Giữ lại con cho mẹ bầu từng được tư vấn đình chỉ thai
Dù chỉ có 1% hy vọng cứu sống thai nhi, các bác sĩ vẫn quyết định cùng gia đình nỗ lực giữ lại con bằng cách truyền ối vào buồng tử cung.
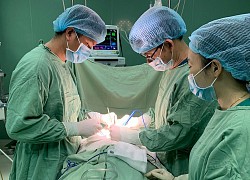
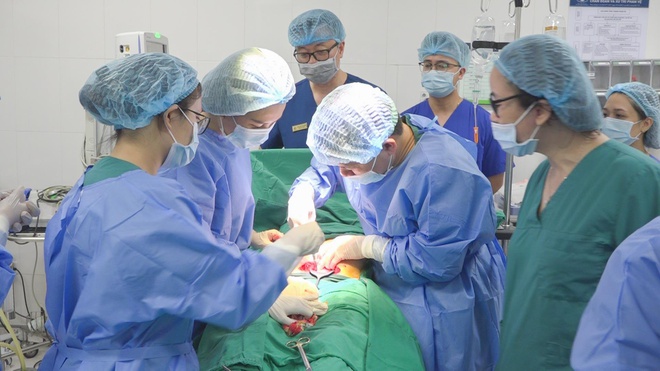
Phó giáo sư – tiến sĩ Nguyễn Duy Ánh cùng bác sĩ chuyên khoa I Nguyễn Thị Sim cùng ê-kíp đang thực hiện kỹ thuật truyền ối cho sản phụ
Hàng chục thai phụ thiểu ối đã được truyền dịch đẳng trương vô khuẩn để tăng thể tích nước ối cho bào thai.
Cạn ối dù chưa tới ngày sinh
Sau nhiều năm hiếm muộn, chị N.T.H. (ở Hà Nam) mới có thai bằng phương pháp thụ tinh trong ống nghiệm (IVF). Tuy nhiên, quá trình mang thai của chị H. gặp khá nhiều khó khăn. Mang thai đến tuần thứ 20, chị bất ngờ bị cạn ối, nguy cơ cao không giữ được thai.
Ở bệnh viện tuyến dưới, chị nhận được chỉ định đình chỉ thai. Khi chuyển lên Bệnh viện Phụ sản Hà Nội, nhận định bệnh nhân đã ở giai đoạn muộn, hết ối, các bác sĩ chỉ định truyền ối vào buồng tử cung để cứu thai nhi. Và điều kỳ diệu đã đến. Sau khi truyền ối, em bé đã được cứu sống và chào đời bình thường. Cháu bé hiện đang lớn lên khỏe mạnh. Niềm hạnh phúc sau bao nhiêu năm hiếm muộn đã trọn vẹn với gia đình chị N.T.H.
Tương tự chị H., sản phụ T.T.V.A. (quê Phú Thọ) đến bệnh viện ở tuần thai thứ 24 trong tình trạng hết nước ối. Trước đó, ở bệnh viện tuyến dưới và một bệnh viện tư, sản phụ được theo dõi thấy cạn sạch ối. Do ở thời điểm đó, thai nhi mới 600g, người mẹ được tư vấn đình chỉ thai. Tuy nhiên, vì gia đình vẫn muốn giữ thai nên quyết định chuyển lên tuyến trên.
Tại Bệnh viện Phụ sản Hà Nội, trong quá trình thăm khám, bác sĩ phát hiện bệnh nhân có dị dạng tử cung nhưng quên khai tiền sử. Trường hợp này, thai phụ vỡ tử cung âm thầm, không gây triệu chứng nặng như nhiễm trùng, sốc mất máu. Vết vỡ nhỏ (2cm), lại ở vùng không có nhiều mạch máu nên không đau. Thai phụ chỉ đau khi vỡ tử cung, sau đó hết cảm giác này. Vì thế, nhiều bác sĩ không nghĩ đến tình huống vỡ tử cung, nhất là ở tuần thai 24. Từ kết quả thăm khám đó, bác sĩ nhanh chóng nhận định vỡ tử cung là nguyên nhân gây mất nước ối của bào thai. Sau khi hội chẩn, các bác sĩ quyết định truyền ối vào buồng tử cung để cứu thai nhi.
Sau khi truyền dịch vào buồng ối, nước lại chảy dần ra ổ bụng. Bác sĩ dò thấy vết vỡ ở đáy tử cung. Lúc này, thai nhi vẫn phát triển, đồng thời người mẹ có toàn trạng bình thường. Gia đình bệnh nhân xin tiếp tục giữ thai. Các bác sĩ tiếp tục truyền ối lần hai đồng thời cho bệnh nhân dùng những loại thuốc tốt nhất nhằm giữ tình trạng người mẹ ổn định, không nhiễm trùng và thai nhi có thêm thời gian để phát triển. Với sự theo dõi sát sao của các bác sĩ, thai nhi được giữ trong bụng mẹ thêm năm tuần. Vào tuần thai 31, bé trai nặng 1,5kg, có dấu hiệu không tăng cân, các bác sĩ quyết định mổ.
Truyền ối là kỹ thuật duy nhất điều trị thiểu ối
Video đang HOT
Đã có 25 em bé chào đời khỏe mạnh nhờ kỹ thuật truyền ối
Theo phó giáo sư – tiến sĩ Nguyễn Duy Ánh, Giám đốc bệnh viện Phụ sản Hà Nội, trước đây, khi thai phụ bị thiểu ối (ít ối), bác sĩ dặn bệnh nhân về uống nhiều nước hoặc uống nước dừa; thậm chí có trường hợp cho bệnh nhân truyền dịch bằng tĩnh mạch. Tuy nhiên, khoa học chưa chứng minh các phương pháp này có hiệu quả hay không. Nếu thiểu ối kéo dài và ngày càng nhiều sẽ dẫn đến tình trạng thai nhi chết.
Truyền ối vào buồng tử cung (còn gọi là kỹ thuật can thiệp bào thai trong tử cung) là phương pháp điều trị bệnh lý sản khoa kể trên. Truyền ối là kỹ thuật duy nhất điều trị thiểu ối hiệu quả bằng việc đưa dịch đẳng trương vô khuẩn vào buồng ối để tăng thể tích nước ối cho bào thai.
Sản phụ thiểu ối nếu được chẩn đoán sớm, tỷ lệ can thiệp thành công lên tới 80%. Truyền ối còn giúp thai phụ tránh tình trạng sinh non, loại bỏ các nguy cơ về rối loạn dinh dưỡng, chuyển hóa, các nguy cơ trong khi chăm sóc em bé thiếu tháng như nhiễm trùng, viêm phổi. “Đây là kỹ thuật khó nhất trong lĩnh vực sản khoa, đòi hỏi vô trùng và chuẩn xác tuyệt đối. Thách thức lớn nhất là thai nhi vẫn cử động nên quá trình cần linh động. Bác sĩ phải can thiệp điều trị và đảm bảo thai phát triển tốt, tử cung còn nguyên vẹn không gây cơn co, không gây sẩy thai hay đẻ non” – phó giáo sư – tiến sĩ Nguyễn Duy Ánh nói.
Bác sĩ Nguyễn Thị Sim – Phó giám đốc Trung tâm Sàng lọc, chẩn đoán trước sinh và sơ sinh, Bệnh viện Phụ sản Hà Nội – thông tin: “Nước ối là chất lỏng bao quanh thai nhi, là môi trường lỏng giúp thai nhi phát triển trong suốt quá trình người mẹ mang thai. Nước ối có vai trò vô cùng quan trọng, giúp bảo vệ thai nhi khỏi bị chấn thương khi ở trong bụng mẹ; là môi trường vô khuẩn tránh được các nhiễm trùng đặc biệt ở phổi, dinh dưỡng cho thai nhi, hỗ trợ giữ cho thai nhi có thân nhiệt ổn định thích hợp. Nếu trong quá trình mang thai, nước ối bị cạn sẽ làm thai chậm phát triển, dị dạng thai nhi, hậu quả là đẻ non hoặc thai lưu.
Thiểu ối là tình trạng nước ối ít hơn bình thường theo tuổi thai. Việc chẩn đoán bằng siêu âm sẽ cho biết thai phụ bị thiểu ối nếu chỉ số ối nhỏ hơn 50mm hoặc góc ối sâu nhất nhỏ hơn 20mm. Thiểu ối nặng khi góc ối sâu nhỏ nhất nhỏ hơn 10mm.
Kỹ thuật truyền dịch ối được chỉ định cho những sản phụ thiểu ối còn nguyên màng ối và tuổi thai từ 16-32 tuần. Đồng thời chống chỉ định can thiệp kỹ thuật này cho các thai phụ đang mang thai dưới 16 tuần, tử cung ngắn có dấu hiệu dọa đẻ non, rỉ ối, vỡ ối, thai dị dạng, nhiễm trùng cấp.
Chia sẻ thêm về kỹ thuật truyền ối, bác sĩ Sim cho hay: “Trong quá trình can thiệp, dưới hướng dẫn của siêu âm, bác sĩ xuyên kim “siêu nhỏ” vào buồng tử cung, truyền dịch vô khuẩn vào buồng ối. Khi lượng nước ối trở về bình thường, bác sĩ dừng thủ thuật, đồng thời lấy 10ml mẫu ối làm xét nghiệm di truyền cho thai.
Sau truyền ối, sản phụ được đánh giá tình trạng nhiễm trùng, toàn trạng mẹ và thai trong hai ngày, nếu ổn định thì cho ra viện. Sản phụ được tư vấn chế độ sinh hoạt, lao động, ăn uống và giải thích kết quả xét nghiệm ối. Khi bộ nhiễm sắc thể của em bé bình thường, sản phụ có thể yên tâm giữ thai. Trong trường hợp bất thường, thiểu ối do di truyền, các bác sĩ sẽ định hướng quyết định sớm cho sản phụ. Nếu một, hai tháng sau, sản phụ tiếp tục thiếu ối có thể sẽ được chỉ định truyền lại.
Được biết từ cuối năm 2019 đến nay, Bệnh viện Phụ sản Hà Nội đã can thiệp kỹ thuật truyền dịch ối hơn 50 ca thai phụ thiểu ối. Đã có 25 bé chào đời khỏe mạnh nhờ kỹ thuật này. Số còn lại đang được tiếp tục theo dõi, chờ ngày sinh. Tỷ lệ thành công này đã sánh ngang tầm với các nước có nền y học tiên tiến nhất thế giới. Vì vậy, các cơ sở y tế nên chẩn đoán sớm và chuyển thai phụ thiểu ối lên tuyến trên càng sớm càng tốt. Bởi can thiệp buồng tử cung sớm sẽ mang đến cơ hội em bé được lớn thêm nhiều hơn, sơ sinh tốt hơn.
Thiểu ối xuất hiện ở mỗi giai đoạn khác nhau của thai kỳ sẽ tiềm ẩn những nguy cơ khác nhau. Thiểu ối trong ba tháng đầu, nguy cơ sẩy thai cao, chiếm 65-80%. Thiểu ối trong ba tháng giữa, nguy cơ dị tật thai cao. Thiểu ối trong ba tháng cuối, nguy cơ thai suy dinh dưỡng cao. Có tới 30% các ca thiểu ối không rõ nguyên nhân.
Người mẹ có thể tự nhận biết tình trạng thiểu ối qua một số dấu hiệu: bụng không lớn lên, bụng không tương đương với tuổi thai, sờ rõ các phần của thai ngay sát da bụng, cảm nhận về hoạt động của thai nhi rõ ràng hơn trước, lúc thai máy có thể khiến bụng người mẹ đau nhiều…
Bác sĩ Việt cứu bệnh nhân y văn thế giới chưa từng ghi nhận
Thay vì đình chỉ thai kỳ, em bé vẫn được giữ trong bụng người mẹ bị vỡ tử cung nhờ kỹ thuật truyền dịch vào buồng ối.
Trần Thị Vân Anh (21 tuổi, ở Phú Thọ) mang thai ở tuần 24 thì cạn nước ối. Nhiều cơ sở y tế tư vấn người mẹ này phải đình chỉ thai kỳ. Lúc này, em bé nặng 600 g.
Giữ con trong bụng mẹ bị vỡ tử cung
Tại Bệnh viện Phụ sản Hà Nội, sau khi thăm khám cho sản phụ, BSCKI Nguyễn Thị Sim, Phó giám đốc Trung tâm Chẩn đoán sàng lọc trước sinh và sơ sinh, phát hiện bệnh nhân có tử cung nhỏ bên cạnh bộ phận đang chứa thai nhi. Thai phụ hết ối nhưng âm đạo không ra nước.
Vì vậy, bác sĩ này nhận định vỡ tử cung là nguyên nhân làm mất nước ối của bào thai. Sau khi hội chẩn, Giám đốc bệnh viện Nguyễn Duy Ánh quyết định truyền ối vào buồng tử cung để cứu thai nhi.
Đúng như chẩn đoán ban đầu, khi PGS.TS Nguyễn Duy Ánh truyền dịch vào buồng ối, nước lại chảy dần ra ổ bụng. Bác sĩ phát hiện vết vỡ ở đáy tử cung. Lúc này, thai nhi vẫn phát triển, sức khỏe người mẹ bình thường. Gia đình xin tiếp tục giữ thai.
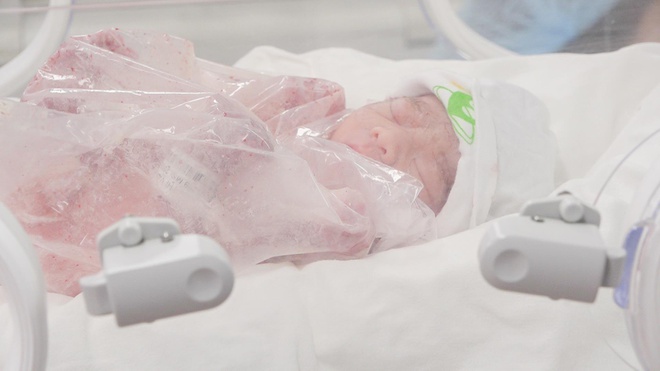
Em bé chào đời nặng 1,5 kg hồng hào, khỏe mạnh. Ảnh: BSCC.
Các bác sĩ tiếp tục truyền ối lần 2 đồng thời cho bệnh nhân dùng những loại thuốc tốt nhất để bảo vệ sức khỏe của mẹ, tránh nhiễm trùng và con có thêm thời gian để phát triển.
Thai nhi được giữ trong bụng mẹ thêm 5 tuần. Vào tuần 31, bé nặng 1,5 kg và có dấu hiệu không tăng cân, các bác sĩ quyết định mổ bắt thai. Hiện tại, bệnh nhi được chiếu đèn do mắc vàng da sơ sinh và sẽ được xuất viện trong tuần tới.
Bác sĩ Sim cho biết: "Thai phụ vỡ tử cung âm thầm, không gây triệu chứng nặng như nhiễm trùng, sốc mất máu. Vết vỡ nhỏ 2 cm, lại ở vùng không có nhiều mạch máu nên không đau. Thai phụ chỉ đau khi vỡ tử cung, sau đó hết cảm giác này. Điều này dễ khiến bác sĩ chẩn đoán nhầm. Họ không nghĩ đến tình huống vỡ tử cung, nhất là ở tuần thai 24".
Sản phụ Vân Anh được khám trước khi xuất viện. Ảnh: BSCC.
Ca bệnh y văn thế giới chưa ghi nhận
Vỡ tử cung là tai biến thường trực, tối cấp cứu trong sản khoa. Tuy nhiên, người mẹ bị vỡ tử cung vẫn giữ được thai là tình huống hiếm gặp.
PGS.TS Nguyễn Duy Ánh chia sẻ đây là thành tựu của can thiệp bào thai - một trong những kỹ thuật cao nhất của sản khoa thế giới. Thai phụ không chỉ được cứu sống mà còn bảo tồn tử cung. Đặc biệt, bào thai được nuôi sống, đủ thời gian để trưởng thành phổi và khỏe mạnh sau khi ra đời.
"Đây là một ca bệnh hy hữu trên thế giới. Chúng tôi chưa thấy y văn ghi nhận trước đó", PGS Ánh khẳng định.
Theo ông, trước đây, mỗi năm, hàng nghìn thai nhi mắc bệnh lý đều không có cơ hội cứu chữa. "Bác sĩ chỉ biết đứng nhìn thai chết trong tử cung. Trong trường hợp song thai một mất, một còn, đứa trẻ còn lại được sinh ra với di chứng nặng nề, tàn tật từ trí não đến thể lực. Đến nay, với can thiệp bào thai, các bé có cơ hội được cứu sống từ trong bụng mẹ", PGS Ánh chia sẻ.
PGS.TS Nguyễn Duy Ánh và BSCKI Nguyễn Thị Sim cùng ê-kíp đang mổ bắt thai cho bệnh nhân Vân Anh. Ảnh: BSCC.
Giám đốc Bệnh viện Phụ sản Hà Nội chia sẻ truyền ối vào buồng tử cung cho thai phụ Vân Anh là quyết định liều lĩnh. Thay vì đình chỉ thai kỳ, các bác sĩ chọn hướng đi khó và rủi ro hơn.
"Khi tôi bơm từng giọt nước ối vào buồng tử cung, thai nhi liền động đậy, bơi trong buồng ối đầy. Điều đó chứng tỏ bé đang phát triển bình thường. Kết quả xét nghiệm gene cũng cho thấy bé hoàn toàn khỏe mạnh, chỉ là người mẹ gặp bất thường, không thể tiếp tục nuôi sống con. Bác sĩ sẽ làm điều đó thay thai phụ", PGS Ánh kể.
5 tuần giữ thai cho thai phụ Vân Anh là quãng thời gian thử thách. Mỗi ngày, các bác sĩ trao đổi về tình trạng lâm sàng, kết quả xét nghiệm vi sinh, đặc biệt theo dõi tình trạng nhiễm trùng của bệnh nhân. Nếu thai phụ bị nhiễm trùng, bác sĩ phải mổ khẩn cấp để cứu mẹ. Tình huống xấu nhất là thai nhi không còn cơ hội cứu sống, người mẹ phải cắt dạ con.
"Do đó, bé trai chào đời khỏe mạnh là kỳ tích. Sản phụ Vân Anh vẫn có cơ hội mang thai lần 2 nhưng cần theo dõi đặc biệt", PGS Ánh cho biết thêm.
Truyền nước ối nuôi sống thai nhi ngay trong tử cung đã vỡ của mẹ 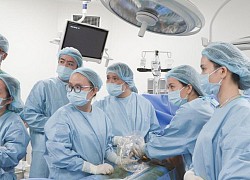 Vỡ tử cung là một tai biến sản khoa tối cấp. Nếu không được cấp cứu kịp thời có thể gây tử vong cho thai nhi và cả sản phụ. Mang thai đứa con đầu lòng đến tuần thứ 26, chị H. không may bị vỡ tử cung. Sản phụ ngay lập tức được đưa vào Bệnh viện Phụ sản Hà Nội để...
Vỡ tử cung là một tai biến sản khoa tối cấp. Nếu không được cấp cứu kịp thời có thể gây tử vong cho thai nhi và cả sản phụ. Mang thai đứa con đầu lòng đến tuần thứ 26, chị H. không may bị vỡ tử cung. Sản phụ ngay lập tức được đưa vào Bệnh viện Phụ sản Hà Nội để...
 Sự thật ngỡ ngàng người đàn ông chui qua cửa kính taxi kêu cứu trên cao tốc00:46
Sự thật ngỡ ngàng người đàn ông chui qua cửa kính taxi kêu cứu trên cao tốc00:46 Ý tưởng gây sốc của Tổng thống Trump về Dải Gaza08:59
Ý tưởng gây sốc của Tổng thống Trump về Dải Gaza08:59 Tiết lộ về nữ doanh nhân ở Hải Dương nhảy xuống hồ cứu 3 cháu bé02:38
Tiết lộ về nữ doanh nhân ở Hải Dương nhảy xuống hồ cứu 3 cháu bé02:38 Công an bắt giữ một số đối tượng đánh người, cướp giật tài sản ở chùa Kim Tiên01:18
Công an bắt giữ một số đối tượng đánh người, cướp giật tài sản ở chùa Kim Tiên01:18 Hé lộ kế hoạch mới của ông Trump về xung đột Nga-Ukraine08:31
Hé lộ kế hoạch mới của ông Trump về xung đột Nga-Ukraine08:31 Iran công bố tên lửa đạn đạo mới nhất08:23
Iran công bố tên lửa đạn đạo mới nhất08:23 Lọ Lem diện áo nhỏ xíu, nhún nhảy hút triệu view, còn được bố ruột làm điều này!03:16
Lọ Lem diện áo nhỏ xíu, nhún nhảy hút triệu view, còn được bố ruột làm điều này!03:16 Bộ Công an đề nghị mở rộng điều tra đường dây lừa đảo hơn 13.000 người03:26
Bộ Công an đề nghị mở rộng điều tra đường dây lừa đảo hơn 13.000 người03:26 Ông Trump cấm người chuyển giới tham gia các môn thể thao dành cho nữ08:45
Ông Trump cấm người chuyển giới tham gia các môn thể thao dành cho nữ08:45 Nga sắp cho chạy thử 'chiến hạm mạnh nhất thế giới' sau cuộc đại tu?10:04
Nga sắp cho chạy thử 'chiến hạm mạnh nhất thế giới' sau cuộc đại tu?10:04 Mới sinh con 3 tháng, người mẹ trẻ không có đối thủ trên sới vật02:34
Mới sinh con 3 tháng, người mẹ trẻ không có đối thủ trên sới vật02:34Tiêu điểm
Tin đang nóng
Tin mới nhất
Không có sự gia tăng đột biến ca bệnh cúm

Điều gì xảy ra với cơ thể khi ăn quả chanh thường xuyên?

Loại quả đầy lông nhưng được ví như 'vị thuốc mùa xuân', ở Việt Nam có cực nhiều

6 loại hạt giúp sống khỏe, kéo dài tuổi thọ

Tăng cường đốt cháy calo nhờ các gia vị trong nhà bếp
Nên ăn gì, tránh gì khi dùng thuốc trị gout colchicine?
Triệu chứng, cách chăm sóc và phòng ngừa cúm A ở trẻ nhỏ

Những điều cha mẹ cần biết để phòng tránh cúm A cho trẻ

Cụ ông ở Hà Nội mắc cúm mùa phải thở máy, 3 nhóm người cần đặc biệt lưu ý
Gia tăng bệnh nhân nhập viện do giá rét

6 yếu tố rủi ro có thể gây tăng huyết áp
Mệt mỏi, tim đập nhanh vì sử dụng kẹo giảm cân cấp tốc
Có thể bạn quan tâm

Sốc: Ngôi sao Vinicius từ chối Real Madrid, nhận lời mời 1 tỷ euro từ Saudi Arabia
Sao thể thao
19:10:57 09/02/2025
Nga: Mỹ chưa sẵn sàng đàm phán về kiểm soát vũ khí hạt nhân
Thế giới
19:05:17 09/02/2025
Phanh phui sự thật đau lòng sau vụ ngoại tình của cặp đôi hot số 1 showbiz: Đàng trai sẵn sàng theo nhân tình bỏ đám cưới triệu đô chỉ với 1 điều kiện!
Sao âu mỹ
18:35:32 09/02/2025
Clip: Em bé bất ngờ lên cơn co giật do nhiễm cúm A, cách giải quyết của bác sĩ khiến nhiều phụ huynh lập tức lấy giấy bút ghi lại
Netizen
18:35:17 09/02/2025
Khối tài sản 5.300 tỷ đồng của Mr Pips được xử lý như thế nào?
Pháp luật
17:55:40 09/02/2025
Nữ sinh viên "mất tích" dịp Tết và giây phút gặp lại người thân ở sân bay Tân Sơn Nhất
Tin nổi bật
17:44:10 09/02/2025
Phản ứng ngỡ ngàng của Hương Giang và dàn sao khi nghe "Đen xin xuống đi ngủ, Linh kêu rồi!"
Sao việt
17:32:42 09/02/2025
Bằng chứng sốc: Sao Hỏa từng dễ sống hơn Trái Đất ngày nay?
Lạ vui
17:11:35 09/02/2025
Hot girl người Úc được Thiều Bảo Trâm và dàn dâu nhà giàu theo dõi: Sách mẫu cho mọi cô gái cần tóc đẹp
Làm đẹp
16:28:40 09/02/2025
Erik "mất nhiệt" và cú lội ngược dòng ngoạn mục của "hoàng tử ballad"
Nhạc việt
15:59:55 09/02/2025
 Có nhân tuyến giáp sau khi mổ cắt thùy giáp cần phải làm gì?
Có nhân tuyến giáp sau khi mổ cắt thùy giáp cần phải làm gì? Những tác hại không ngờ của sữa chua nếu sử dụng không đúng cách
Những tác hại không ngờ của sữa chua nếu sử dụng không đúng cách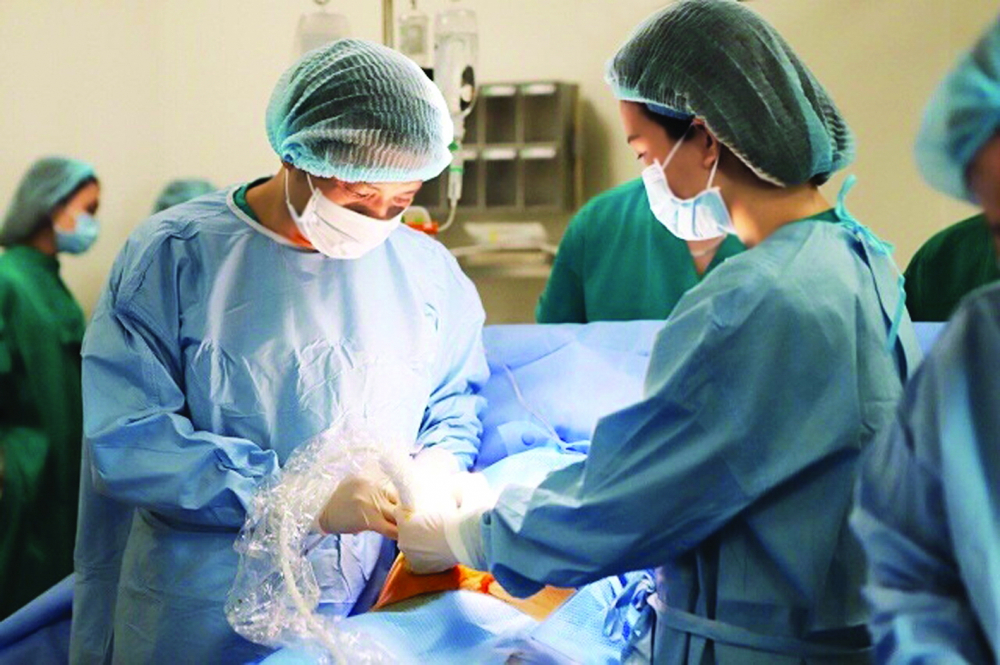


 Căn bệnh gây tử vong cao ở sản phụ khiến bác sĩ xót xa
Căn bệnh gây tử vong cao ở sản phụ khiến bác sĩ xót xa Bên trong nơi "se duyên" cho tinh trùng và trứng, khởi đầu một sự sống mới
Bên trong nơi "se duyên" cho tinh trùng và trứng, khởi đầu một sự sống mới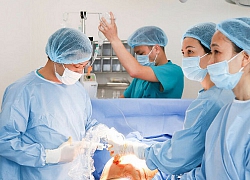 Truyền ối - thủ thuật cứu sống thai nhi trong bụng mẹ
Truyền ối - thủ thuật cứu sống thai nhi trong bụng mẹ Chị em thụ tinh trong ống nghiệm thành công phải làm ngay những việc này để tránh sảy thai
Chị em thụ tinh trong ống nghiệm thành công phải làm ngay những việc này để tránh sảy thai Con mắc dị tật do sai lầm của mẹ khi mang thai
Con mắc dị tật do sai lầm của mẹ khi mang thai Vì sao bà bầu nên tiêm vaccine phòng ho gà?
Vì sao bà bầu nên tiêm vaccine phòng ho gà? 5 loại thực phẩm quen thuộc tăng ham muốn tình dục
5 loại thực phẩm quen thuộc tăng ham muốn tình dục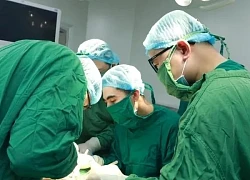 Phát hiện ung thư từ vết máu trên áo
Phát hiện ung thư từ vết máu trên áo Chuẩn bị vào khu chăm sóc cuối đời, người đàn ông bất ngờ được AI cứu mạng
Chuẩn bị vào khu chăm sóc cuối đời, người đàn ông bất ngờ được AI cứu mạng Phân biệt cảm lạnh và cúm gây nhiều biến chứng nguy hiểm
Phân biệt cảm lạnh và cúm gây nhiều biến chứng nguy hiểm Bé trai 7 tuổi hoại tử chân vì gia đình tự ý đắp thuốc nam
Bé trai 7 tuổi hoại tử chân vì gia đình tự ý đắp thuốc nam Cứu sống trẻ sơ sinh bị vỡ dạ dày kèm xoắn ruột nguy kịch, hiếm gặp
Cứu sống trẻ sơ sinh bị vỡ dạ dày kèm xoắn ruột nguy kịch, hiếm gặp Bộ Y tế thông tin mới về bệnh cúm ở Việt Nam
Bộ Y tế thông tin mới về bệnh cúm ở Việt Nam Cúm mùa hoành hành ở nhiều nước
Cúm mùa hoành hành ở nhiều nước Chồng Từ Hy Viên lâm nguy: Giam mình, không mở miệng nói chuyện vì lý do này sau cú sốc mất vợ
Chồng Từ Hy Viên lâm nguy: Giam mình, không mở miệng nói chuyện vì lý do này sau cú sốc mất vợ Khách tố quán bánh mì ở Hà Nội bán 'thịt mốc đen', chủ quán phản bác ra sao?
Khách tố quán bánh mì ở Hà Nội bán 'thịt mốc đen', chủ quán phản bác ra sao? Em gái Từ Hy Viên chia sẻ hình ảnh kỷ vật của chị gái, vô tình để lộ chi tiết về lễ tang?
Em gái Từ Hy Viên chia sẻ hình ảnh kỷ vật của chị gái, vô tình để lộ chi tiết về lễ tang? Chồng cũ Từ Hy Viên nổi điên, mẹ chồng cũ "mặt dày" la lối sau khi dính đòn trừng phạt nặng
Chồng cũ Từ Hy Viên nổi điên, mẹ chồng cũ "mặt dày" la lối sau khi dính đòn trừng phạt nặng
 Từ Hy Viên vừa qua đời 7 ngày, hình ảnh gia đình tụ tập bên bánh kem gây dậy sóng MXH
Từ Hy Viên vừa qua đời 7 ngày, hình ảnh gia đình tụ tập bên bánh kem gây dậy sóng MXH HOT: Quỳnh Lương tổ chức đám cưới với thiếu gia Trà Vinh
HOT: Quỳnh Lương tổ chức đám cưới với thiếu gia Trà Vinh
 Nữ sinh mất tích bí ẩn ở TPHCM được tìm thấy tại Trung Quốc
Nữ sinh mất tích bí ẩn ở TPHCM được tìm thấy tại Trung Quốc Danh tính các nạn nhân tử vong trong xe khách bị lật ở Phú Yên
Danh tính các nạn nhân tử vong trong xe khách bị lật ở Phú Yên Ca sĩ Lynda Trang Đài sau khi bị bắt vì ăn trộm: Có động thái lạ trên MXH, dàn sao hé lộ tình trạng bất ổn
Ca sĩ Lynda Trang Đài sau khi bị bắt vì ăn trộm: Có động thái lạ trên MXH, dàn sao hé lộ tình trạng bất ổn Nóng: Tro cốt Từ Hy Viên bị phản đối đặt tại nhà, gia đình phải đưa ra quyết định an táng gây xót xa
Nóng: Tro cốt Từ Hy Viên bị phản đối đặt tại nhà, gia đình phải đưa ra quyết định an táng gây xót xa Đòn trừng phạt chồng cũ Từ Hy Viên và mẹ chồng cũ sau trò lố lợi dụng cái chết của minh tinh
Đòn trừng phạt chồng cũ Từ Hy Viên và mẹ chồng cũ sau trò lố lợi dụng cái chết của minh tinh Hành khách trong vụ tai nạn ở Phú Yên: Đi Đà Lạt chụp ảnh cưới thì bị nạn
Hành khách trong vụ tai nạn ở Phú Yên: Đi Đà Lạt chụp ảnh cưới thì bị nạn Đoạn văn 85 chữ miêu tả ông nội của học sinh tiểu học khiến cả cõi mạng cười bò, "nạn nhân" đọc xong ho nguyên 1 bản giao hưởng
Đoạn văn 85 chữ miêu tả ông nội của học sinh tiểu học khiến cả cõi mạng cười bò, "nạn nhân" đọc xong ho nguyên 1 bản giao hưởng
 Thiều Bảo Trâm đăng đàn ẩn ý, 1 chi tiết dự sắp bùng drama giữa lúc tình cũ nghi hẹn hò Hoa hậu?
Thiều Bảo Trâm đăng đàn ẩn ý, 1 chi tiết dự sắp bùng drama giữa lúc tình cũ nghi hẹn hò Hoa hậu? Đạo diễn 'vượt mặt' cả Trấn Thành và Thu Trang là ai?
Đạo diễn 'vượt mặt' cả Trấn Thành và Thu Trang là ai?