Bộ Y tế hướng dẫn sàng lọc và điều trị dự phòng tiền sản giật
Tiền sản giật – sản giật (TSG-SG) là rối loạn chức năng đa cơ quan liên quan đến thai nghén, chiếm tỷ lệ khoảng 2 -10% trong toàn bô thai kỳ.
Thứ trưởng Bộ Y tế Nguyễn Trường Sơn vừa ký Quyết định số 1911/QĐ-BYT về việc ban hành tài liệu Hướng dẫn Sàng lọc và điều trị dự phòng tiền sản giật trước bối cảnh dù đã có những nỗ lực trong quản lý giai đoạn tiền sản nhưng tiền sản giật (TSG) vẫn là môt trong những gánh nặng bệnh tật trong công tác chăm sóc sức khỏe bà mẹ và trẻ em.
Tiền sản giật – sản giật (TSG-SG) là rối loạn chức năng đa cơ quan liên quan đến thai nghén, chiếm tỷ lệ khoảng 2 -10% trong toàn bô thai kỳ.
Mặc dù đã có những nỗ lực trong quản lý giai đoạn tiền sản nhưng TSG-SG vẫn là môt trong những gánh nặng bệnh tật trong công tác chăm sóc sức khỏe bà mẹ và trẻ em.
Có thể hạn chế các ảnh hưởng của TSG-SG thông qua dự báo và điều trị dự phòng bệnh, tối ưu là dự phòng xuất hiện bệnh, ngăn chặn tiến triển nặng và ngăn chặn các biến chứng.
Quyết định số 1911/QĐ-BYT về việc ban hành tài liệu Hướng dẫn Sàng lọc và điều trị dự phòng tiền sản giật.
Trong 2 thập kỷ qua tỷ lệ TSG đã tăng khoảng 25%, đặc biệt là nhóm TSG sớm.
Tại Châu Á, môt thống kê từ 2001 -2014 cho thấy TSG sớm tăng từ 0,5% lên 0,8% trong toàn bô thai kỳ.
Tại Việt Nam, tỷ lệ TSG trước 34 tuần là 0,43%, tỷlệ TSG từ 34 -37 tuần là 0,70% và tỷ lệ TSG sau 37 tuần là 1,68% so với toàn bô thai kỳ.
Loạt nghiên cứu từ năm 2012 đến 2016 tại Huế cho thấy tỷ lệ TSG khoảng 2,8 -5,5%. Tại Việt Nam, nhiều công trình nghiên cứu về bệnh lý TSG-SG trong những năm gần đây đã tập trung vào lĩnh vực dự báo xuất hiện bệnh, dự báo tiến triển bệnh và kết quả thai kỳ cũng như điều trị dự phòng TSG.
Tiền sản giật dẫn đến nguy cơ tử vong cao ở phụ nữ mang thai.
Tiền sản giật là bệnh lý có nhiều biến chứng đối với cả mẹ và thai nhi, là môt trong những nguyên nhân hàng đầu gây tử vong mẹ, tử vong chu sinh trên toàn thế giới.
Tỷ lệ tử vong mẹ liên quan đến tăng huyết áp (HA) trong thai kỳ nói chung và TSG chiếm khoảng 14%. Tỷ lệ tử vong mẹ liên quan đến tăng HA trong thai kỳ khoảng 12,9 -16,1%.
Bên cạnh đó, ảnh hưởng của TSG-SG còn kéo dài sau sinh, liên quan đến các lần sinh tiếp theo và là yếu tố nguy cơ của các bệnh lý tim mạch về sau.
Theo Bộ Y tế, triêu chứng của TSG-SG bao gồm: Tăng huyết áp; Protein niêu; Các triêu chứng lâm sàng khác liên quan đến rối loạn chức năng nhiều cơ quan do ảnh hưởng của bệnh lý TSG gồm: rối loạn thị giác và tri giác, đau đầu không đáp ứng với các thuốc giảm đau, đau vùng thương vị – hạ sườn phải, căng bao Glisson, tan máu, phù phổi… (triệu chứng phù ít có giá trị và không còn là tiêu chuân chân đoán TSG);
Video đang HOT
Triêu chứng cận lâm sàng như giảm tiểu cầu, các thay đổi liên quan đến thận bao gồm giảm mức lọc cầu thận, tăng nồng đô creatinin, acid uric huyết thanh, hoại tử và xuất huyết quanh khoảng cửa ngoại vi phân thùy gan gây tăng các men gan (SGOT, SGPT, xét nghiệm nước tiểu có protein niệu và hồng cầu niệu, soi đáy mắt biểu hiện co các đông mạch võng mạc ở môt điểm hay môt vùnghoặc phù võng mạc.
Bộ Y tế hướng dẫn nguyên tắc sàng lọc TSG-SG:
Tích hơp sàng lọc TSG thực hiện thường quy vào quy trình quản lý thai, khám thai cho tất cả mọi thai phụ.
-Thực hiện sàng lọc TSG theo mô hình hai giai đoạn:
Giai đoạn 1: tại thời điểm 11 -13 6 tuần tuổi thai, mục tiêu tập trung vào sàng lọc TSG sớm và can thiệp dự phòng,
Giai đoạn 2: vào 3 tháng giữa và/hoặc 3 tháng cuối thai kỳ, sàng lọc TSG đươc tiếp tục thực hiện cho cả TSG sớm và TSG muôn, nhằm mục đích quản lý phù hơp các trường hơp nguy cơ cao, xác định thời điểm, địa điểm và cách thức kết thúc thai kỳ hơp lý cho từng trường hơp.
Có thể hạn chế các ảnh hưởng của TSG-SG thông qua dự báo và điều trị dự phòng bệnh.
Điều trị dự phòng tiền sản giật
*Đối với tuyến y tế cơ sở: Xác định nhóm nguy cơ cao cần điều trị dự phòng TSG dựa vào các đặc điểm mẹ, các yếu tố tiền sử, bệnh sử, yếu tố gia đình liên quan đến TSG:
-Điều trị dự phòng nếu có môt trong những yếu tố nguy cơ sau: Tiền sử TSG (đặc biệt khi có biến chứng nặng), đa thai, tăng HA mạn, đái tháo đường typ 1 hoặc 2, bệnh thận, bệnh tự miễn (lupus ban đỏ hệ thống, hôi chứng kháng phospholipid…)
-Cân nhắc điều trị dự phòng TSG nếu có từ 2 yếu tố sau: thai con so, béo phì(BMI>30kg/m2), tiền sử gia đình TSG (mẹ hoặc chị,em), mẹ trên 35 tuổi, đặc điểm xã hôi (điều kiện kinh tế xã hôi thấp), tiền sử thai nhẹ cân, kết quả thai kỳ bất lơi, khoảng cách giữa 2 lần mang thai trên 10 năm.
-Đối với nhóm không có yếu tố nguy cơ cao, quản lý thai nghén thường quy
*Đối với tuyến tỉnh và trung ương :
- Thời điểm 3 tháng đầu thai kỳ
Các trung tâm có thể triển khai thường quy mô hình sàng lọc TSG: Xác định nhóm nguy cơ cao TSG dựa vào mô hình phối hơp các yếu tố nguy cơ mẹ, HA đông mạch trung bình, siêu âm doppler chỉ số xung đông mạch tử cung và xét nghiệm sinh hoá PlGF hoặc PAPP-A (sử dụng PAPP-A nếu không thể xét nghiệm PlGF). Cần điều trị dự phòng khi nguy cơ xác định bằng mô hình phối hơp 1/100.
Các trung tâm chưa triển khai thường quy mô hình sàng lọc TSG: khuyến cáo ưu tiên lựa chọn nhóm nguy bằng mô hình phối hơp hơn so với chỉ dựa vào các yếu tố nguy cơ mẹ. Có thể áp dụng mô hình phối hơp yếu tố nguy cơ mẹ và HA đông mạch trung bình, sau đó, những đối tương nguy cơ cao sẽ phối hơp thêm siêu âm Doppler chỉ số xung đông mạch tử cung và xét nghiệm sinh hoá như trong mô hình tối ưu đươc khuyến cáo để xác định nhóm cần can thiệp và chỉ định điều trị dự phòng tại tuyến tỉnh trở lên.
- Thời điểm 3 tháng giữa và 3 tháng cuối thai kỳ:
Tiếp tục sàng lọc TSG bằng mô hình dự báo phối hơp yếu tố nguy cơ mẹ, HA đông mạch trung bình, chỉ số xung đông mạch tử cung và PlGF, sFlt-1.
Không có chỉ định điều trị dự phòng.
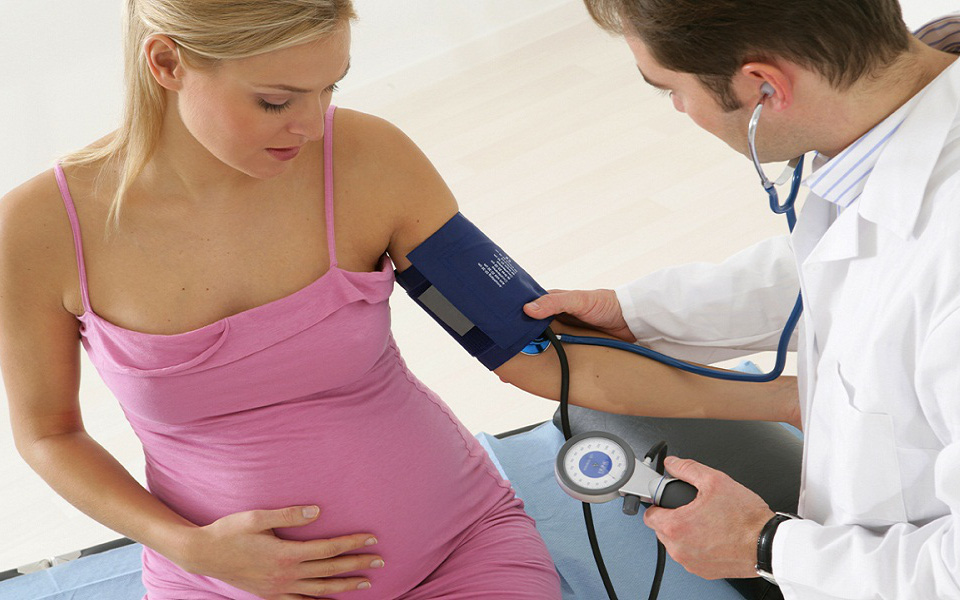
Ảnh hưởng của cao huyết áp thai kỳ đến sức khoẻ bà bầu và các biến chứng nguy hiểm
Cao huyết áp thai kỳ ảnh hưởng như thế nào đến sức khoẻ của mẹ và bé? Đây có phải là bệnh lý nguy hiểm không và đâu là các biến chứng thường gặp?
Cao huyết áp thai kỳ là bệnh lý nguy hiểm, làm tăng nguy cơ tiền sản giật và sản giật ở bà bầu. Cao huyết áp do mang thai nếu không được điều trị kịp thời có thể dẫn đến các biến chứng nguy hiểm ở mẹ như: Não tăng huyết áp, hội chứng HELLP (tan màu, men gan tăng, số lượng tiểu cầu thấp). Đột quỵ, suy thận, suy tâm thất trái,... thậm chí dẫn đến tử vong.
Đối với thai nhi, cao huyết áp thai kỳ có thể khiến bé bị chậm phát triển, suy dinh dưỡng. Nguy cơ tử vong cao do lưu lượng máu ở tử cung, nhau thai giảm gây co thắt mạch, hạn chế tăng trưởng, thiếu oxy máu và bong nhau thai. Nghiêm trọng hơn khi huyết áp tăng cao 160/110 mmHg có thể dẫn đến tử vong ở cả mẹ và bé.
Cao huyết áp thai kỳ ảnh hưởng thế nào đến sức khỏe của bà bầu? - Ảnh: Internet
1. Cao huyết áp thai kỳ nguy hiểm như thế nào với mẹ và bé?
Bất cứ trường hợp cao huyết áp nào cũng đều nguy hiểm. Tuy nhiên cao huyết áp ở phụ nữ mang thai còn nguy hiểm hơn gấp nhiều lần. Bởi phụ nữ mang thai là đối tượng đặc biệt rất dễ gặp biến chứng liên quan đến sản giật...Không chỉ vậy nó còn tác động trực tiếp đến sức khỏe của bé.
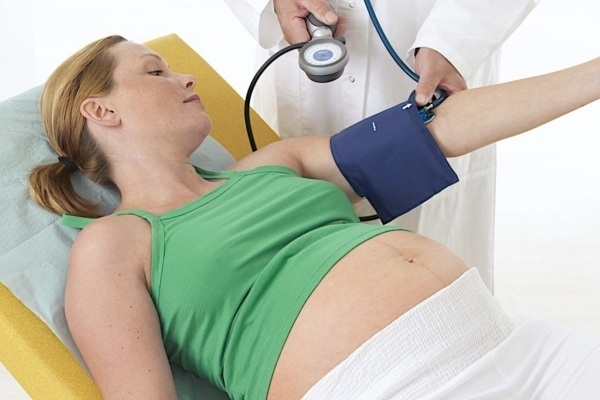
- Đối với mẹ, cao huyết áp thai kỳ nếu không được kiểm soát kịp thời sẽ dẫn đến các tai biến nguy hiểm. Một số tai biến có thể kể đến như: Bong non nhau thai, tai biến mạch mãu não, suy thận, suy tim, đột quỵ...Người bị cao huyết áp thai kỳ nếu không được điều trị sớm rất dễ phát triển thành cao huyết áp mãn tính.
- Mẹ bị cao huyết áp thai kỳ cũng ảnh hưởng xấu đến sự phát triển của thai nhi. Do lưu lượng máu bên trong tử cung, nhau thai bị suy giảm, không đủ cung cấp cho sự phát triển của thai nhi dẫn đến nhẹ cân, suy dinh dưỡng. Nguy hiểm hơn có thể gây ra tình trạng sinh non, thai chết lưu trong bụng mẹ.
Cao huyết áp thai kỳ có thể gây ra nhiều biến chứng nguy hiểm - Ảnh: Internet
2. Các biến chứng thường gặp do cao huyết áp thai kỳ
Ngoài những nguy cơ nói trên cao huyết áp thai kỳ còn là nguyên nhân dẫn đến những biến chứng nguy hiểm. Dưới đây là một vài biến chứng thường gặp.
2.1. Các biến chứng tim mạch
Cao huyết áp mãn tính hay cao huyết áp thai kỳ đều gây tổn thương cho tim mạch. Tình trạng tăng huyết áp kéo dài sẽ làm hư lớp nội mạch vành hình thành xơ vữa động mạch. Đó là nguyên nhân chính dẫn đến các cơ đau tức ngực, nhồi máu cơ tim và suy tim ở người bệnh.
Trường hợp này thường xảy ra với thai phụ bị tiền sản giật. Kèm theo đó là dấu hiệu huyết áp cao, có protein trong nước tiểu sau 20 tuần. Nguy cơ suy tim có thể xảy ra với cả những thai phụ có huyết áp ổn định trở lại sau khi sinh.
Cao huyết áp có thể gây ra nhiều biến chứng nguy hiểm, có thể kể đến như tai biến mạch máu não. Vậy cần Làm gì khi bị tai biến mạch máu não do tăng huyết áp?
2.2. Hội chứng Hellp do cao huyết áp thai kỳ
Đây là biến chứng thai kỳ liên quan đến tình trạng tan máu, men gan cao, suy giảm số lượng tiểu cầu. Hội chứng Hellp vô cùng nguy hiểm, đe dọa trực tiếp đến tính mạng của thai phụ. Nó được coi là biến chứng của tiền sản giật nặng.
Hội chứng Hellp gây tổn thương nghiêm trong đến các cơ quan bên trong của cơ thể. Để hạ huyết áp do hội chứng Hellp cần có sự can thiệt khẩn cấp của bác sĩ. Một số trường hợp thai phụ phải tiến hành sinh non để đảm bảo tính mạng. Một số dấu hiệu của Hellp bao gồm buồn nôn, nôn, đau đầu, đau vùng thượng vị...
2.3. Biến chứng não do cao huyết áp thai kỳ
Cao huyết áp thai kỳ có thể dẫn đến tai biến mạch máu não nếu không được kiểm soát kịp thời. Biến chứng có thể khiến người bệnh bị xuất huyết não gây liệt nửa người hoặc toàn thân. Nghiêm trọng hơn có thể dẫn đến chết não hoặc tử vong ở người bệnh.
Một số trường hợp cao huyết áp khi mang thai dẫn đến thiếu máu não gây ra các triệu chứng hoa mắt, chóng mặt, đau đầu... Cao huyết áp thai kỳ mức độ nặng có thể dẫn đến đột quỵ và để lại những di chứng nặng nề sau khi điều trị.
Thiếu máu não do cao huyết áp thai kỳ gây đau đầu ở bà bầu - Ảnh: Internet
2.4. Các biến chứng gây suy thận
Các biến chứng về thận thường xảy ra với thai phụ bị tiền sản giật trên nền cao huyết áp mãn tính. Tình trạng cao huyết áp có thêm protein niệu làm hư màng lọc của các tế bào thận. Trường hợp này diễn ra trong thời gian dài dẫn đến suy thận.
2.5. Gây tổn thương võng mạc
Cao huyết áp mãn tính hay cao huyết áp đột ngột đều gây tổn thương thành mạch máu võng mạc. Nó là nguyên nhân dẫn đến xơ cứng thành mạch, chèn ép tĩnh mạch, cảm trở tuần hoàn gây tổn thương mắt. Một số trường hợp nghiêm trọng hơn có thể bị xuất huyết võng mạc gây suy giảm thị lực, dẫn đến mù loà.
Trên đây là một số thông tin về mức độ nguy hiểm của cao huyết áp thai kỳ và biến chứng của nó. Hy vọng, những thông tin này sẽ giúp bạn chủ động hơn trong phòng tránh và điều trị cao huyết áp trong quá trình mang thai để bảo vệ sức khoẻ cho chính mình.
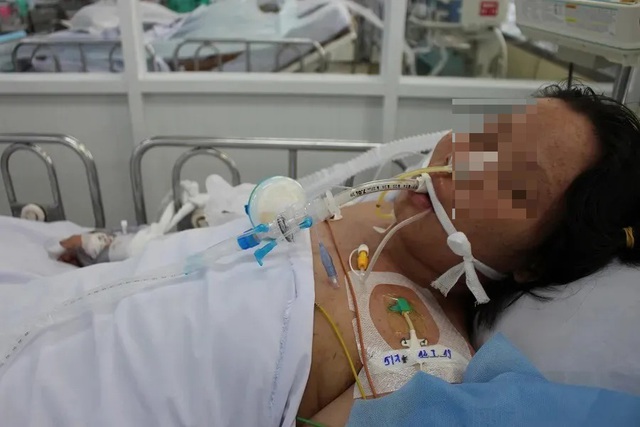
Căn bệnh gây tử vong cao ở sản phụ khiến bác sĩ xót xa 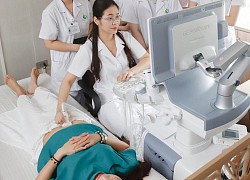 Khi mẹ mắc tiền sản giật, thai nhi còn non tháng. Việc bắt buộc phải dừng thai kỳ vì tình trạng nặng của thai phụ lúc này khiến bác sĩ xót xa. Gây tai biến tử vong cao ở mẹ Theo TS.BS. Đinh Thúy Linh, Phó giám đốc Trung tâm Sàng lọc, chẩn đoán trước sinh và sơ sinh, Bệnh viện Phụ sản...
Khi mẹ mắc tiền sản giật, thai nhi còn non tháng. Việc bắt buộc phải dừng thai kỳ vì tình trạng nặng của thai phụ lúc này khiến bác sĩ xót xa. Gây tai biến tử vong cao ở mẹ Theo TS.BS. Đinh Thúy Linh, Phó giám đốc Trung tâm Sàng lọc, chẩn đoán trước sinh và sơ sinh, Bệnh viện Phụ sản...
 Sự cố chấn động điền kinh: VĐV bị đối thủ vụt gậy vào đầu, nghi vỡ hộp sọ02:05
Sự cố chấn động điền kinh: VĐV bị đối thủ vụt gậy vào đầu, nghi vỡ hộp sọ02:05 TP.HCM: Xôn xao clip nhóm người ngang nhiên chặn xe kiểm tra giấy tờ06:11
TP.HCM: Xôn xao clip nhóm người ngang nhiên chặn xe kiểm tra giấy tờ06:11 Kế hoạch bắt cóc người đàn ông Trung Quốc, tống tiền 10 tỷ đồng ở TPHCM13:48
Kế hoạch bắt cóc người đàn ông Trung Quốc, tống tiền 10 tỷ đồng ở TPHCM13:48 Ông Trump muốn đàm phán lại biên giới Mỹ - Canada07:42
Ông Trump muốn đàm phán lại biên giới Mỹ - Canada07:42 Vụ bắt gian ở Bắc Ninh: Chồng 'cay cú' vì 3 món lạ vợ chưa tẩu tán cùng 'baby3'04:09
Vụ bắt gian ở Bắc Ninh: Chồng 'cay cú' vì 3 món lạ vợ chưa tẩu tán cùng 'baby3'04:09 Trung Quốc gửi thông điệp cứng rắn đến Đài Loan08:38
Trung Quốc gửi thông điệp cứng rắn đến Đài Loan08:38 Tàu dầu va chạm tàu hàng cháy ngùn ngụt, hàng chục người bị thương01:48
Tàu dầu va chạm tàu hàng cháy ngùn ngụt, hàng chục người bị thương01:48 Tài xế ô tô bật đèn xi nhan, suýt gây tai nạn trên cao tốc TPHCM - Dầu Giây00:27
Tài xế ô tô bật đèn xi nhan, suýt gây tai nạn trên cao tốc TPHCM - Dầu Giây00:27 Ông Trump phát biểu tại quốc hội, một nghị sĩ bị mời ra ngoài09:32
Ông Trump phát biểu tại quốc hội, một nghị sĩ bị mời ra ngoài09:32 Hàn Quốc: Hàng chục ngàn người xuống đường sau khi ông Yoon Suk Yeol được thả01:03
Hàn Quốc: Hàng chục ngàn người xuống đường sau khi ông Yoon Suk Yeol được thả01:03 Sức khỏe Giáo hoàng Francis thoát cơn nguy kịch08:09
Sức khỏe Giáo hoàng Francis thoát cơn nguy kịch08:09Tiêu điểm
Tin đang nóng
Tin mới nhất

7 thức uống chống oxy hóa 'kéo dài' tuổi thanh xuân

Những dưỡng chất tốt cho phụ nữ sau 40 tuổi
Gãy xương: Nguyên nhân, triệu chứng, cách phòng tránh và điều trị

Liên tục tiểu ra máu, người phụ nữ 'tái mặt' vì thứ to như quả bóng trong cơ thể

5 thói quen gây hại cho gan cần phải bỏ ngay

6 lý do tại sao phụ nữ phải nên bắt đầu ngày mới bằng loại trái cây này

Uống thuốc đông y mát gan hơn uống thuốc tây?
Đo huyết áp tại nhà cần làm đúng điều này để có kết quả chính xác nhất

Người lớn nên ăn bao nhiêu quả trứng một tuần?

Té xe máy, nam thanh niên ở Trà Vinh bị mảnh gỗ đâm vỡ sàn hốc mắt
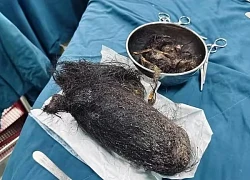
Quảng Ngãi: Búi tóc khổng lồ trong dạ dày một bé gái

Hai bệnh nhân cao tuổi được cứu sống nhờ phẫu thuật thay van động mạch chủ
Có thể bạn quan tâm

Bạo lực mạng: Kim Soo Hyun có trở thành Lee Sun Kyun thứ hai của Hàn Quốc?
Sao châu á
23:34:11 13/03/2025
Sự nghiệp của Kim Soo Hyun và dàn diễn viên Dream High sau 14 năm
Hậu trường phim
23:20:40 13/03/2025
Ngon 'tuyệt cú mèo' với 2 món gà hầm rau củ bổ dưỡng cho cả gia đình
Ẩm thực
23:06:01 13/03/2025
Status và những hình ảnh cuối cùng của nữ nghệ sĩ Việt vừa qua đời ở tuổi 44
Sao việt
23:00:25 13/03/2025
Bong Joon Ho có 'lên tay' với 'Mickey 17'?
Phim âu mỹ
22:45:02 13/03/2025
NSND Hồng Vân tiết lộ 'giao kèo' với Lê Tuấn Anh trong hôn nhân
Tv show
22:42:28 13/03/2025
Nicole Kidman sẽ tạm nghỉ diễn xuất
Sao âu mỹ
22:33:43 13/03/2025
Ngu Thư Hân tái xuất ấn tượng trong phim mới
Phim châu á
22:31:13 13/03/2025
Phan Đinh Tùng: "Vợ con đã tạo động lực giúp tôi trở lại với âm nhạc"
Nhạc việt
21:53:18 13/03/2025
Bố chồng hứa cho con dâu 2 tỷ nếu chịu sinh con, nào ngờ con lạnh lùng đáp một câu khiến ông uất ức suốt đêm không ngủ
Góc tâm tình
21:32:38 13/03/2025
 Căn bệnh nguy hiểm cứ 100 trẻ thì có đến 5 trẻ mắc, cha mẹ lại dễ bỏ qua
Căn bệnh nguy hiểm cứ 100 trẻ thì có đến 5 trẻ mắc, cha mẹ lại dễ bỏ qua Các biện pháp phòng bệnh hô hấp cho trẻ tại nhà
Các biện pháp phòng bệnh hô hấp cho trẻ tại nhà



 Sai lầm khi bỏ qua sàng lọc tiền sản giật với thai phụ
Sai lầm khi bỏ qua sàng lọc tiền sản giật với thai phụ Mang thai có thể làm tăng nguy cơ sỏi thận
Mang thai có thể làm tăng nguy cơ sỏi thận Không nên quá lo lắng về bất lợi của thuốc
Không nên quá lo lắng về bất lợi của thuốc Để sinh con an toàn, sàng lọc trước sinh là cực kỳ cần thiết, nhưng rất nhiều mẹ bầu còn bỏ qua bước quan trọng không kém này
Để sinh con an toàn, sàng lọc trước sinh là cực kỳ cần thiết, nhưng rất nhiều mẹ bầu còn bỏ qua bước quan trọng không kém này Hiểu đúng về vi khuẩn H.P để phòng ngừa biến chứng
Hiểu đúng về vi khuẩn H.P để phòng ngừa biến chứng Cảnh báo tắc ruột sau mổ và nguy cơ hoại tử ruột non
Cảnh báo tắc ruột sau mổ và nguy cơ hoại tử ruột non 7 nhóm người không nên ăn nhiều đu đủ
7 nhóm người không nên ăn nhiều đu đủ 15 bài thuốc chữa bệnh từ cây lô hội
15 bài thuốc chữa bệnh từ cây lô hội Ngân Sơn: Ghi nhận một trường hợp nghi mắc bệnh dại do chó cắn
Ngân Sơn: Ghi nhận một trường hợp nghi mắc bệnh dại do chó cắn Thực hư 'điều trị triệt để tiểu đường bằng tế bào gốc'
Thực hư 'điều trị triệt để tiểu đường bằng tế bào gốc' Ăn củ đậu có an toàn không?
Ăn củ đậu có an toàn không? Cứu sống người phụ nữ ngộ độc nguy kịch do ăn cá nóc
Cứu sống người phụ nữ ngộ độc nguy kịch do ăn cá nóc Người đàn ông sụt 20 kg vì zona thần kinh hành hạ
Người đàn ông sụt 20 kg vì zona thần kinh hành hạ Lý do người đàn ông đau như điện giật mỗi khi mặc áo
Lý do người đàn ông đau như điện giật mỗi khi mặc áo Haidilao rà soát hơn 1.400 nhà hàng, tìm khách hàng đi tiểu vào nồi lẩu
Haidilao rà soát hơn 1.400 nhà hàng, tìm khách hàng đi tiểu vào nồi lẩu Người lo giấy tờ cho Quý Bình sang Mỹ nói một điều chưa ai biết về anh
Người lo giấy tờ cho Quý Bình sang Mỹ nói một điều chưa ai biết về anh
 Mẹ Hà Nội thẳng tay tát nhân viên siêu thị vì con bị nghi trộm đồ: "Nó ăn trộm ăn cắp cái gì của em, chị trả tiền"
Mẹ Hà Nội thẳng tay tát nhân viên siêu thị vì con bị nghi trộm đồ: "Nó ăn trộm ăn cắp cái gì của em, chị trả tiền" Won Bin làm 1 điều đặc biệt suốt 15 năm vì Kim Sae Ron, Kim Soo Hyun thấy có xấu hổ không?
Won Bin làm 1 điều đặc biệt suốt 15 năm vì Kim Sae Ron, Kim Soo Hyun thấy có xấu hổ không? Tình trạng hiện tại của Kim Soo Hyun gây sốc: Quẫn trí đến mức phải có người theo sát, đi khắp nơi xin lỗi đồng nghiệp
Tình trạng hiện tại của Kim Soo Hyun gây sốc: Quẫn trí đến mức phải có người theo sát, đi khắp nơi xin lỗi đồng nghiệp Hé lộ 1 quy định đặc biệt khi tới thăm viếng Quý Bình tại chùa
Hé lộ 1 quy định đặc biệt khi tới thăm viếng Quý Bình tại chùa Bị khán giả nói là 'bú fame', Xuân Hinh phản hồi đến Quyền Linh cũng phải 'cười bò'
Bị khán giả nói là 'bú fame', Xuân Hinh phản hồi đến Quyền Linh cũng phải 'cười bò' Công nhân vệ sinh tìm thấy 7 kg vàng trị giá hơn 17 tỷ đồng trong thùng rác sân bay
Công nhân vệ sinh tìm thấy 7 kg vàng trị giá hơn 17 tỷ đồng trong thùng rác sân bay Rộ tin "động trời": Kim Soo Hyun hãm hại Seo Ye Ji, Kim Sae Ron có bằng chứng ghi lại nhiều bí mật?
Rộ tin "động trời": Kim Soo Hyun hãm hại Seo Ye Ji, Kim Sae Ron có bằng chứng ghi lại nhiều bí mật? Sốc: 3 mỹ nhân đã qua đời có liên quan đến Kim Soo Hyun
Sốc: 3 mỹ nhân đã qua đời có liên quan đến Kim Soo Hyun
 Hôn nhân của Quý Bình trước khi âm dương cách biệt: Vợ lúc nào cũng nghe lời chồng, nói là "dạ thưa"
Hôn nhân của Quý Bình trước khi âm dương cách biệt: Vợ lúc nào cũng nghe lời chồng, nói là "dạ thưa" Tìm ra nam diễn viên đi cùng Kim Sae Ron trong vụ tai nạn xe, được Kim Soo Hyun chống lưng bao che?
Tìm ra nam diễn viên đi cùng Kim Sae Ron trong vụ tai nạn xe, được Kim Soo Hyun chống lưng bao che? Ca sĩ Thúy Hằng qua đời ở tuổi 44
Ca sĩ Thúy Hằng qua đời ở tuổi 44 Dispatch liệt kê 5 "kẻ ác" dồn Kim Sae Ron đến bước đường tự tử, công ty Kim Soo Hyun bị lên án vì hành động này
Dispatch liệt kê 5 "kẻ ác" dồn Kim Sae Ron đến bước đường tự tử, công ty Kim Soo Hyun bị lên án vì hành động này Bị nói được vợ Quý Bình bỏ tiền thuê "tẩy trắng", một nữ NSƯT lên tiếng
Bị nói được vợ Quý Bình bỏ tiền thuê "tẩy trắng", một nữ NSƯT lên tiếng