Nhìn lại hành trình phát triển của 12 loại vắc xin trong lịch sử
Để hình dung những gì mà các nhà nghiên cứu vắc xin Covid-19 đang phải đối mặt, hãy cùng nhìn lại chặng đường phát triển vắc xin của những bệnh truyền nhiễm khác trong suốt chiều dài lịch sử.
Để hình dung được phần nào sự phức tạp của việc phát triển vắc xin, hãy cùng nhìn lại quá trình phát triển vắc xin cho một số bệnh truyền nhiễm khác trong suốt chiều dài lịch sử.
Bệnh đậu mùa
Việc thanh toán bệnh đậu mùa nhờ vắc xin được coi là một trong những thành tựu lớn nhất trong lịch sử y tế công cộng, nhưng phải mất vài thế kỷ để nhân loại đến được đó.
Hiện vẫn chưa rõ về nguồn gốc của bệnh đậu mùa, mặc dù các nhà khoa học tin rằng nó bắt nguồn từ Đế chế Ai Cập thế kỷ thứ 3 trước Công nguyên. Đến thế kỷ 18, chế độ thực dân đã khiến căn bệnh lan ra khắp toàn cầu. Bệnh có tỷ lệ tử vong khủng khiếp lên tới 30%.
Năm 1796, Edward Jenner ở Anh đã chế tạo ra loại vắc xin đậu mùa thành công đầu tiên, nhưng mãi đến những năm 1950, phương pháp điều trị bằng vắc-xin mới bắt đầu thanh toán có hiệu quả căn bệnh này ở một số nơi trên thế giới.
Sau đó, vào năm 1967, một nỗ lực toàn cầu đẩy mạnh sản xuất vắc-xin và sự tiến bộ trong công nghệ kim tiêm cuối cùng đã mang lại thành công trong việc thanh toán căn bệnh này vào năm 1980.
Cho đến nay, bệnh đậu mùa vẫn là căn bệnh duy nhất đã được xóa sổ hoàn toàn trên khắp thế giới thông qua các nỗ lực tiêm chủng.
Bệnh dịch hạch là một trong những căn bệnh lâu đời nhất và chết người nhất thế giới, lên đến đỉnh điểm trong gần 200 triệu người chết trong suốt lịch sử nhân loại. Nhưng cho đến nay vẫn chưa có vắc-xin.
Bệnh dịch hạch nổi tiếng vì đã giết chết hàng triệu người trong thời Trung cổ, nhưng căn bệnh này vẫn còn lưu hành ở nhiều vùng trên thế giới. Gần đây như năm 2017, một vụ dịch hạch ở Madagascar đã thu hút sự chú ý của thế giới và gây nhiều lo ngại.
Tuy nhiên, vì dịch hạch là bệnh do vi khuẩn, nên có thể sử dụng các kháng sinh hiện đại để điều trị. Mặc dù vậy, các nhà nghiên cứu tin rằng phát triển vắc xin là lựa chọn khả thi nhất để ngăn ngừa sự lây lan của bệnh về lâu dài.
Trong quá khứ, đã có nhiều nỗ lực để chế tạo ra một loại vắc xin dịch hạch nhưng đều thất bại, bao gồm một loại được sản xuất tại Mỹ để tiêm chủng cho binh sĩ trong Chiến tranh Việt Nam.
Nhưng vào năm 2018, WHO đã công bố Hồ sơ sản phẩm mục tiêu vắc-xin dịch hạch, trong đó liệt kê 17 vắc-xin dự tuyển có thể được phê chuẩn, đang trải qua các thử nghiệm lâm sàng tiến tới mục tiêu được FDA phê chuẩn.
Thương hàn
Thương hàn là căn bệnh chết người có thể lây lan rộng qua thực phẩm và nước. Mặc dù tương đối ít phổ biến ở các nước công nghiệp, nó vẫn là một mối đe dọa đáng kể ở các quốc gia đang phát triển ở Đông Nam Á, Châu Phi và Châu Mỹ Latinh.
Hiện trên thị trường có hai loại vắc xin để ngăn ngừa bệnh thương hàn. Sau khi vi khuẩn gây bệnh được phát hiện vào năm 1880, các nhà khoa học Đức bắt đầu nghiên cứu về chúng vào năm 1896.
Năm 1909, bác sĩ quân đội Mỹ Frederick F. Russell đã phát triển vắc xin thương hàn đầu tiên của Mỹ. Trong nhiều năm sau đó, vắc-xin được sử dụng cho mục đích quân sự, nhưng vào năm 1914, nó đã được sử dụng cho người dân Mỹ.
Ngày nay, bệnh thương hàn là không phổ biến ở Mỹ và tiêm chủng thường không được khuyến nghị thường quy.
Sốt vàng
Video đang HOT
Năm 1951, Max Theiler trở thành nhà khoa học đầu tiên và duy nhất nhận được giải thưởng Nobel về phát triển vắc xin. Những nỗ lực của ông để kiểm soát bệnh sốt vàng được cộng đồng khoa học ca ngợi và ông đã giúp sửa chữa những năm nghiên cứu sai lầm.
Sốt vàng đã gây ra những vụ dịch chết người trong suốt lịch sử nhân loại trong hơn 500 năm và đến cuối thế kỷ 19, nó được biết đến là một mối đe dọa trên toàn thế giới. Nhưng ít ai biết về căn bệnh này và những nỗ lực tiêm phòng ban đầu vào cuối thế kỷ 19 đã sai lầm khi nhằm vào sự lây truyền của vi khuẩn khi thực sự bệnh là do virus gây ra.
Năm 1918, các nhà nghiên cứu của Viện Rockefeller đã phát triển thứ mà họ nghĩ là vắc xin sốt vàng thành công đầu tiên – nhưng vào năm 1926, Theiler đã chứng minh điều ngược lại và vắc-xin bị lỗi đã phải ngừng sản xuất.
Hơn một thập kỷ sau, vào năm 1937, Theiler đã chế tạo ra vắc xin sốt vàng an toàn và hiệu quả đầu tiên mà kể từ đó trở thành tiêu chuẩn chung.
Cúm
Bệnh cúm có một lịch sử lâu dài, bi thảm đã cướp đi tính mạng của hàng triệu người trên toàn thế giới. Trong đại dịch cúm năm 1918, không có phương pháp chữa trị hoặc tiêm chủng nào được biết đến.
Bắt đầu từ những năm 1930, phải mất nhiều thập kỷ nghiên cứu để hiểu được sự phức tạp của virus cúm và mãi đến năm 1945, loại vắc xin đầu tiên mới được phê chuẩn sử dụng ở Mỹ.
Nhưng chỉ hai năm sau, vào năm 1947, các nhà nghiên cứu đã kết luận rằng sự thay đổi theo mùa trong thành phần của virus khiến việc tiêm chủng hiện tại không hiệu quả.
Các nhà nghiên cứu nhận ra có hai loại virus cúm chính – cúm A và cúm B, cùng với nhiều chủng virus mới mỗi năm. Vì điều này, các nhà khoa học phải điều chỉnh vắc xin cúm hàng năm.
Ngày nay, vắc xin cúm theo mùa được WHO thiết kế sử dụng dữ liệu thu thập từ các trung tâm giám sát dịch cúm để phát triển vắc-xin dựa trên ba chủng có khả năng lưu hành trong mùa tới.
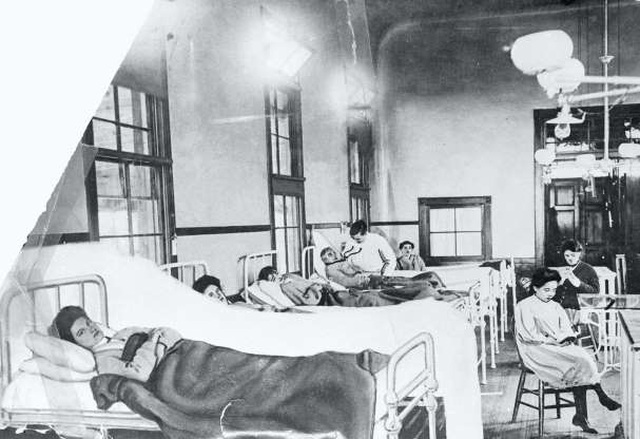
Mặc dù bệnh bại liệt có thể đã ảnh hưởng đến loài người trong hàng ngàn năm, nhưng mãi đến cuối những năm 1800, căn bệnh này mới đạt đến tỷ lệ dịch. Bước sang đầu thế kỷ 19, bệnh bại liệt đã tàn phá nước Mỹ, khiến nhiều bệnh nhân bị liệt hoặc tàn tật suốt đời.
Nghiên cứu để hiểu về bệnh bại liệt đã dần dần tích lũy trong vài thập kỷ đầu tiên của thế kỷ 20. Năm 1935, việc tiêm chủng lần đầu tiên được thử nghiệm, trước hết là trên khỉ và sau đó là trên trẻ em ở California. Mặc dù vắc xin cho kết quả kém, hai thập kỷ nghiên cứu sau đó đã mở đường cho sự phát triển vắc-xin của Jonas Salk vào năm 1953 và Albert Sabin vào năm 1956.
Sau một thử nghiệm với hơn 1,6 triệu trẻ em, vắc xin Salk đã được áp dụng ở Mỹ vào năm 1955. Nghiên cứu liên tục trong suốt những năm 1980 mở đường cho việc sản xuất vắc xin hiệu quả hơn, và đến năm 1994, bệnh bại liệt đã được thanh toán ở Châu Mỹ.
Gần đây nhất là năm 1988, 350.000 người mắc bệnh bại liệt, phần lớn trong số họ là trẻ em. Đến năm 2018, chỉ có 33 trường hợp mắc bệnh bại liệt trên toàn thế giới.
Năm ngoái đã chứng kiến sự gia tăng nhẹ về số lượng các trường hợp, với 544 ca. Một khi chúng ta đưa con số đó về 0, bệnh bại liệt sẽ là căn bệnh thứ hai được con người quét sạch khỏi hành tinh.
Bệnh than
Bệnh than được cho là có từ khoảng năm 700 trước Công nguyên, nhưng những ghi chép lâm sàng đầu tiên về căn bệnh này là vào những năm 1700.
Trong suốt những năm 1800, một loạt các nghiên cứu để xác định căn bệnh này bắt nguồn từ đâu, vi khuẩn có thể sống được bao lâu và bệnh lây truyền qua động vật như thế nào đã mở đường cho những nỗ lực đầu tiên về vắc xin năm 1881.
Năm 1937, nhà khoa học Max Sterne đã tạo ra một loại vắc xin bệnh than thành công được sử dụng trong chăn nuôi, một phiên bản của nó vẫn đang được sử dụng cho đến ngày nay, nhằm giảm lây truyền từ động vật sang người. 13 năm sau, vắc-xin đầu tiên cho người đã được tạo ra và sử dụng cho những người làm việc trong các nhà máy chế biến thịt ở Mỹ.
Một vắc xin bệnh than cập nhật đã được phát triển vào năm 1970, chiếm phần lớn những gì được sử dụng để ngăn ngừa bệnh ở người ngày nay.
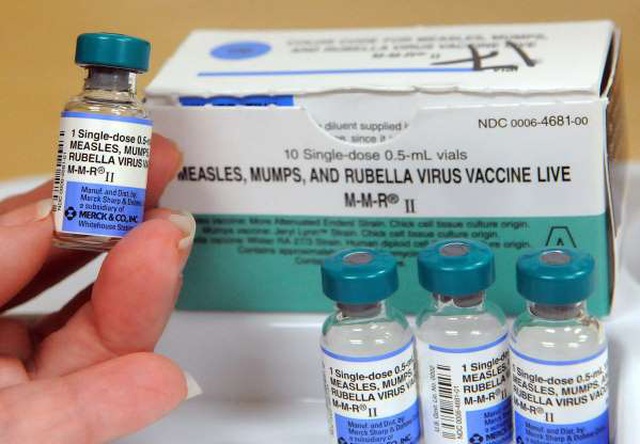
Sởi, quai bị và rubella (MMR)
Sởi, quai bị và rubella là những bệnh nhiễm virus từng gây ra những vụ dịch lớn chết người. Trong suốt những năm 1960, những vắc xin đơn lẻ đã được phát triển cho từng bệnh, nhưng một thập kỷ sau, chúng được kết hợp thành một.
Sởi là bệnh đầu tiên trong số 3 bệnh có vắc xin riêng vào năm 1963, sau đó là quai bị vào năm 1967 và rubella năm 1969. Hai năm sau, năm 1971, Maurice Hilleman, Viện nghiên cứu trị liệu Merck, đã phát triển một loại vắc-xin kết hợp tạo miễn dịch đối với cả ba virus.
Hilleman được ghi nhận đã tạo ra vắc xin sởi và quai bị đầu tiên, và bắt đầu nghiên cứu các cách để kết hợp một hệ thống miễn dịch cho từng loại virus. Sử dụng nghiên cứu trước đây của mình và vắc-xin rubella do Stanley Plotkin phát triển vào năm 1969, ông đã tạo ra vắc xin MMR thành công đầu tiên chỉ sau hai năm.
Theo CDC, “Một liều vắc xin MMR có hiệu quả 93% đối với bệnh sởi, 78% đối với quai bị và 97% đối với rubella.”
“Hai liều vắc xin MMR có hiệu quả 97% đối với bệnh sởi và 88% đối với quai bị”.
Thủy đậu
Nhiễm thủy đậu nguyên phát, thường gọi là thủy đậu, thường bị chẩn đoán nhầm là đậu mùa cho đến cuối những năm 1800. Vào những năm 1950, các nhà khoa học đã phân biệt thủy đậu với bệnh zona (herpes zoster) và các nghiên cứu tiếp theo đã dẫn đến sự phát triển vắc-xin đầu tiên cho bệnh thủy đậu ở Nhật Bản vào những năm 1970.
Vắc xin được cấp phép sử dụng ở Mỹ năm 1995.
Bệnh zona (herpes zoster)
Bệnh zona, hay herpes zoster, bắt nguồn từ cùng một loại virus gây bệnh thủy đậu. Hai cách duy nhất bệnh zona có thể phát triển là sau khi bị nhiễm thủy đậu, hoặc (ít gặp) tiếp xúc với vắc-xin thủy đậu.
Mối liên hệ giữa bệnh zona và bệnh thủy đậu được quan sát lần đầu tiên vào năm 1953 và trong suốt những năm 1960, các nghiên cứu chỉ ra rằng bệnh zona phổ biến hơn nhiều ở những người già. Nhưng mãi đến năm 2006, loại vắc-xin thương mại đầu tiên mới được cấp phép ở Mỹ.
Một vắc xin được cấp phép gần đây cho bệnh zona đi kèm với khuyến nghị của Ủy ban Tư vấn về Thực hành Chủng ngừa Hoa Kỳ năm 2018 rằng người lớn từ 60 tuổi trở lên nên được tiêm vắc xin phòng bệnh.
Viêm gan B
Viêm gan B là một virus mới hơn và được bác sĩ Baruch Blumberg phát hiện vào năm 1965. Chỉ bốn năm sau, ông đã tạo ra vắc-xin viêm gan B đầu tiên bằng cách sử dụng dạng virus được xử lý nhiệt.
12 năm sau, năm 1981, FDA đã phê chuẩn vắc xin viêm gan B thương mại đầu tiên, bao gồm mẫu máu từ những người hiến máu bị nhiễm.
Sau đó, vào năm 1986, một vắc xin tổng hợp mới không sử dụng các sản phẩm máu đã thay thế loại vắc xin ban đầu.
Vì viêm gan B có thể gây ung thư gan, vắc xin cũng được coi là vắc xin chống ung thư đầu tiên.
Virus papilloma ở người (HPV)
Virus u nhú ở người (HPV) là bệnh lây truyền qua đường tình dục phổ biến nhất ở Mỹ và các nghiên cứu cho thấy hơn 80% phụ nữ sẽ nhiễm virus vào một lúc nào đó trong đời.
Hai chủng HPV được cho là gây ra tới 70% ung thư cổ tử cung, có thể dẫn đến hàng trăm ngàn ca tử vong mỗi năm. Mối liên quan giữa HPV và ung thư cổ tử cung được chứng minh lần đầu tiên vào năm 1981, và hơn hai thập kỷ nghiên cứu sau đó đã mang đến một loại vắc-xin được đưa ra thị trường.
Vắc xin HPV đầu tiên được phát triển ở Mỹ vào năm 2006, và nghiên cứu tiếp theo đã dẫn đến sự phát triển của hai loại vắc-xin kể từ đó.
Ngày nay, các khuyến nghị về loại vắc xin nên tiêm phần lớn phụ thuộc vào tuổi.
Sau tiêm chủng vắc-xin COVID-19: Cần kiêng khem gì?
Chế độ ăn uống có ảnh hưởng đến hiệu quả của vắc-xin COVID-19 hay không, là câu hỏi mà nhiều người quan tâm thời gian vừa qua.
Các chuyên gia cho hay, mặc dù không có tương tác lớn nhưng một chế độ ăn uống đơn giản, hợp lý trước và sau khi tiêm sẽ giúp phát huy tốt nhất tác dụng của vắc-xin.
Tránh uống rượu trước và sau khi tiêm
Theo Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh (CDC) Hoa Kỳ, một số người ít hoặc không gặp tác dụng phụ của vắc-xin COVID-19, nhưng những người khác lại có thể bị mệt mỏi, đau đầu, đau cơ, ớn lạnh, sốt và buồn nôn. Ngay cả việc uống rượu nhẹ cũng có thể gây ra tình trạng mất nước, điều đó có thể làm tăng các tác dụng phụ này. Ngoài ra, việc bị mất nước hoặc hơi nôn nao, việc uống rượu còn gây khó phân biệt giữa phản ứng của rượu và phản ứng của vắc-xin với cơ thể.
Uống rượu cũng được chứng minh là làm căng thẳng hệ miễn dịch. Các nhà nghiên cứu cho biết, rượu có thể giúp đi vào giấc ngủ nhanh hơn, nhưng cũng gây ra nhiều rối loạn giấc ngủ hơn và ảnh hưởng đến chất lượng và thời lượng giấc ngủ tổng thể, một tác nhân khác gây rối loạn chức năng miễn dịch tối ưu.
Nghỉ ngơi đầy đủ
Nghỉ ngơi đầy đủ sẽ giúp hệ miễn dịch hoạt động tối đa. Để tăng chất lượng giấc ngủ trước khi tiêm chủng, đặc biệt là vào đêm hôm trước, nên có chế độ ăn lành mạnh. Nghiên cứu cho thấy, ăn quá ít chất xơ (trái cây, rau, ngũ cốc nguyên hạt, đậu và hạt), quá nhiều chất béo bão hòa và đường (thịt mỡ, các sản phẩm từ sữa, đồ ngọt) có thể dẫn đến kém phục hồi, giấc ngủ bị xáo trộn.
Có thể ăn nhẹ giữa bữa tối và trước khi đi ngủ bằng trái cây tươi và/ hoặc các loại hạt. Lưu ý, nên ăn trước giờ đi ngủ 3 tiếng. Không uống caffeine ít nhất 6 giờ trước khi ngủ. Hạn chế uống nước vào buổi tối.
Không nên uống rượu trước và sau khi tiêm vắc-xin.
Uống đủ nước
Uống đủ nước là một trong những cách quan trọng nhất để tối đa hóa cảm giác trước và sau khi tiêm phòng. Theo Viện Y học (IOM), phụ nữ cần 2,7 lít tổng lượng chất lỏng mỗi ngày (trên 11 cốc) và nam giới cần 3,7 lít (trên 15 cốc). Khoảng 20% nước đến từ thức ăn. Lượng nước còn lại nên bổ sung đều trong ngày, chia vào 4 thời điểm: khi thức dậy đến giữa buổi sáng, giữa buổi sáng đến giờ ăn trưa, giờ ăn trưa đến giữa buổi chiều, giữa buổi chiều đến giờ ăn tối.
Ăn nhiều thực phẩm nguyên hạt
Các nghiên cứu đã chỉ ra rằng, trong thời gian xảy ra đại dịch, mọi người đã tăng cường tiêu thụ thực phẩm giàu natri, đường bổ sung và tổng chất béo. Tuy nhiên, quá nhiều thực phẩm chế biến có thể gây viêm và có thể làm suy giảm chức năng miễn dịch.
Ngoài ra, các nhà khoa học đã kết luận rằng, thói quen ăn uống lành mạnh rất quan trọng để ngăn ngừa COVID-19. Mặc dù các nghiên cứu về tác động của dinh dưỡng đối với vắc-xin chưa được công bố, nhưng cách tốt nhất để hỗ trợ hệ thống miễn dịch sau khi tiêm chủng là ưu tiên thực phẩm toàn phần giàu chất dinh dưỡng, kháng viêm. Hãy bổ sung rau vào cả bữa trưa và bữa tối, đồng thời kết hợp trái cây vào bữa sáng và bữa ăn nhẹ hàng ngày.
Nên ăn trước khi tiêm
Ngất xỉu không phải là một tác dụng phụ phổ biến của vắc-xin COVID-19, mà thường do lo lắng, đau đớn, hoặc do lượng đường trong máu thấp. Theo CDC, ngoài việc được đảm bảo về quy trình, uống nước giải khát và ăn nhẹ trước khi tiêm phòng có thể ngăn ngừa ngất xỉu liên quan đến lo lắng, giúp điều chỉnh lượng đường trong máu, đặc biệt nếu có tiền sử ngất xỉu trong lần tiêm chủng trước.
Chuẩn bị sẵn đồ ăn sau khi tiêm vắc-xin
Một số người bị buồn nôn sau khi tiêm. Để đề phòng, có thể mang sẵn một số thực phẩm nhạt và dễ tiêu hóa: súp rau, chuối, sốt táo, dưa, nước dừa, gạo lứt và khoai tây. Tránh thức ăn nặng như phô mai, nước sốt kem, thức ăn chiên và thịt, cũng như thức ăn có đường, bao gồm kẹo và bánh nướng. Uống đủ nước và khi cơn buồn nôn giảm bớt, hãy tiếp tục ăn thực phẩm tươi, nguyên chất.
Sau khi tiêm phòng, nếu chán ăn, hãy cố gắng ăn các bữa ăn nhỏ hoặc đồ ăn nhẹ, ăn nhiều loại thực phẩm để đảm bảo dinh dưỡng. Nếu đói nhưng quá mệt để nấu ăn, hãy đặt một bữa ăn lành mạnh.
Kết quả xét nghiệm ca nghi mắc dịch hạch sau khi bị chuột cắn ở Cao Bằng 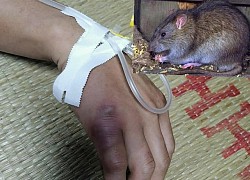 Kết quả mẫu bệnh phẩm của bệnh nhân gửi Viện Vệ sinh Dịch tễ Trung ương xác định, người này âm tính với vi khuẩn gây bệnh dịch hạch. Ngày 13/4, Sở Y tế tỉnh Cao Bằng cho biết vừa có kết quả xét nghiệm trường hợp nam bệnh nhân L.H.L., 38 tuổi, trú tại huyện Hoà An. Người này nghi mắc dịch...
Kết quả mẫu bệnh phẩm của bệnh nhân gửi Viện Vệ sinh Dịch tễ Trung ương xác định, người này âm tính với vi khuẩn gây bệnh dịch hạch. Ngày 13/4, Sở Y tế tỉnh Cao Bằng cho biết vừa có kết quả xét nghiệm trường hợp nam bệnh nhân L.H.L., 38 tuổi, trú tại huyện Hoà An. Người này nghi mắc dịch...
 Nga điều tiêm kích Su-35 cản trở Estonia bắt giữ tàu dầu?09:27
Nga điều tiêm kích Su-35 cản trở Estonia bắt giữ tàu dầu?09:27 Đến Trung Đông, ông Trump hứa Mỹ không còn 'rao giảng về cách sống'09:21
Đến Trung Đông, ông Trump hứa Mỹ không còn 'rao giảng về cách sống'09:21 Đè vạch chờ đèn đỏ cũng bị phạt 20 triệu là quá nặng?09:35
Đè vạch chờ đèn đỏ cũng bị phạt 20 triệu là quá nặng?09:35 Bắt giữ khẩn cấp đối tượng đánh người nước ngoài trên phố Bùi Viện01:43
Bắt giữ khẩn cấp đối tượng đánh người nước ngoài trên phố Bùi Viện01:43 Tự đào hố cát trên bãi biển, chàng trai bị "chôn sống" suốt 3 tiếng01:31
Tự đào hố cát trên bãi biển, chàng trai bị "chôn sống" suốt 3 tiếng01:31 Vụ 2 người đàn ông tử vong ở Bình Chánh: Mâu thuẫn trong lúc nhậu08:06
Vụ 2 người đàn ông tử vong ở Bình Chánh: Mâu thuẫn trong lúc nhậu08:06 Đại tá Công an kể về 8 tiếng tìm kiếm 5 người bị vùi lấp ở dự án thủy điện13:47
Đại tá Công an kể về 8 tiếng tìm kiếm 5 người bị vùi lấp ở dự án thủy điện13:47 Sạt lở đất vùi lấp căn nhà ở Sa Pa, người phụ nữ tử vong08:16
Sạt lở đất vùi lấp căn nhà ở Sa Pa, người phụ nữ tử vong08:16 Ông sui của Tổng thống Trump chính thức trở thành Đại sứ Mỹ tại Pháp08:19
Ông sui của Tổng thống Trump chính thức trở thành Đại sứ Mỹ tại Pháp08:19 Campuchia công bố giai đoạn tiếp theo của dự án kênh đào Phù Nam Techo08:22
Campuchia công bố giai đoạn tiếp theo của dự án kênh đào Phù Nam Techo08:22 Đội xe tăng Abrams sẽ tiến vào thủ đô Washington ngày diễu binh08:48
Đội xe tăng Abrams sẽ tiến vào thủ đô Washington ngày diễu binh08:48Tiêu điểm
Tin đang nóng
Tin mới nhất

Ngã vào xô chứa nước thải điều hòa, bé 19 tháng tím tái, ngưng thở
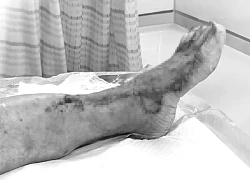
TPHCM: Cấp cứu người phụ nữ nguy kịch sau khi... gãi ngứa

Tắm sáng hay tối tốt hơn? Khoa học đã có câu trả lời

Những thói quen ăn uống gây hại không ngờ của người Việt

Loại rau mùa hè rẻ tiền giúp bổ thận, mát gan, người Việt nên tận dụng ngay để phòng bệnh
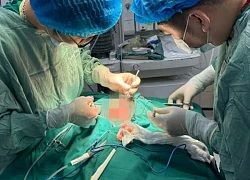
Xót xa bé 2 tuổi bị chó nhà nuôi tấn công phải nhập viện với nhiều vết thương phức tạp

Cắt giảm calo có giúp giảm mỡ bụng?
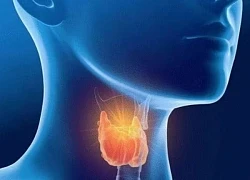
Không chủ quan khi mắc bệnh basedow trong thai kỳ

7 lý do để thêm gạo lứt vào chế độ ăn uống

Nước ép cần tây có tác dụng phụ không?

Lần đầu tiên phát triển thuốc trị chứng rối loạn gây cảm giác đói không kiểm soát ở trẻ em

Đồng Nai ghi nhận ca tử vong do sởi đầu tiên trong năm 2025
Có thể bạn quan tâm

Dàn nhân vật hoạt hình Conan hóa người thật: Haibara xinh không tưởng, sao Ran lại kém sắc thế này
Hậu trường phim
23:48:46 21/05/2025
11 thanh, thiếu niên lĩnh án tù vì cầm hung khí rượt đuổi 2 người
Pháp luật
23:48:09 21/05/2025
Ukraine tấn công nhà máy chuyên cấp linh kiện cho tên lửa Nga
Thế giới
23:46:37 21/05/2025
10 phim ngôn tình Hàn Quốc hay nhất thập kỷ: Hạng 1 đau thấu tâm can, ai xem cũng xót xa
Phim châu á
23:45:40 21/05/2025
Taxi chạy ngược chiều gây tai nạn chết người ở cửa ngõ TPHCM
Tin nổi bật
23:41:38 21/05/2025
Ford Explorer tiếp tục bị triệu hồi tại Việt Nam, vẫn là lỗi camera 360 độ
Ôtô
23:26:13 21/05/2025
Thanh Lam xem show Lady Gaga với chồng, Thanh Hằng được nhạc trường hôn đắm đuối
Sao việt
23:24:13 21/05/2025
Nam NSƯT là công tử gia tộc giàu có, quyền lực: "Tôi chưa bao giờ đàn áp ai"
Tv show
23:11:17 21/05/2025
Phản ứng của Tom Cruise trước câu hỏi khiếm nhã khi ra mắt bom tấn 'Mission: Impossible'
Sao âu mỹ
23:07:22 21/05/2025
Khi những nghệ sĩ lâu năm thống trị Top Trending âm nhạc
Nhạc việt
23:00:34 21/05/2025
 Nếu có nhóm máu này, bạn sẽ dễ bị đông máu hơn
Nếu có nhóm máu này, bạn sẽ dễ bị đông máu hơn Đa dạng xét học bạ, thí sinh tránh mắc sai lầm
Đa dạng xét học bạ, thí sinh tránh mắc sai lầm



 Có phản ứng sau tiêm vắc xin COVID-19 chứng tỏ hệ miễn dịch đang hoạt động tốt
Có phản ứng sau tiêm vắc xin COVID-19 chứng tỏ hệ miễn dịch đang hoạt động tốt Sau khi tiêm vắc xin COVID-19 bao lâu thì có thể hiến máu?
Sau khi tiêm vắc xin COVID-19 bao lâu thì có thể hiến máu? 'Chân Jake' - Dịch bệnh bại liệt bị lãng quên ở Mỹ
'Chân Jake' - Dịch bệnh bại liệt bị lãng quên ở Mỹ Gene có thể đóng vai trò quyết định khả năng miễn dịch đối với COVID-19
Gene có thể đóng vai trò quyết định khả năng miễn dịch đối với COVID-19 Rửa tay thực sự có thể phòng tránh được những bệnh nào?
Rửa tay thực sự có thể phòng tránh được những bệnh nào? Cảnh báo 14 bệnh từ động vật lây nhiễm sang người
Cảnh báo 14 bệnh từ động vật lây nhiễm sang người 4 dịch bệnh gây chết người trong lịch sử "đi vào quên lãng" nhờ có vaccine
4 dịch bệnh gây chết người trong lịch sử "đi vào quên lãng" nhờ có vaccine 5 loại bệnh truyền nhiễm nguy hiểm rất dễ lây lan qua các bữa ăn chung, các gia đình cần phải chú ý
5 loại bệnh truyền nhiễm nguy hiểm rất dễ lây lan qua các bữa ăn chung, các gia đình cần phải chú ý Rủi ro lây nhiễm HIV từ vaccine Covid-19
Rủi ro lây nhiễm HIV từ vaccine Covid-19 Triệu chứng của bệnh Bại liệt
Triệu chứng của bệnh Bại liệt Liên hợp quốc hỗ trợ Somalia tiêm phòng sởi và bại liệt cho trẻ em
Liên hợp quốc hỗ trợ Somalia tiêm phòng sởi và bại liệt cho trẻ em Số ca Covid 19 tăng nhanh, BYT chuẩn bị cơ sở sẵn sàng cách ly, điều trị bệnh
Số ca Covid 19 tăng nhanh, BYT chuẩn bị cơ sở sẵn sàng cách ly, điều trị bệnh Covid-19 tăng trở lại: Các bệnh viện chuẩn bị cách ly, điều trị thế nào?
Covid-19 tăng trở lại: Các bệnh viện chuẩn bị cách ly, điều trị thế nào? Ca phẫu thuật phức tạp cứu sống người đàn ông bị liệt và nhiễm nấm cột sống
Ca phẫu thuật phức tạp cứu sống người đàn ông bị liệt và nhiễm nấm cột sống 4 đồ uống nên tránh trước khi đi ngủ
4 đồ uống nên tránh trước khi đi ngủ Viêm phế quản có lây không?
Viêm phế quản có lây không? Đường dây khí cười bị triệt phá, bác sĩ cảnh báo tổn thương thần kinh
Đường dây khí cười bị triệt phá, bác sĩ cảnh báo tổn thương thần kinh 2 loại rau kiểm soát tiểu đường nhưng người Việt thường ăn sai cách
2 loại rau kiểm soát tiểu đường nhưng người Việt thường ăn sai cách Người đàn ông cùng lúc mắc 2 loại ung thư dạ dày, thực quản
Người đàn ông cùng lúc mắc 2 loại ung thư dạ dày, thực quản Nguyên Chủ tịch nước Trần Đức Lương từ trần
Nguyên Chủ tịch nước Trần Đức Lương từ trần Lễ ăn hỏi đẫm nước mắt trước đám tang của cặp đôi đuối nước ở Cửa Lò
Lễ ăn hỏi đẫm nước mắt trước đám tang của cặp đôi đuối nước ở Cửa Lò Nóng nhất MXH hôm nay: Ngô Kỳ Long - Lưu Thi Thi ly hôn, đã đạt được thỏa thuận phân chia 2.800 tỷ đồng?
Nóng nhất MXH hôm nay: Ngô Kỳ Long - Lưu Thi Thi ly hôn, đã đạt được thỏa thuận phân chia 2.800 tỷ đồng? Vụ Tịnh Thất Bồng Lai: Bí ẩn danh xưng thầy ông nội, mạnh thường quân hé lộ sốc
Vụ Tịnh Thất Bồng Lai: Bí ẩn danh xưng thầy ông nội, mạnh thường quân hé lộ sốc
 Giận hàng xóm, người đàn ông thả 2 con rắn dài 3m vào chung cư để "trả đũa"
Giận hàng xóm, người đàn ông thả 2 con rắn dài 3m vào chung cư để "trả đũa" Vụ 2 bố con dưới giếng sâu 30m gần 2 giờ: Phép màu từ tình phụ tử
Vụ 2 bố con dưới giếng sâu 30m gần 2 giờ: Phép màu từ tình phụ tử Ca sĩ Lệ Hải - vợ nghệ sĩ Vũ Thanh qua đời đột ngột
Ca sĩ Lệ Hải - vợ nghệ sĩ Vũ Thanh qua đời đột ngột Khởi tố chủ cơ sở sản xuất mỹ phẩm giả đã bán hơn 100.000 đơn hàng trên Shopee, TikTok
Khởi tố chủ cơ sở sản xuất mỹ phẩm giả đã bán hơn 100.000 đơn hàng trên Shopee, TikTok

 Nữ nhân viên 'khoắng' hơn 2.100 hộp thuốc của công ty Long Châu nhờ thủ đoạn khó tin
Nữ nhân viên 'khoắng' hơn 2.100 hộp thuốc của công ty Long Châu nhờ thủ đoạn khó tin Con trai 'thầy ông nội' khui bí mật 'bẩn bựa' của cha, kết quả xét xử kín sốc?
Con trai 'thầy ông nội' khui bí mật 'bẩn bựa' của cha, kết quả xét xử kín sốc?
 Khám xét nơi ở của hoa hậu Nguyễn Thúc Thuỳ Tiên
Khám xét nơi ở của hoa hậu Nguyễn Thúc Thuỳ Tiên Danh tính đôi nam nữ đuối nước tử vong tại biển Cửa Lò
Danh tính đôi nam nữ đuối nước tử vong tại biển Cửa Lò
