Sốc phản vệ xảy ra trong trường hợp nào?
Mới đây, có 1 trường hợp tử vong do sốc phản vệ sau tiêm chủng vắc-xin COVID-19. Đó là nữ nhân viên y tế 35 tuổi đang công tác tại BVĐK khu vực Tân Châu, tỉnh An Giang .
Nguyên nhân dẫn đến tử vong là sốc phản vệ trên cơ địa quá mẫn với non steroid (NSAIDs). Bài viết này cung cấp thông tin về sốc phản vệ để bạn đọc hiểu hơn về tai biến y khoa rất hiếm gặp trong tiêm chủng.
Phản vệ là một phản ứng dị ứng , có thể xuất hiện ngay lập tức từ vài giây, vài phút đến vài giờ sau khi cơ thể tiếp xúc với dị nguyên, gây ra các bệnh cảnh lâm sàng khác nhau. Dị nguyên là yếu tố lạ khi tiếp xúc có khả năng gây phản ứng dị ứng cho cơ thể, bao gồm thức ăn, thuốc và các yếu tố khác. Sốc phản vệ là mức độ nặng nhất của phản vệ do đột ngột giãn toàn bộ hệ thống mạch và co thắt phế quản có thể gây tử vong trong vòng một vài phút.
Sốc phản vệ xảy ra khi một số chất hóa học được giải phóng bởi hệ miễn dịch trong phản vệ khiến cơ thể bị sốc. Đây là một kiểu phản ứng dị ứng cấp tính nặng, dễ xảy ra trên nền cơ địa dị ứng , tức là có thể xảy ra với người này nhưng lại không xảy ra với người khác. Sự tương tác giữa kháng nguyên và kháng thể dẫn đến cơ thể xuất hiện một lượng lớn các yếu tố gây giãn mạch, thành mạch tăng tính thẩm thấu, huyết áp giảm, phế quản nhạy cảm quá mức, khiến cơ thể bị sốc phản vệ.
Nguyên nhân sốc phản vệ
Một số trường hợp xác định được nguyên nhân gây sốc phản vệ nhưng một số khác lại rất khó để xác định, có thể là do sự kết hợp của nhiều nguyên nhân khác nhau. Thuốc uống, thuốc tiêm, vắc-xin truyền dịch, thức ăn hoặc nọc côn trùng là những nguyên nhân dễ gây sốc phản vệ. Một số nguyên nhân khác cũng gây sốc phản vệ như: bị mất máu nhiều, cơ thể bị dập nát khi bị chấn thương,…
Các loại thuốc như kháng sinh, thuốc giảm đau chống viêm (non steroid – NSAIDs), thuốc giãn cơ, thuốc gây tê, gây mê là những nguyên nhân phổ biến nhất của sốc phản vệ do thuốc. Sốc do tiêm kháng sinh penicillin là loại sốc phản vệ hay gặp nhất. Nọc ong cũng là loại nọc côn trùng hay gặp gây sốc phản vệ. Thức ăn hàng ngày như trứng, lạc, các loại hải sản là những nguyên nhân thường gặp gây ra sốc phản vệ do thức ăn.
Cấp cứu bệnh nhân sốc phản vệ.
Cơ chế nảy sinh sốc phản vệ trải qua 3 giai đoạn
Giai đoạn 1 – giai đoạn mẫn cảm: Khi dị nguyên đi vào cơ thể qua đường tiêm truyền hoặc có thể do ăn uống, do hít phải hoặc tiếp xúc qua da, tình trạng phản vệ bắt đầu xảy ra. Để chống lại những chất lạ khi đi vào cơ thể, hệ miễn dịch sẽ sản xuất nhiều kháng thể đặc hiệu.
Đối với những chất có hại thì đây là phản ứng hữu hiệu. Tuy nhiên, một số trường hợp khác, hệ miễn dịch lại phản ứng một cách quá mẫn cảm với những chất vô hại như thức ăn… khi đó hệ miễn dịch sẽ khởi động chuỗi các phản ứng hóa học dẫn đến hiện tượng dị ứng.
Giai đoạn 2 – giai đoạn hóa sinh bệnh: dị nguyên kết hợp với kháng thể IgE từ tế bào plasma giải phóng nhiều loại hoạt chất trung gian: serotonin, histamin…
Video đang HOT
Giai đoạn 3 – giai đoạn sinh lý bệnh: Các hoạt chất trung gian gây tác động khiến động mạch bị giãn, huyết áp giảm, phế quản bị co thắt gây nên những cơn đau ở vùng bụng; đau đầu, choáng hoặc có thể là hôn mê. Hậu quả của cơ chế này chính là tăng tính thẩm thấu mao quản và việc nhạy cảm quá mức của phế quản khiến mạch ngoại biên bị giãn, tính thẩm thấu thành mạch tăng, thể tích tuần hoàn bị giảm dẫn đến tụt huyết áp, hoạt động của cơ tim bị ảnh hưởng. Bên cạnh đó, phế quản bị co thắt, thanh quản bị phù nề, đường hô hấp bị hẹp lại gây nên tình trạng suy hô hấp cấp.
Sốc phản vệ được phân thành 4 mức độ
Nhẹ (độ I): Chỉ có các triệu chứng da, tổ chức dưới da và niêm mạc như mày đay, ngứa, phù mạch.
Nặng (độ II): Có từ 2 biểu hiện ở nhiều cơ quan: mày đay, phù mạch xuất hiện nhanh; khó thở nhanh nông, tức ngực, khàn tiếng, chảy nước mũi; đau bụng, nôn, tiêu chảy; huyết áp chưa tụt hoặc tăng, nhịp tim nhanh hoặc loạn nhịp.
Nguy kịch (độ III): Biểu hiện ở nhiều cơ quan với mức độ nặng hơn như sau: Đường thở: tiếng rít thanh quản, phù thanh quản; Thở: thở nhanh, khò khè, tím tái, rối loạn nhịp thở; Rối loạn ý thức: vật vã, hôn mê, co giật, rối loạn cơ tròn; Tuần hoàn: sốc, mạch nhanh nhỏ, tụt huyết áp.
Ngừng tuần hoàn (độ IV): Biểu hiện ngừng hô hấp, ngừng tuần hoàn.
Lưu ý mức độ phản vệ có thể nặng lên rất nhanh và không theo tuần tự.
Thời gian vàng để cấp cứu bệnh nhân bị sốc phản vệ
Sốc phản vệ là phản ứng dị ứng nguy hiểm có ảnh hưởng tới toàn bộ cơ thể, cần được xử lý và cấp cứu ngay lập tức, càng sớm càng tốt. Thời gian vàng để cấp cứu bệnh nhân bị sốc phản vệ là 30 phút, nếu kéo dài dễ gây biến chứng nguy hiểm, thậm chí tử vong.
Sốc phản vệ có rất nhiều triệu chứng khác nhau, tùy phản ứng phản vệ ở mỗi người. Có trường hợp, nhiều triệu chứng dị ứng xảy ra rầm rộ đồng thời cùng một lúc. Nhưng đa số trường hợp chỉ gặp triệu chứng thông thường như: da ngứa hoặc phát ban; miệng ngứa, họng, khó nuốt hoặc môi và lưỡi sưng; chảy nước mũi, hắt hơi; chân tay sưng; ho; nôn mửa nhiều; chuột rút hoặc tiêu chảy…
Một số triệu chứng của sốc phản vệ cần được cấp cứu ngay gồm: khó thở hoặc thở khó chịu; chóng mặt; huyết áp thấp; đau ngực hoặc tức ngực; mạch yếu và nhanh; lẫn lộn…
Các triệu chứng của sốc phản vệ có thể xấu đi rất nhanh chóng. Lúc đó, người bệnh cần được điều trị trong vòng từ 30-60 phút để tránh nguy hiểm tính mạng. Những dấu hiệu báo động cơn sốc phản vệ thường sẽ lặp đi lặp lại như: các triệu chứng xuất hiện vài phút sau khi chạm vào hoặc ăn những thứ gây dị ứng. Một số triệu chứng xuất hiện cùng một lúc như phát ban, sưng và ói mửa… Cơn đầu tiên của triệu chứng biến mất, nhưng sau đó lại có thể trở lại từ 8 giờ đến 72 giờ.
Cấp cứu bệnh nhân sốc phản vệ càng sớm càng tốt
Trước tiên, hãy đảm bảo rằng người bệnh cảm thấy thoải mái. Nâng cao chân họ để giúp lưu thông máu. Nếu người bệnh ngừng thở, cần cấp cứu hô hấp tuần hoàn và những hỗ trợ ban đầu cho đến khi xe cấp cứu đến.
Epinephrine (hoặc adrenaline) thường được dùng để điều trị sốc phản vệ. Thuốc được đưa vào cơ thể qua 1 ống tiêm tự động, chứa 1 kim có thể cung cấp cho 1 liều adrenalin tại một thời điểm. Nhiều người bị dị ứng nghiêm trọng được tiêm epinephrine bằng ống tiêm tự động. Điều này có thể giúp điều trị các triệu chứng dị ứng. Sau khi tiêm, triệu chứng sốc phản vệ sẽ cải thiện một cách nhanh chóng.
Dị ứng thuốc non-steroid có nên tiêm ngừa vaccine COVID-19?
Thông tin nữ điều dưỡng tử vong do sốc phản vệ trên nền cơ địa dị ứng với nhóm thuốc giảm đau kháng viêm non-steroid làm dấy lên lo ngại người dị ứng nhóm thuốc này có nên tiêm ngừa vaccine COVID-19.
Tối 7-5, Bộ Y tế thông tin Việt Nam có một nhân viên y tế là nữ điều dưỡng (35 tuổi) công tác tại Bệnh viện (BV) Đa khoa khu vực Tân Châu (An Giang) tử vong sau khi tiêm chủng vaccine COVID-19 của AstraZeneca.
Theo ghi nhận, trước khi tiêm vaccine tại điểm tiêm ở BV Đa khoa khu vực Tân Châu vào sáng ngày 6-5, nữ nhân viên y tế này đã được khám sàng lọc và giải thích về các phản ứng sau tiêm.
Sau khi tiêm, bệnh nhân có phản ứng sốc và đã được BV Đa khoa khu vực Tân Châu xử lý theo đúng phác đồ, hội chẩn với tuyến trên và chuyển viện nhưng đã không qua khỏi vào ngày 7-5.
Theo kết luận của Hội đồng chuyên môn của Sở Y tế An Giang, nguyên nhân dẫn đến tử vong là do sốc phản vệ trên nền cơ địa dị ứng non-steroid (NSAIDs - thuốc giảm đau kháng viêm không steroid).
Đây là trường hợp rất hiếm gặp trong thực tế tiêm chủng vaccine phòng COVID-19.
PGS-TS-DS Nguyễn Hữu Đức, nguyên giảng viên Đại học Y dược TP.HCM, cho biết: "Sốc phản vệ là tai biến dị ứng nghiêm trọng khi cơ thể phản ứng với chất lạ được đưa vào cơ thể như thức ăn, ong đốt, thuốc... Sốc phản vệ có thể gây tử vong nhanh chóng nếu không được chẩn đoán và xử lý kịp thời".
Theo PGS-TS-DS Nguyễn Hữu Đức, thuốc là nguyên nhân gây sốc phản vệ hàng đầu. Các đường thuốc đưa vào cơ thể như tiêm tĩnh mạch, tiêm bắp, tiêm trong da, tiêm dưới da, uống, xông, nhỏ mắt, đặt âm đạo hay thuốc bôi ngoài da... đều có thể gây sốc phản vệ.
Người gặp dị ứng với thuốc kháng sinh, thuốc giảm đau kháng viêm non- steroid khá nhiều. Một số thuốc kháng viêm non-steroid thường gặp là aspirin, naproxen, diclofenac, ibuprofen...
Các triệu chứng của sốc phản vệ xuất hiện nhanh, ngay lập tức hoặc 30 phút sau khi dùng thuốc, thử test. Một người chưa từng có tiền sử bị dị ứng với chất nào cũng có thể bị sốc phản vệ khi có chất lạ vào cơ thể. Nếu triệu chứng sốc phản vệ xuất hiện càng sớm thì bệnh càng nặng, tỉ lệ tử vong càng cao. Sốc phản vệ xảy ra ở cơ sở y tế, nếu áp dụng đúng phác đồ điều trị thì cơ hội cứu sống người bệnh rất cao.
Về bản chất, vaccine ngừa COVID-19 không phải là thuốc kháng viêm giảm đau non-steroid và người có cơ địa dị ứng nhóm thuốc này cũng không phải là đối tượng chống chỉ định khi chích ngừa. Hơn nữa, nếu đây là lần đầu tiên tiêm vaccine loại này thì không thể biết được người này có bị dị ứng với thuốc dẫn đến sốc phản vệ để phòng tránh.
Tiêm vaccine COVID-19 không chống chỉ định với người dị ứng thuốc giảm đau kháng viêm non-steroid. Ảnh tiêm vaccine COVID-19 AstraZeneca tại Viện Pasteur TP.HCM. Ảnh: HL
"Theo nguyên tắc của bất kỳ việc điều trị hoặc trước khi tiêm ngừa vaccine, người từng có cơ địa dị ứng với bất kỳ loại thuốc nào cần khai báo kỹ để bác sĩ cân nhắc việc cho tiêm ngừa, thay đổi thuốc hoặc theo dõi kỹ sau khi tiêm. Sau khi tiêm thuốc, người được tiêm cần ở lại cơ sở y tế để theo dõi và cấp cứu kịp thời nếu có phản ứng", PGS-TS Nguyễn Hữu Đức lưu ý.
Theo PGS-TS Nguyễn Hữu Đức, việc sử dụng thuốc luôn cân nhắc giữa nguy cơ có lợi và có hại, không có loại thuốc nào đảm bảo 100% an toàn và luôn có nguy cơ tai biến xảy ra. Trên thực tế, người có cơ địa dị ứng với thuốc kháng sinh, thuốc giảm đau kháng viêm non-steroid không ít, nếu ai cũng tính đến mức độ rủi ro, bất lợi cho mình, không chích ngừa thì cộng đồng sẽ gặp nguy hiểm khi số người được bảo vệ bởi vaccine COVID-19 ít, dịch bệnh lan rộng căng thẳng.
Công tác trong lĩnh vực bệnh truyền nhiễm nhiều năm, BS Trương Hữu Khanh, Bệnh viện Nhi đồng 1, cho biết bất kỳ loại vaccine nào hay thuốc, thức ăn nào dung nạp vào cơ thể cũng có một tỉ lệ tai biến nhất định. Ở vaccine, tỉ lệ chung khoảng 1/1 triệu ca.
Tuy nhiên, không vì tỉ lệ một ca tai biến mà chương trình tiêm ngừa vaccine phải dừng lại. Chương trình tiêm chủng mở rộng cho trẻ em ở Việt Nam nhiều năm qua đã giảm tỉ lệ lớn trẻ em tử vong bởi các bệnh truyền nhiễm và khá hiệu quả.
Theo BS Khanh, tiêm vaccine là biện pháp tạo miễn dịch chủ động phòng bệnh. Mục tiêu của tiêm chủng là để bảo vệ cá nhân và cộng đồng khỏi các bệnh truyền nhiễm phòng được bằng vaccine. Mặc dù vaccine được đánh giá an toàn, nhưng không phải hoàn toàn không có nguy cơ. Phản ứng sau tiêm chủng có thể sẽ xuất hiện sau sử dụng vaccine.
Một số người gặp các phản ứng sau tiêm chủng khác nhau từ phản ứng nhẹ, thông thường đến phản ứng hiếm gặp, nghiêm trọng, đe dọa tính mạng. Cho dù nguyên nhân của phản ứng sau tiêm chủng là gì thì cũng làm cho người dân lo lắng, từ chối tiếp tục tiêm chủng, do vậy nguy cơ người mắc bệnh truyền nhiễm nhiều hơn và thậm chí là đe dọa tính mạng.
Theo BS Khanh, không chỉ tiêm vaccine mới bị sốc phản vệ, ở bệnh viện, số người sử dụng thuốc bị sốc phản vệ cũng thường xảy ra.
Ở những trường hợp có tiền sử dị ứng, việc tiêm vaccine cần thận trọng chứ không phải là chống chỉ định. Chẳng hạn, ở Bệnh viện Nhi đồng 1, trẻ có tiền sử dị ứng hoặc có bệnh nền như tim, thận thì sẽ được xem xét kỹ lưỡng, nếu cần thiết có thể hoãn tiêm.
Trẻ nên được tiêm ở bệnh viện lớn, có đủ phương tiện hồi sức và sau tiêm nằm lại 24 tiếng đồng hồ để theo dõi. Người từng có phản ứng dị ứng nghiêm trọng hay còn gọi là sốc phản vệ sau khi tiêm mũi vaccine đầu tiên sẽ được xem xét không cho tiêm mũi thứ 2 nữa.
"Trước khi tiêm vaccine, người dân cần khai báo kỹ tiền sử của bản thân và bác sĩ sẽ thăm khám kỹ để cân nhắc đưa vào bệnh viện chích ngừa hoặc tạm hoãn chích ngừa" - BS Khanh nói.
Làm gì khi bị dị ứng? 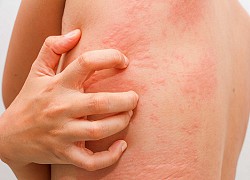 Dị ứng là một phản ứng của cơ thể trước sự xâm nhập của các tác nhân bên ngoài, nó có thể không gây hại nhiều cho cơ thể nhưng cũng có trường hợp sốc phản vệ cần được xử lý kịp thời. Nên đi khám ngay khi cơ thể có các biểu hiện về phản ứng dị ứng - ẢNH: SHUTTERSTOCK. Bác...
Dị ứng là một phản ứng của cơ thể trước sự xâm nhập của các tác nhân bên ngoài, nó có thể không gây hại nhiều cho cơ thể nhưng cũng có trường hợp sốc phản vệ cần được xử lý kịp thời. Nên đi khám ngay khi cơ thể có các biểu hiện về phản ứng dị ứng - ẢNH: SHUTTERSTOCK. Bác...
 Tình huống pháp lý vụ cô gái hạ gục thanh niên xăm trổ xôn xao dư luận16:36
Tình huống pháp lý vụ cô gái hạ gục thanh niên xăm trổ xôn xao dư luận16:36 Tướng công an thông tin bất ngờ về quốc tịch kẻ cướp tiệm vàng PNJ tại Đà Nẵng00:55
Tướng công an thông tin bất ngờ về quốc tịch kẻ cướp tiệm vàng PNJ tại Đà Nẵng00:55 Bảo vệ kể lý do cô gái Hà Nội phản đòn, khống chế nam thanh niên xăm trổ12:06
Bảo vệ kể lý do cô gái Hà Nội phản đòn, khống chế nam thanh niên xăm trổ12:06 Chế tài xử lý người nước ngoài cướp trang sức hơn 800 triệu tại Đà Nẵng00:53
Chế tài xử lý người nước ngoài cướp trang sức hơn 800 triệu tại Đà Nẵng00:53 Nữ chủ trại nói sự thật về thông tin cả chục người nhảy xuống bể 'hôi của' cá tầm00:49
Nữ chủ trại nói sự thật về thông tin cả chục người nhảy xuống bể 'hôi của' cá tầm00:49 Lời khai của nghi phạm bắn chết thanh niên gặp bên đường ở Quảng Trị08:01
Lời khai của nghi phạm bắn chết thanh niên gặp bên đường ở Quảng Trị08:01 Ấn Độ thử lửa mạng lưới "Vòm sắt": Đòn đánh hạ gục tên lửa, UAV03:03
Ấn Độ thử lửa mạng lưới "Vòm sắt": Đòn đánh hạ gục tên lửa, UAV03:03 Thót tim cảnh cứu vớt một người dân bị lũ cuốn trôi ở Thanh Hóa01:10
Thót tim cảnh cứu vớt một người dân bị lũ cuốn trôi ở Thanh Hóa01:10 'Lá bài' của Nhà Trắng với Trung Quốc08:33
'Lá bài' của Nhà Trắng với Trung Quốc08:33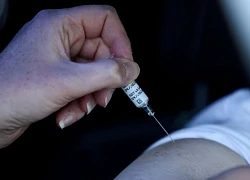 Phát hiện mối liên kết bất ngờ giữa Covid-19 và bệnh cảm thông thường09:14
Phát hiện mối liên kết bất ngờ giữa Covid-19 và bệnh cảm thông thường09:14 Tàu chiến Mỹ và Venezuela 'dàn trận' ở Caribbean08:54
Tàu chiến Mỹ và Venezuela 'dàn trận' ở Caribbean08:54Tiêu điểm
Tin đang nóng
Tin mới nhất

Phát hiện sớm nguy cơ mắc bệnh tim ở trẻ bằng cách lấy dịch vùng má?

Thiết lập nhiều lều y tế dã chiến hỗ trợ người dân trong sự kiện A80

Vụ ngộ độc thực phẩm sau tiệc tân gia tại xã Ia Hiao: 111 bệnh nhân đã xuất viện

Bốn nguồn tinh bột giàu chất xơ, ít calo, lý tưởng cho phụ nữ trung niên cần giảm cân

Nước lá tía tô để qua đêm có uống được?

Dấu hiệu bệnh lý nghiêm trọng biểu hiện ngay ở mắt

Ăn rau má có thực sự giúp thanh nhiệt, giải độc?

Nghiên cứu mới hé lộ tác dụng bất ngờ của thịt

Lá sen hạ mỡ máu, bác sĩ nói gì?

Chủ quan với sức khỏe, nam bệnh nhân trẻ vỡ toác thận

Cấp cứu người đàn ông khi đang ăn chè, phát hiện ung thư thận

Rối loạn tâm thần do thuốc lá điện tử
Có thể bạn quan tâm

Tội phạm "tín dụng đen" chèn logo công an vào mẫu quảng cáo cho vay ở TPHCM
Pháp luật
01:49:54 02/09/2025
CSGT giúp đỡ 2 chị em bị lạc khi đi từ Thanh Hóa ra Hà Nội xem diễu binh
Tin nổi bật
01:32:13 02/09/2025
Chi 300 triệu từ Australia về xem diễu binh, bỏ khách sạn ngủ vỉa hè
Netizen
01:19:02 02/09/2025
Đằng sau vẻ ngoài tử tế, chồng tôi che giấu sự thật cực kỳ khó tin
Góc tâm tình
01:08:33 02/09/2025
Thông tin rò rỉ mới về Galaxy S26 Ultra
Đồ 2-tek
00:46:42 02/09/2025
Châu Âu lên kế hoạch chi tiết để đưa binh sĩ tới Ukraine hậu chiến sự
Thế giới
00:23:22 02/09/2025
Ngọc Trinh chẳng thể đợi đến ngày phim cuối cùng lên sóng, nhìn dòng chia sẻ mà netizen nhói lòng
Hậu trường phim
00:09:03 02/09/2025
Mới khai máy đã hot rần rần, Thượng Công Chúa được mong chờ bạo phát khi lên sóng: Tạo hình quá nịnh mắt, vibe như "xé truyện bước ra"!
Phim châu á
23:51:29 01/09/2025
Hồng Nhung, Tùng Dương và dàn nghệ sĩ thăng hoa trên sàn tập 'Điều còn mãi' 2025
Nhạc việt
23:42:15 01/09/2025
Tang lễ diễn viên Ngọc Trinh: Ốc Thanh Vân, Hùng Thuận và dàn sao đội mưa đến viếng trong đêm
Sao việt
23:34:14 01/09/2025
 Tập luyện phòng ngừa bệnh do virut Corona
Tập luyện phòng ngừa bệnh do virut Corona Nam bệnh nhân phải cắt bỏ thận vì có khối u ‘khủng’
Nam bệnh nhân phải cắt bỏ thận vì có khối u ‘khủng’

 Khi nào xảy ra sốc phản vệ?
Khi nào xảy ra sốc phản vệ? Vắc-xin là thuốc phòng bệnh cho cộng đồng
Vắc-xin là thuốc phòng bệnh cho cộng đồng Tại sao phản ứng với vắc- xin: Người thì dữ dội, người lại nhẹ nhàng...
Tại sao phản ứng với vắc- xin: Người thì dữ dội, người lại nhẹ nhàng... Viên uống ngăn ngừa sốc phản vệ mang lại hy vọng mới cho những người bị dị ứng nặng
Viên uống ngăn ngừa sốc phản vệ mang lại hy vọng mới cho những người bị dị ứng nặng Vì sao người trẻ, khỏe mạnh vẫn cần tiêm chủng?
Vì sao người trẻ, khỏe mạnh vẫn cần tiêm chủng? Sốc phản vệ do thuốc là gì?
Sốc phản vệ do thuốc là gì? Điều gì sẽ xảy ra khi tiêm vắc-xin COVID-19 nếu bạn mắc bệnh mạn tính?
Điều gì sẽ xảy ra khi tiêm vắc-xin COVID-19 nếu bạn mắc bệnh mạn tính? Hứa hẹn về một loại thuốc kháng vi-rút mới chống lại COVID-19
Hứa hẹn về một loại thuốc kháng vi-rút mới chống lại COVID-19 Đang cắt cỏ trong vườn, cụ ông chết thảm vì bị "ong sát thủ" đốt - Loài này truy sát người tận 400 mét
Đang cắt cỏ trong vườn, cụ ông chết thảm vì bị "ong sát thủ" đốt - Loài này truy sát người tận 400 mét Bé gái 10 tuổi sốc phản vệ độ 2 sau khi uống thuốc Augmentin
Bé gái 10 tuổi sốc phản vệ độ 2 sau khi uống thuốc Augmentin Đu dây xuống vách đá lấy mật ong, người đàn ông bị ong đốt tử vong
Đu dây xuống vách đá lấy mật ong, người đàn ông bị ong đốt tử vong Nhìn lại hành trình phát triển của 12 loại vắc xin trong lịch sử
Nhìn lại hành trình phát triển của 12 loại vắc xin trong lịch sử Bất ngờ về 6 chức năng của muối trong thực phẩm
Bất ngờ về 6 chức năng của muối trong thực phẩm 5 cách đơn giản kiểm tra trái tim khỏe mạnh hay không tại nhà
5 cách đơn giản kiểm tra trái tim khỏe mạnh hay không tại nhà Người phụ nữ mắc bệnh hiểm, nguy cơ tử vong trên bàn mổ
Người phụ nữ mắc bệnh hiểm, nguy cơ tử vong trên bàn mổ Người phụ nữ 23 tuổi tử vong sau khi ăn món quen thuộc tại nhà hàng
Người phụ nữ 23 tuổi tử vong sau khi ăn món quen thuộc tại nhà hàng Nhiều phụ huynh sợ "tập gym làm con bị lùn": Bác sĩ tiết lộ sự thật
Nhiều phụ huynh sợ "tập gym làm con bị lùn": Bác sĩ tiết lộ sự thật Dấu hiệu cảnh báo bạn đang ăn quá nhiều đường
Dấu hiệu cảnh báo bạn đang ăn quá nhiều đường Nghiên cứu mới: Loại vitamin là chìa khóa trường thọ
Nghiên cứu mới: Loại vitamin là chìa khóa trường thọ Loại thuốc có thể 'thay đổi cuộc chơi' trong điều trị cao huyết áp?
Loại thuốc có thể 'thay đổi cuộc chơi' trong điều trị cao huyết áp? Nguyên nhân diễn viên Ngọc Trinh (Mùi Ngò Gai) đột ngột qua đời
Nguyên nhân diễn viên Ngọc Trinh (Mùi Ngò Gai) đột ngột qua đời Thành Lộc - Quyền Linh - Xuân Lan và dàn sao Việt bàng hoàng trước tin diễn viên Ngọc Trinh qua đời
Thành Lộc - Quyền Linh - Xuân Lan và dàn sao Việt bàng hoàng trước tin diễn viên Ngọc Trinh qua đời Diễn viên Ngọc Trinh "Mùi ngò gai" đột ngột qua đời tuổi 52
Diễn viên Ngọc Trinh "Mùi ngò gai" đột ngột qua đời tuổi 52 Gặp nhau 2 lần ở A80, anh lính biên phòng và nữ chiến sĩ nên duyên hẹn hò
Gặp nhau 2 lần ở A80, anh lính biên phòng và nữ chiến sĩ nên duyên hẹn hò Nữ NSND 73 tuổi viên mãn bên chồng là anh hùng phi công: Con gái đi tu nhưng ít đi chùa vì tâm niệm một điều
Nữ NSND 73 tuổi viên mãn bên chồng là anh hùng phi công: Con gái đi tu nhưng ít đi chùa vì tâm niệm một điều Hình ảnh đẹp nhất cuộc đời diễn viên Ngọc Trinh: Nụ cười rạng rỡ vĩnh viễn không ai thay thế được
Hình ảnh đẹp nhất cuộc đời diễn viên Ngọc Trinh: Nụ cười rạng rỡ vĩnh viễn không ai thay thế được
 Vô tình thấy ảnh cưới của bạn gái cũ, tôi bật khóc nhớ lại một điều
Vô tình thấy ảnh cưới của bạn gái cũ, tôi bật khóc nhớ lại một điều Xác minh clip DJ Ngân 98 phản ánh bị đuổi khỏi Nhà thờ Lớn Hà Nội
Xác minh clip DJ Ngân 98 phản ánh bị đuổi khỏi Nhà thờ Lớn Hà Nội Mâu thuẫn gia đình, bà nội sát hại 2 cháu rồi tự tử
Mâu thuẫn gia đình, bà nội sát hại 2 cháu rồi tự tử Ai sẽ tiếp quản Đền thờ Tổ trăm tỷ rộng 7.000m2 của Hoài Linh?
Ai sẽ tiếp quản Đền thờ Tổ trăm tỷ rộng 7.000m2 của Hoài Linh? Được mời dự tiệc, chị gái nhận ra bạn nhậu của em là kẻ trộm xe Kawasaki 300
Được mời dự tiệc, chị gái nhận ra bạn nhậu của em là kẻ trộm xe Kawasaki 300 Bất ngờ trước hôn nhân của sao nữ đình đám: 6 giờ dậy nấu ăn, phải nuôi chồng nợ nần
Bất ngờ trước hôn nhân của sao nữ đình đám: 6 giờ dậy nấu ăn, phải nuôi chồng nợ nần Con gái nữ diễn viên Vbiz bị bại não: Nhiễm khuẩn từ trong bụng mẹ, 14 tuổi như bé sơ sinh
Con gái nữ diễn viên Vbiz bị bại não: Nhiễm khuẩn từ trong bụng mẹ, 14 tuổi như bé sơ sinh
 Thông tin về 2 mỹ nhân đứng trên xe bọc thép, thần thái vượt xa điện ảnh
Thông tin về 2 mỹ nhân đứng trên xe bọc thép, thần thái vượt xa điện ảnh Ly hôn đã 6 năm, mẹ chồng cũ bỗng tìm tôi nhờ một chuyện lạ lùng
Ly hôn đã 6 năm, mẹ chồng cũ bỗng tìm tôi nhờ một chuyện lạ lùng Xót xa trước tình trạng sức khỏe hiện tại của nghệ sĩ Hồng Nga
Xót xa trước tình trạng sức khỏe hiện tại của nghệ sĩ Hồng Nga