Nguy cơ đậu mùa khỉ xâm nhập vào Việt Nam
Hiện một số nước trong khu vực ASEAN đã ghi nhận ca mắc và Việt Nam có thể ghi nhận ca bệnh này trong thời gian tới.
Nguồn ảnh: Bộ Y tế
Hiện có hai chủng virus gây bệnh đậu mùa khỉ là Trung Phi và Tây Phi.
Do tốc độ lây lan nhanh, nguy cơ về sự lan rộng hơn nữa của dịch bệnh tới các quốc gia khác vì vậy WHO đã tuyên bố tình trạng khẩn cấp của dịch bệnh này.
Theo TS. Socorro Escalante – Quyền Trưởng đại diện Tổ chức Y tế Thế giới (WHO) tại Việt Nam: ‘Có 5 yếu tố để cân nhắc về việc tuyên bố tình trạng khẩn cấp về sức khỏe cộng đồng toàn cầu khi các dữ liệu cho thấy virus đã lây lan rất nhanh ra nhiều nước cả ở những nước chưa từng thấy virus trước đó. Thứ nhất đợt bùng phát này được coi là sự kiện bất thường và yếu tố nguy cơ lây lan cho các quốc gia, thứ hai cần phải có sự phối hợp quốc tế trong quá trình đáp ứng với dịch, thứ ba là tư vấn của ủy ban khẩn cấp, thứ tư là các bằng chứng khoa học về căn bệnh này đều chưa đủ và thứ năm là yếu tố nguy cơ với sức khỏe con người và sự lây lan quốc tế, khả năng tác động gián đoạn lưu thông của hàng hóa dịch vụ và con người trên toàn cầu’.
Theo Tổ chức Y tế Thế giới, đường lây của đậu mùa khỉ ở người qua: tiếp xúc trực tiếp gần, lây qua vết thương, dịch cơ thể, giọt bắn lớn của đường hô hấp và qua tiếp xúc với các vật dụng, đồ dùng bị nhiễm mầm bệnh.
Hiện một số nước trong khu vực ASEAN đã ghi nhận ca mắc và Việt Nam có thể ghi nhận ca bệnh này trong thời gian tới.
WHO cũng đã tiến hành hỗ trợ sinh phẩm xét nghiệm cho các cơ sở xét nghiệm tại Việt Nam và khuyến cáo hiện đã có vaccine phòng bệnh đậu mùa hiệu quả 80% với đậu mùa khỉ nhưng Việt Nam chưa nên tiêm rộng rãi mà chỉ sử dụng trong trường hợp thực sự cần thiết.
Video đang HOT
Bệnh lặn đơn gen - nỗi ám ảnh với người trong cuộc
Bệnh lặn đơn gen vô hình vẫn đang gieo rắc nỗi lo sợ và cả nỗi đau cho rất nhiều gia đình Việt Nam.
Dù vậy, thông tin về bệnh hầu như vẫn là con số không tròn trĩnh.
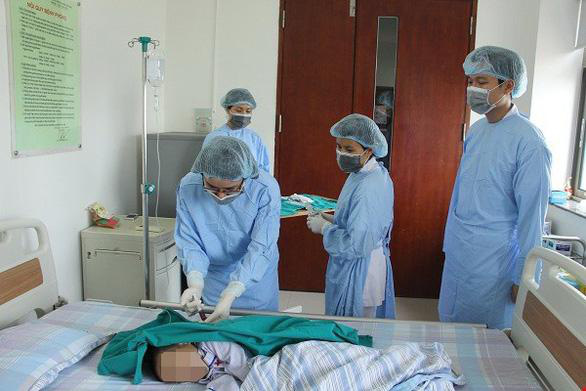
Các bác sĩ đang điều trị cho một bệnh nhi mắc Thalassemia - Ảnh: L.ANH
Các bệnh lặn đơn gen phổ biến và nguy hiểm
Theo thống kê và công bố quốc tế của Viện Di truyền Y học TP.HCM trên tạp chí di truyền quốc tế Human Mutation (IF 4.8), một số bệnh lặn đơn gen phổ biến nhất ở người Việt Nam gồm: tan máu bẩm sinh thể Alpha và Beta, thiếu men G6PD, không dung nạp đạm (Phenylketon niệu); vàng da ứ mật do thiếu hụt men citrin; rối loạn phát triển giới tính ở nam do thiếu men 5 alpha-reductase và bệnh Pompe. Các bệnh này có tỉ lệ người lành mang gen bệnh khá cao:> 1/100 người bình thường.
Đa phần các bệnh lặn đơn gen ảnh hưởng nghiêm trọng đến chất lượng cuộc sống của trẻ nếu không can thiệp kịp thời. Nhưng thực tế đáng buồn là rất ít bố mẹ quan tâm và có đủ thông tin về các bệnh này.
TS. Giang Hoa - phó viện trưởng Viện Di truyền Y học - Gene Solutions - cho biết: "Các bệnh lặn này nguy hiểm vì những người mang gen bệnh thường không có biểu hiện gì bất thường về sức khỏe nên dễ bỏ qua, đến khi kết hôn với người cũng mang chung gen bệnh thì có 25% nguy cơ sinh con có biểu hiện bệnh. Hậu quả của việc phát hiện bệnh muộn thường rất nặng nề, có thể gây tổn thương não, tử vong cho trẻ".
Chị L. - một người mẹ trẻ ở TP.HCM - như còn nguyên nỗi ám ảnh khi kể lại câu chuyện gia đình chị đối mặt với bệnh lặn đơn gen lúc chị làm các xét nghiệm di truyền trong thai kỳ. Kết quả xét nghiệm gen sàng lọc người lành mang gen bệnh triSure Carrier do Viện Di truyền Y học - Gene Solutions phát triển cho thấy chị L. có mang gen bệnh rối loạn chuyển hóa đường galactose, sau đó chồng chị được tư vấn làm xét nghiệm tương tự thì cũng phát hiện mang cùng gen bệnh với chị L.
Kết quả này cho thấy em bé sắp chào đời có 25% nguy cơ mắc bệnh rối loạn chuyển hóa đường galactose hay còn gọi là dị ứng sữa, chị L. rất lo lắng khi biết rằng trẻ sơ sinh dị ứng sữa có thể ảnh hưởng nghiêm trọng đến hệ tiêu hóa và sức khỏe nếu không phát hiện sớm và can thiệp kịp thời.
Nhờ xét nghiệm triSure Carrier, chị L. đã có cách dự phòng tốt nhất cho con sau sinh - Ảnh minh họa.
Rất may mắn, nhờ xét nghiệm sớm nên chị L. đã được các bác sĩ tư vấn cặn kẽ về những giải pháp tốt nhất cho bé sau sinh. Chỉ cần điều chỉnh chế độ ăn uống của trẻ và tuân thủ nghiêm ngặt theo chỉ dẫn từ bác sĩ, con chị L. có thể có một cuộc sống hoàn toàn bình thường sau khi chào đời.
Dù vậy, không phải thai phụ nào cũng may mắn như chị L. Nhiều trường hợp đáng tiếc đã xảy ra chỉ vì cha mẹ không biết rõ được nguyên nhân căn bệnh của con. Nhiều bé bị dị ứng sữa nhưng gia đình tưởng con biếng ăn, lại cố tìm cách để con uống nhiều sữa hơn. Hậu quả là những ảnh hưởng đến hệ tiêu hóa và sức khỏe của trẻ càng nặng nề, đôi khi dẫn tới những hệ lụy đau lòng khác.
Không biết con tôi sống được bao lâu nữa
Chị L. tự nhận mình đã may mắn khi thực hiện xét nghiệm gen từ giai đoạn đầu của thai kỳ để biết cách ứng phó phù hợp. Nhưng trên thực tế, không phải thai phụ nào cũng có đủ thông tin về xét nghiệm bệnh lặn đơn gen, đặc biệt là với những bệnh nguy hiểm như Thalassemia (Tan máu bẩm sinh).
Chuyện của chị B. ở Con Cuông (Nghệ An) có hai con trai đều mắc bệnh Thalassemia là một trường hợp ám ảnh người nghe. Cả đời quanh quẩn bên ruộng đồng, nơi đi xa nhất chỉ là phố huyện, nên thời gian đầu, chị B. vẫn không hình dung nổi rốt cuộc hai con trai của chị mắc bệnh gì, thậm chí ngay cả tên gọi chị cũng không đọc được. Nhưng biểu hiện, triệu chứng bệnh ra sao thì chị nắm rất rõ.
"Thằng anh 2 tuổi phát bệnh, thằng em từ bé đã ốm đau liên miên. Đi khám thì bác sĩ nói bị suy dinh dưỡng độ 2 độ 3 gì đó, tôi cũng cố gắng bồi bổ cho con nhưng không được, sau đó lên tỉnh khám kỹ thì mới biết các con tôi bị bệnh tan máu bẩm sinh từ lúc mới sinh ra rồi!", chị B. tâm sự.
Mỗi tháng, hai con chị B. sẽ nhập viện tỉnh điều trị khoảng 10-12 ngày tùy theo điều kiện sức khỏe, khoảng 3-4 tháng chị lại dành dụm tiền đưa con lên Hà Nội chữa trị một lần. Nhiều năm trời như thế, nhà chị có thứ gì giá trị đều đã bán sạch, nhưng cũng chỉ đủ để duy trì sự sống cho các con mà thôi.
Chị nghẹn lời: "Thôi thì có bệnh tật cũng là con mình, khổ tôi cũng chịu được nhưng không biết con tôi sống được bao lâu". Câu hỏi xé lòng của chị B. cũng là nỗi niềm chung của rất nhiều cha mẹ các bé mắc tan máu bẩm sinh thể nặng, vốn gần như cả đời gắn liền với truyền máu và thải sắt trong bệnh viện.
Cần xét nghiệm di truyền sớm để sàng lọc bệnh lặn đơn gen
Các chuyên gia cho biết hiện tại xét nghiệm di truyền là phương pháp hữu hiệu và tiện lợi để phát hiện, sàng lọc sớm người mang bệnh lặn. Xét nghiệm ngay trước hoặc trong thai kỳ giúp cha mẹ được tư vấn can thiệp kịp thời hoặc chủ động lựa chọn giải pháp hỗ trợ sinh sản phù hợp để không tiếp tục truyền gen bệnh cho thế hệ sau, góp phần sinh con khỏe mạnh.
Riêng với các bệnh có tiên lượng tốt như rối loạn chuyển hóa galactose hay thiếu men G6PD, nếu phát hiện sớm, cha mẹ có thể can thiệp vào chế độ dinh dưỡng hợp lý nhất, nhằm hạn chế tối đa biểu hiện của bệnh, giúp trẻ sống bình thường như những trẻ khác.
Viện Di truyền Y học - Gene Solutions nghiên cứu phát triển nhiều xét nghiệm giúp ích cho thai phụ Việt như triSure Carrier, triSure NIPT...
TS. BS. Trần Nhật Thăng - trưởng khoa Phụ sản, Bệnh viện Đại học Y Dược TP.HCM - cho biết: "Với sự phát triển của y học hiện nay, nhiều bệnh lặn đơn gen đã có thể được điều trị, giúp các bé mắc bệnh có thể phát triển bình thường hoặc ít chịu ảnh hưởng nhất. Ví dụ như trường hợp dị ứng sữa, chỉ cần điều chỉnh chế độ ăn và tránh xa các thực phẩm gây dị ứng, bé sẽ hoàn toàn khỏe mạnh. Nhưng ngược lại, nếu không nắm được tình trạng của con và liên tục cho uống sữa thì hậu quả rất nghiêm trọng. Chính bởi vậy, chúng tôi luôn khuyên các cặp đôi nên xét nghiệm trước khi kết hôn; thai phụ thì xét nghiệm cẩn thận trước sinh, để góp phần giúp bé chào đời thật an toàn, mạnh khỏe".
Để giảm thiểu tỉ lệ mắc bệnh lặn đơn gen cho trẻ em Việt Nam, thời gian qua, Viện Di truyền Y học - Gene Solutions áp dụng mô hình tích hợp xét nghiệm triSure NIPT và triSure Carrier. Cụ thể, khi chọn sàng lọc các dị tật di truyền như Down, Edwards, Patau, Turner với triSure NIPT, thai phụ sẽ được thực hiện sàng lọc miễn phí 9 bệnh lặn đơn gen nguy hiểm. Tất cả chỉ cần một lần lấy máu ở mẹ.
Những thai phụ bỏ qua xét nghiệm NIPT cũng có thể chủ động thực hiện riêng xét nghiệm triSure Carrier. Ngoài ra, triSure Carrier cũng đặc biệt hữu ích với các cặp đôi chuẩn bị kết hôn hay mang thai.
Chỉ trong năm 2020, đã có hơn 30.000 thai phụ được sàng lọc bệnh lặn đơn gen với xét nghiệm triSure Carrier, qua đó giúp hạn chế đáng kể số lượng trẻ sơ sinh mắc Thalassemia và các bệnh di truyền phổ biến và nguy hiểm khác.
Những hiểu lầm thường gặp về tiêm nhắc cho trẻ 4 - 6 tuổi  Nhiều phụ huynh không biết rằng kháng thể đối với bạch hầu, ho gà, uốn ván và bại liệt trẻ có được từ các mũi tiêm trước 2 tuổi sẽ giảm dần theo thời gian và trẻ cần tiêm nhắc phòng 4 bệnh này lúc 4 - 6 tuổi. Một khảo sát gần đây cho thấy, trên 65% phụ huynh nghĩ rằng những...
Nhiều phụ huynh không biết rằng kháng thể đối với bạch hầu, ho gà, uốn ván và bại liệt trẻ có được từ các mũi tiêm trước 2 tuổi sẽ giảm dần theo thời gian và trẻ cần tiêm nhắc phòng 4 bệnh này lúc 4 - 6 tuổi. Một khảo sát gần đây cho thấy, trên 65% phụ huynh nghĩ rằng những...
 Cảnh sát đột kích "sào huyệt" tổ chức quốc tế lừa đảo hàng trăm tỷ đồng02:24
Cảnh sát đột kích "sào huyệt" tổ chức quốc tế lừa đảo hàng trăm tỷ đồng02:24 Xe Camry quay đầu giữa giao lộ thì "chạm trán" Lexus giá gần chục tỷ đồng00:36
Xe Camry quay đầu giữa giao lộ thì "chạm trán" Lexus giá gần chục tỷ đồng00:36 Công an xác minh clip người đàn ông khuyết tật bị hai thanh niên đi xe máy không mũ bảo hiểm tát vào đầu01:20
Công an xác minh clip người đàn ông khuyết tật bị hai thanh niên đi xe máy không mũ bảo hiểm tát vào đầu01:20 Lời khai của chủ tịch hội nông dân xã đột nhập cướp tại nhà lãnh đạo HĐND tỉnh11:25
Lời khai của chủ tịch hội nông dân xã đột nhập cướp tại nhà lãnh đạo HĐND tỉnh11:25 Truy bắt kẻ táo tợn dùng búa đập phá tủ, cướp tiệm vàng ở Lâm Đồng00:19
Truy bắt kẻ táo tợn dùng búa đập phá tủ, cướp tiệm vàng ở Lâm Đồng00:19 Khởi tố kẻ 'bắt cá hai tay', đánh gục bạn gái ở quán cà phê khi bị phát hiện21:01
Khởi tố kẻ 'bắt cá hai tay', đánh gục bạn gái ở quán cà phê khi bị phát hiện21:01 Lời khai của nghi phạm cướp tiệm vàng ở Lâm Đồng01:22
Lời khai của nghi phạm cướp tiệm vàng ở Lâm Đồng01:22 Ô tô đâm sập cửa nhà dân ở Thái Nguyên, cuốn người đàn ông vào gầm08:05
Ô tô đâm sập cửa nhà dân ở Thái Nguyên, cuốn người đàn ông vào gầm08:05 Tàu ngầm 161 tỷ đồng: Lặn sâu 200m, biến thành quầy bar dưới đáy biển03:14
Tàu ngầm 161 tỷ đồng: Lặn sâu 200m, biến thành quầy bar dưới đáy biển03:14 Khỉ trộm đồ du khách và thất vọng khi phát hiện thứ bên trong01:47
Khỉ trộm đồ du khách và thất vọng khi phát hiện thứ bên trong01:47 Căng thẳng Gaza dâng cao trở lại09:18
Căng thẳng Gaza dâng cao trở lại09:18Tiêu điểm
Tin đang nóng
Tin mới nhất

Nâng cao nhận thức về rủi ro của rượu để người tiêu dùng tự ra quyết định đúng đắn
Một số bệnh dễ mắc khi thời tiết nồm ẩm

Một bác sĩ nổi tiếng qua đời vì cúm, cảnh báo 4 nhóm người có nguy cơ rất lớn
Chủ quan với sâu răng, người đàn ông tử vong vì gặp biến chứng nguy hiểm

Ứng dụng khoa học và công nghệ trong nuôi cấy nấm đông trùng hạ thảo

Thực phẩm giúp tăng cường sức khỏe mắt

Điểm sáng trong cấp cứu, điều trị các ca bệnh nặng ở tuyến huyện

Thêm 1 người ở huyện Long Thành bị chó dại cắn

Lý do nên ăn lê mỗi ngày để giảm cân và tăng cường miễn dịch

Huế tăng cường công tác phòng, chống dịch bệnh Cúm gia cầm
Cô gái phát hiện giun trong não, thủ phạm là món cá quen thuộc

3 thực phẩm yêu thích của cụ bà vẫn đạp xe khi 100 tuổi
Có thể bạn quan tâm

Rosé bị tình tin đồn chơi cú quá đau, lộ luôn bí mật, Lisa quyết định táo bạo?
Sao châu á
09:50:53 20/02/2025
Nghỉ Tết lên lại KTX, nữ sinh phát hiện giường mình thành bàn đẻ bất đắc dĩ
Netizen
09:29:55 20/02/2025
Louis Phạm khoe vòng 1 gợi cảm hậu phẫu thuật thẩm mỹ nhưng dính tranh cãi trang phục phải ẩn video
Sao thể thao
09:22:25 20/02/2025
Công thức mặc đẹp với những chiếc áo tông đen đơn giản
Thời trang
09:16:56 20/02/2025
Đoạn video bóc trần khả năng hạn hẹp của "Hoa hậu Kpop"
Nhạc quốc tế
09:11:01 20/02/2025
Dự báo tử vi tuổi Ngọ 2025 Ất Tỵ chi tiết từng tháng, từng tuổi
Trắc nghiệm
09:07:19 20/02/2025
Sao Việt 20/1: Mai Phương Thuý nóng bỏng khi chơi thể thao, Bảo Thanh mua xe mới
Sao việt
08:46:46 20/02/2025
Chiêm ngưỡng Đền Chín Gian giữa thượng nguồn sông Chu
Du lịch
08:38:30 20/02/2025
Không thời gian - Tập 45: Bà Hồi khó xử khi bố đẻ của Nhớ tìm gặp
Phim việt
08:24:24 20/02/2025
Dara (2NE1) sở hữu hàng trăm đôi giày đắt đỏ, có mẫu Sơn Tùng M-TP từng đi
Phong cách sao
08:10:35 20/02/2025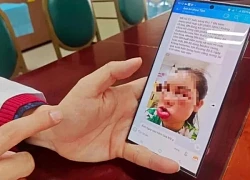
 2 dấu hiệu trên mái tóc chứng tỏ bạn thiếu vitamin B12
2 dấu hiệu trên mái tóc chứng tỏ bạn thiếu vitamin B12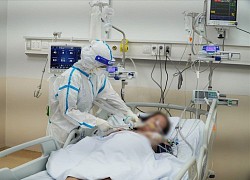 Bệnh nhân Covid-19 nặng tăng mạnh, nơi kín giường, chỗ phải tái lập đơn vị hồi sức
Bệnh nhân Covid-19 nặng tăng mạnh, nơi kín giường, chỗ phải tái lập đơn vị hồi sức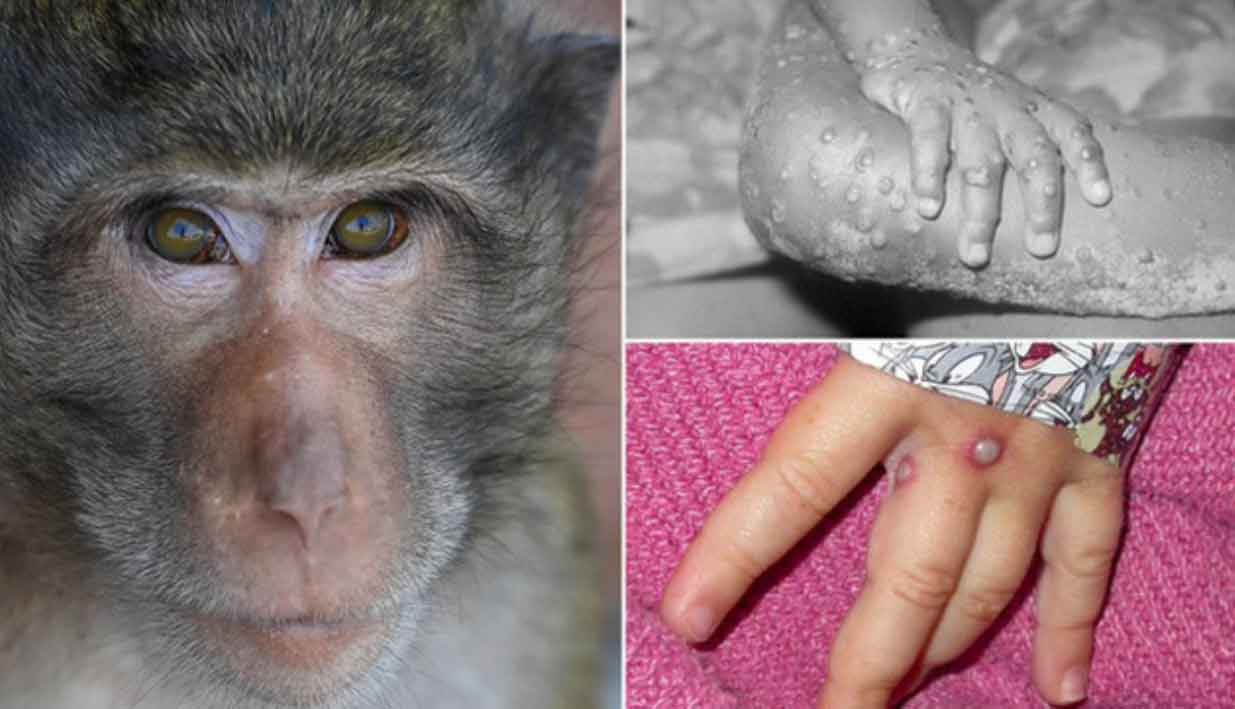


 Bệnh lặn đơn gen là gì, vì sao thai phụ cần xét nghiệm?
Bệnh lặn đơn gen là gì, vì sao thai phụ cần xét nghiệm?
 Không phải "đau", đây mới là dấu hiệu chỉ điểm ung thư vú quan trọng nhất
Không phải "đau", đây mới là dấu hiệu chỉ điểm ung thư vú quan trọng nhất Chạy thận nhân tạo giúp duy trì sự sống cho bệnh nhân
Chạy thận nhân tạo giúp duy trì sự sống cho bệnh nhân Nhật tặng Việt Nam thêm nửa triệu liều vắc xin COVID-19
Nhật tặng Việt Nam thêm nửa triệu liều vắc xin COVID-19 Nỗi đau từ những căn bệnh vô hình "lặn trong gen"
Nỗi đau từ những căn bệnh vô hình "lặn trong gen" 4 kiểu ăn sáng tệ hại cho sức khỏe, tốt nhất nên tránh xa
4 kiểu ăn sáng tệ hại cho sức khỏe, tốt nhất nên tránh xa Làm gì để phòng ngừa đột quỵ?
Làm gì để phòng ngừa đột quỵ? 3 loại cá 'tốt không kém cá hồi', ở Việt Nam chợ nào cũng có
3 loại cá 'tốt không kém cá hồi', ở Việt Nam chợ nào cũng có Chuyên gia khuyên không nên vứt bỏ phần dây xơ của quả chuối vì điều này
Chuyên gia khuyên không nên vứt bỏ phần dây xơ của quả chuối vì điều này Ai nên hạn chế ăn bắp cải?
Ai nên hạn chế ăn bắp cải? Người cao tuổi, bệnh mạn tính có nên tiêm vắc xin cúm?
Người cao tuổi, bệnh mạn tính có nên tiêm vắc xin cúm? Tòa án Hiến pháp Hàn Quốc bác đề nghị của ông Yoon, tiến hành phiên điều trần đúng lịch
Tòa án Hiến pháp Hàn Quốc bác đề nghị của ông Yoon, tiến hành phiên điều trần đúng lịch Nghiên cứu mới hứa hẹn mang lại cuộc cách mạng trong điều trị bệnh tim
Nghiên cứu mới hứa hẹn mang lại cuộc cách mạng trong điều trị bệnh tim Truy tố người mẫu lai Đinh Nhikolai tàng trữ trái phép chất ma túy
Truy tố người mẫu lai Đinh Nhikolai tàng trữ trái phép chất ma túy Trả hồ sơ vụ CEO bất động sản Nhật Nam lừa đảo 25.925 nhà đầu tư
Trả hồ sơ vụ CEO bất động sản Nhật Nam lừa đảo 25.925 nhà đầu tư Một mỹ nhân cải lương lang thang cả đêm, quyết không về phòng khách sạn ngủ vì lý do đặc biệt này
Một mỹ nhân cải lương lang thang cả đêm, quyết không về phòng khách sạn ngủ vì lý do đặc biệt này Tình thế oái oăm hiện tại của Đàm Vĩnh Hưng
Tình thế oái oăm hiện tại của Đàm Vĩnh Hưng Hùng hổ đạp cửa bắt tại trận chồng nằm với 'tiểu tam', nhưng khi nhìn rõ mặt tôi bàng hoàng, chết sững
Hùng hổ đạp cửa bắt tại trận chồng nằm với 'tiểu tam', nhưng khi nhìn rõ mặt tôi bàng hoàng, chết sững Đang cùng vợ ân ái trong đêm tân hôm, đống sách trên cao bỗng đổ ào xuống, tôi chết lặng nhìn một thứ rơi trên đất
Đang cùng vợ ân ái trong đêm tân hôm, đống sách trên cao bỗng đổ ào xuống, tôi chết lặng nhìn một thứ rơi trên đất Mỹ nhân hàng đầu Trung Quốc đang quá ê chề: Phim mới "flop" không tiếng gió, thảm hại hơn cả Dương Mịch 2024
Mỹ nhân hàng đầu Trung Quốc đang quá ê chề: Phim mới "flop" không tiếng gió, thảm hại hơn cả Dương Mịch 2024 TP.HCM: Người đàn ông tử vong trong tư thế ngồi, chân bị quấn dây vải
TP.HCM: Người đàn ông tử vong trong tư thế ngồi, chân bị quấn dây vải Cuộc sống của nam người mẫu Việt sau cuộc tình kéo dài 5 năm với nữ đại gia hơn 32 tuổi
Cuộc sống của nam người mẫu Việt sau cuộc tình kéo dài 5 năm với nữ đại gia hơn 32 tuổi Chuyện gì đang xảy ra với diễn viên Quý Bình?
Chuyện gì đang xảy ra với diễn viên Quý Bình? Vụ bé gái 5 tháng tuổi tử vong ở Hà Nội: Người phụ nữ trông trẻ khai gì?
Vụ bé gái 5 tháng tuổi tử vong ở Hà Nội: Người phụ nữ trông trẻ khai gì? Công bố hình ảnh cuối đời của Kim Sae Ron, nữ diễn viên vẫn cố gắng làm 1 việc dù tâm lý bất ổn
Công bố hình ảnh cuối đời của Kim Sae Ron, nữ diễn viên vẫn cố gắng làm 1 việc dù tâm lý bất ổn Chấn động: Trần Nghiên Hy - Trần Hiểu tuyên bố ly hôn
Chấn động: Trần Nghiên Hy - Trần Hiểu tuyên bố ly hôn Tranh cãi về quyết định tránh thai, triệt sản loài capybara
Tranh cãi về quyết định tránh thai, triệt sản loài capybara Hot nhất Weibo: Lưu Diệc Phi và nam thần kém tuổi bị khui tin hẹn hò với loạt bằng chứng khó chối cãi
Hot nhất Weibo: Lưu Diệc Phi và nam thần kém tuổi bị khui tin hẹn hò với loạt bằng chứng khó chối cãi
 Triệu tập đối tượng đánh gãy mũi nam sinh lớp 11
Triệu tập đối tượng đánh gãy mũi nam sinh lớp 11 Báo Hàn hé lộ Kim Sae Ron đích thân làm 1 việc trước khi qua đời, netizen đồng loạt bức xúc: "Sao không đưa tin sớm hơn?"
Báo Hàn hé lộ Kim Sae Ron đích thân làm 1 việc trước khi qua đời, netizen đồng loạt bức xúc: "Sao không đưa tin sớm hơn?"