Các kỹ thuật mới nhất điều trị bệnh về máu sẽ được tập trung ứng dụng tại Việt Nam
Trong thời gian tới, ngành Huyết học – Truyền máu sẽ tập trung vào các kỹ thuật mới nhất mà khu vực và thế giới đang phát triển như: ghép tế bào gốc tạo máu, ghép tế bào gốc trung mô, các lĩnh vực liên quan đến điều trị tế bào như liệu pháp CAR-T, điều trị nhắm đích bằng các thuốc mới.
Đây là những phương pháp điều trị chính xác, hiệu quả hơn nhiều so với trước kia, giúp cải thiện chất lượng cuộc sống cho người bệnh và chữa khỏi bệnh trong một số trường hợp.
PGS.TS Nguyễn Hà Thanh – Viện trưởng Viện Huyết học – Truyền máu Trung ương cho biết những thông tin trên tại hội nghị khoa học Huyết học – Truyền máu toàn quốc năm 2024 diễn ra trong 2 ngày 28-29/11 tại Hà Nội.
PGS.TS Nguyễn Hà Thanh – Viện trưởng Viện Huyết học – Truyền máu Trung ương cho biết: Nhờ liên tục cập nhật các phác đồ điều trị, đưa vào sử dụng nhiều loại thuốc mới, thuốc nhắm đích và nâng cao hiệu quả truyền máu mà chất lượng điều trị các bệnh lý huyết học ngày càng tốt hơn…
Triển khai thành công nhiều kỹ thuật ghép tế bào gốc phức tạp, làm hồi sinh hàng trăm sự sống
Tại Hội nghị khoa học Huyết học – Truyền máu toàn quốc năm nay, nhiều kỹ thuật mới nhất về điều trị các bệnh lý máu được các chuyên gia Huyết học trong và ngoài nước chia sẻ.
Hội nghị do Viện Huyết học – Truyền máu Trung ương phối hợp với Hội Huyết học – Truyền máu Việt Nam, là diễn đàn khoa học lớn nhất của ngành Huyết học – Truyền máu được tổ chức định kỳ 2 năm một lần.
Viện trưởng Nguyễn Hà Thanh, đồng thời là trưởng ban tổ chức hội nghị cho biết có 1.600 đại biểu là các chuyên gia quốc tế đến từ các nền y học tiên tiến trên thế giới như Mỹ, Anh, Đức, Singapore; các nhà khoa học đầu ngành trong nước về Huyết học – Truyền máu, các bác sĩ, dược sĩ, cử nhân, kỹ thuật viên, điều dưỡng đến từ các bệnh viện, các trường đại học, viện nghiên cứu trên toàn quốc tham gia hội nghị năm nay.
Tại hội nghị, có 11 phiên chuyên đề thuộc các lĩnh vực Huyết học lâm sàng, Huyết học cận lâm sàng, Di truyền – Sinh học phân tử, Truyền máu, Tế bào gốc, Thalassemia – Hemophilia – Đông máu.
1.600 đại biểu là các chuyên gia quốc tế đến từ các nền y học tiên tiến trên thế giới như Mỹ, Anh, Đức, Singapore; các nhà khoa học đầu ngành trong nước về Huyết học – Truyền máu… tham dự hội nghị.
Tại hội nghị này, lần đầu tiên Ban tổ chức dành riêng một phiên chuyên đề về Dược lâm sàng để các bác sĩ, dược sĩ, các nhà khoa học tham gia báo cáo tại Hội nghị.
Đặc biệt, 5 chuyên gia quốc tế sẽ trình bày 6 báo cáo cập nhật kiến thức về các vấn đề: Ghép tế bào gốc từ nguồn máu dây rốn tăng sinh ngoài cơ thể; điều trị nhắm đích; bệnh lý huyết khối và các biến chứng chảy máu liên quan tới cấy ghép thiết bị tạo nhịp tim và can thiệp mạch máu não…
PGS.TS Nguyễn Hà Thanh cho biết, lĩnh vực ghép tế bào gốc tại Viện Huyết học – Truyền máu Trung ương rất phát triển, với việc triển khai nhiều kỹ thuật ghép phức tạp, từ nhiều nguồn tế bào gốc khác nhau. Việc điều trị biến chứng sau ghép đã đạt được nhiều tiến bộ vượt bậc, đem đến cơ hội sống cho nhiều người bệnh.
“Riêng Viện Huyết học – Truyền máu Trung ương đã thực hiện thành công 660 ca ghép, đồng thời chuyển giao thành công kỹ thuật ghép tế bào gốc tự thân cho một số bệnh viện, giúp nhiều người bệnh tiếp cận với phương pháp điều trị hiện đại này”- PGS.TS Nguyễn Hà Thanh nói.
Video đang HOT
Trong công tác điều trị, Viện Huyết học – Truyền máu Trung ương không ngừng phát triển chuyên môn, ứng dụng các tiến bộ của y học thế giới để đạt được nhiều thành tựu.
Các chủ tọa hội nghị.
Nhờ liên tục cập nhật các phác đồ điều trị, đưa vào sử dụng nhiều loại thuốc mới, thuốc nhắm đích và nâng cao hiệu quả truyền máu mà chất lượng điều trị các bệnh lý huyết học ngày càng tốt hơn.
Lĩnh vực di truyền – sinh học phân tử cũng đạt được những kết quả khả quan trong việc nghiên cứu các đột biến gen ở các bệnh máu; góp phần nâng cao chất lượng điều trị bệnh lý Huyết học và chẩn đoán trước sinh bệnh máu di truyền. Hoạt động phòng bệnh tan máu bẩm sinh, căn bệnh di truyền với 13,8% dân số mang gen bệnh cũng được đẩy mạnh tại nhiều địa phương.
Lĩnh vực truyền máu đã đảm bảo được nguồn máu an toàn, chất lượng cho công tác điều trị; tỷ lệ người hiến máu tình nguyện đạt trên 97%. Trong đó, Viện Huyết học – Truyền máu Trung ương đã chủ động, tích cực và sáng tạo trong xây dựng nguồn người hiến máu, điều tiết máu và sử dụng máu an toàn trên phạm vi toàn quốc.
TS.BS. Richard Childs, Giám đốc khoa học, Viện Tim, Phổi, Máu Quốc gia (NHLBI) – Viện Sức khỏe Hoa Kỳ (NIH) báo cáo tại hội nghị.
Hướng đi mới về ghép tế bào gốc cho nhóm suy tủy xương
Trong các báo cáo cập nhật kiến thức y khoa, TS. Richard Childs – Viện Tim, Phổi, Máu, Viện Sức khỏe Hoa Kỳ đã chia sẻ về ghép tế bào gốc từ nguồn máu dây rốn tăng sinh ngoài cơ thể, một cách tiếp cận về ghép mới cho nhóm suy tủy xương.
Tác giả đưa ra các lựa chọn trong ghép tế bào gốc cho nhóm bệnh nhân này, đặc biệt là phát triển một phương pháp ghép tế bào gốc từ máu dây rốn tối ưu hóa được kết quả ghép cho nhóm suy tủy xương kháng trị bằng cách sử dụng đơn vị máu dây rốn tăng sinh ngoài cơ thể (Omidubicel Gamida Cell).
Ghép tế bào gốc từ máu dây rốn tăng sinh cho nhóm SAA kháng trị cho thấy khả năng mọc ghép rất nhanh và bền vững, tỷ lệ bệnh ghép chống chủ cấp và mạn đều thấp và tỷ lệ sống rất tốt. Dựa trên những dữ liệu này, đơn vị đang đề nghị FDA chấp thuận cho các chỉ định của Omidubicel để sử dụng trên bệnh nhân suy tủy xương mức độ nặng người lớn và trẻ em có kế hoạch ghép từ máu dây rốn bằng phác đồ điều kiện hóa giảm liều.
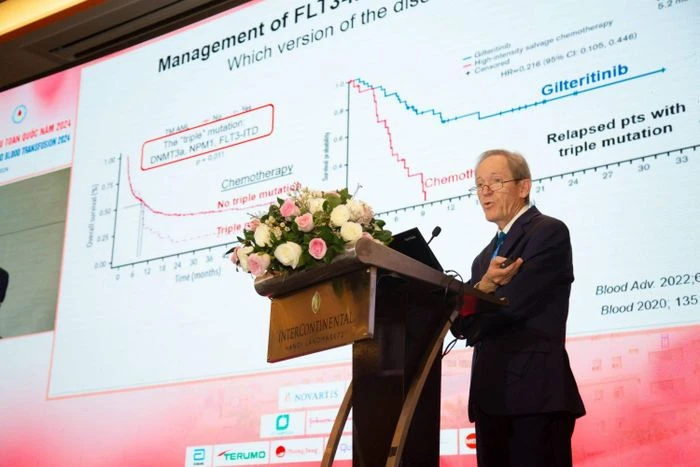
GS.TS.BS. Mark Levis – Giám đốc Dịch vụ Lơ-xê-mi người lớn, Trung tâm Ung thư Sidney Kimmel, Đại học Johns Hopkins, Hoa Kỳ báo cáo tại Hội nghị.
Bên cạnh chương trình báo cáo khoa học, nhiều sự kiện bên lề cũng được tổ chức tại Hội nghị như: khai trương triển lãm với 32 gian hàng về máy móc, thiết bị, thuốc, hóa chất, sinh phẩm…; tổ chức 6 hội thảo vệ tinh của các đơn vị tài trợ…
Tan máu bẩm sinh điều trị thế nào?
Hai biện pháp chính điều trị bệnh tan máu bẩm sinh hiện nay là truyền máu và thải sắt. Bên cạnh đó, một số biện pháp phổ biến khác cũng được sử dụng cho điều trị bệnh.
Tan máu bẩm sinh (thalassemia) là một trong những căn bệnh đã và đang gây ra những hậu quả rất nghiêm trọng đến giống nòi và chưa có phương pháp điều trị khỏi bệnh. Bệnh có thể chủ động phòng tránh với những xét nghiệm tầm soát cơ bản, chi phí thấp.
Hiện nay, ở nước ta có khoảng trên 12 triệu người mang gen bệnh tan máu bẩm sinh và có trên 20.000 người bệnh mức độ nặng cần phải điều trị cả đời. Mỗi năm có thêm khoảng 8.000 trẻ em sinh ra bị bệnh thalassemia, trong đó có khoảng 2.000 trẻ bị bệnh mức độ nặng và khoảng 800 trẻ không thể ra đời do phù thai. Người bị bệnh và mang gen có ở tất cả các tỉnh/thành phố, các dân tộc trên toàn quốc.
1. Các phương pháp điều trị tan máu bẩm sinh
Có hai biện pháp chính điều trị bệnh tan máu bẩm sinh hiện nay là truyền máu và thải sắt. Bên cạnh đó, một số biện pháp phổ biến khác cũng được sử dụng cho điều trị bệnh.
Các trẻ nhỏ đang được điều trị tại Trung tâm huyết học truyền máu Nghệ An.
Truyền máu:
Do bị thiếu máu mạn tính, bệnh nhân cần phải truyền máu định kỳ, suốt cả cuộc đời. Khoảng cách giữa các lần truyền máu là 2 - 5 tuần. Chế phẩm sử dụng là khối hồng cầu.
Thải sắt:
Mục đích để chống quá tải sắt ở bệnh nhân, nhằm đưa nồng độ sắt trong cơ thể về giới hạn bình thường. Bệnh nhân thường phải duy trì dùng thuốc thải sắt trong suốt cuộc đời.
Cắt lách:
Được chỉ định khi có tăng nhu cầu truyền máu hơn 50% so với ban đầu trong 6 tháng; Lách quá to gây đau; Giảm bạch cầu hoặc giảm tiểu cầu nặng (do cường lách).
Ghép tế bào gốc:
Là phương pháp điều trị hiện đại, có thể chữa khỏi bệnh tan máu bẩm sinh. Tuy nhiên, chi phí điều trị khá tốn kém. Ghép tế bào gốc được chỉ định đối với bệnh nhân Thalassemia mức độ nặng, dưới 16 tuổi, chưa có quá tải sắt mức độ nặng và có người cho tế bào gốc phù hợp HLA.
Chăm sóc toàn diện:
Để phòng ngừa và hạn chế các biến chứng, nâng cao chất lượng cuộc sống cho người bệnh. Điều trị biến chứng: Tùy theo biểu hiện, điều trị biến chứng như suy tuyến nội tiết, đái tháo đường, suy tim, xơ gan, loãng xương, rối loạn đông máu...
2. Biện pháp tầm soát và phòng ngừa
Bệnh tan máu bẩm sinh gây ra nhiều gánh nặng về sức khỏe, tinh thần và vật chất cho người bệnh và gia đình. Căn bệnh này còn là vấn đề của toàn xã hội, ảnh hưởng nghiêm trọng đến kinh tế, đời sống và tương lai của giống nòi. Tuy nhiên, bệnh tan máu bẩm sinh lại hoàn toàn có thể chủ động phòng ngừa bằng các xét nghiệm tầm soát gen bệnh đơn giản, chi phí thấp.
Các bạn trẻ ngay cả khi chưa có kế hoạch kết hôn cũng nên đi xét nghiệm gen bệnh tan máu bẩm sinh để có định hướng trong việc chọn bạn đời.
Cụ thể, ở các cơ sở tuyến huyện chỉ cần máy xét nghiệm công thức máu 10 chỉ số là có thể sàng lọc được căn bệnh này khi có 2 chỉ số MCH, MCV thấp. Khi 2 chỉ số này thấp nên thực hiện bước tiếp theo đó là điện di huyết sắc tố để giúp định hướng chẩn đoán: alpha thalassemia hay beta thalassemia. Tiếp đến là xét nghiệm gen Thalassemia để xác định cụ thể người bệnh mang đột biến gen Thalassemia nào. Giải trình tự gen cần thiết cho chẩn đoán trước sinh và tư vấn di truyền.
Vì vậy, các bạn trẻ ngay cả khi chưa có kế hoạch kết hôn cũng nên đi xét nghiệm gen bệnh tan máu bẩm sinh để có định hướng trong việc chọn bạn đời. Những người trong độ tuổi sinh đẻ và có dự định sinh con nên đi xét nghiệm gen càng sớm càng tốt để chủ động trong việc lựa chọn biện pháp chẩn đoán trước sinh.
Bên cạnh đó, việc lấy máu và sàng lọc sớm sau sinh cũng vô cùng quan trọng bởi có những trường hợp gia đình không có tiền sử mắc bệnh vẫn có thể sinh con bị bệnh. Riêng với những huyện miền núi cao, việc sàng lọc và dự phòng là điều quan trọng và quyết định để có thể tránh được bệnh tan máu bẩm sinh ở trẻ, một căn bệnh xuất hiện khá nhiều và gây nguy hiểm lâu dài.
Việc lấy máu và sàng lọc sớm sau sinh cũng vô cùng quan trọng.
Các bạn trẻ và những người trong độ tuổi sinh đẻ nên chủ động xét nghiệm, tầm soát gen bệnh càng sớm càng tốt. Người mang gen bệnh cần được tư vấn và quản lý nguồn gen để tránh sinh ra con bị bệnh thể nặng. Các cặp đôi cùng mang gen đã kết hôn cần được tư vấn trước khi mang thai và thực hiện các biện pháp chẩn đoán trước sinh phù hợp. Nếu người vợ đã mang thai cần sàng lọc trước sinh trong những tháng đầu nhằm phát hiện gene bệnh có thể có ở thai nhi và tư vấn, đình chỉ nếu phát hiện thai nhi bị bệnh tan máu bẩm sinh (thalassemia) mức độ nặng. Biến chứng nguy hiểm từ bệnh thalassemia
3. Biến chứng nếu không được điều trị bệnh tan máu bẩm sinh
Quá tải sắt: Người bệnh có quá nhiều sắt trong cơ thể gây nên những tổn thương hệ thống nội tiết, gan, tim cũng như các tuyến sản xuất hormone để điều hòa các quá trình trong cơ thể.
Biến dạng xương: Tủy xương của người bị thalassemia có thể mở rộng khiến cho xương to ra và dẫn đến bất thường về cấu trúc xương, nhất là hộp sọ và mặt. Ngoài ra, điều này còn kéo theo hệ lụy là xương mỏng và giòn nên dễ gãy, nặng nề nhất là đốt sống bị xẹp.
Kích thước lá lách to: Nhiệm vụ của lá lách là chống lại nhiễm trùng và lọc các chất không mong muốn. Tuy nhiên, sự xuất hiện của bệnh thalassemia sẽ phá hủy đi một lượng lớn tế bào hồng cầu nên lá lách khó làm việc hơn bình thường, tăng về kích thước. Tình trạng này khiến cho việc thiếu máu trở nên trầm trọng hơn, tuổi thọ của tế bào hồng cầu giảm. Trường hợp lá lách quá to sẽ phải loại bỏ.
Tăng trưởng kém: Trẻ bị thiếu máu có thể tăng trưởng chậm, khi trưởng thành khó đạt chiều cao bình thường, dậy thì cũng chậm hơn.
Vấn đề về tim: Bệnh thalassemia nghiêm trọng có thể khiến cho nhịp tim trở nên bất thường, suy tim sung huyết.
4.Chi phí điều trị bệnh tan máu bẩm sinh
Chi phí điều trị trung bình cho một bệnh nhân thể nặng từ khi sinh ra tới 30 tuổi hết khoảng 3 tỷ đồng. Một người bệnh mức độ nặng từ khi sinh ra đến 21 tuổi cần truyền khoảng 470 đơn vị máu để duy trì đời sống. Mỗi năm, cả nước cần có trên 2.000 tỷ đồng để cho tất cả bệnh nhân có thể được điều trị tối thiểu và cần có khoảng 500.000 đơn vị máu an toàn.
Gánh nặng bệnh thalassemia  Ba chị em bị bệnh thalassemia (một dạng bệnh thiếu máu) thể nặng, hằng tháng phải đi bệnh viện truyền máu để kéo dài sự sống. Cuộc sống, học tập, công việc bị ảnh hưởng nặng nề. Giữa tháng 6 qua, PV Thanh Niên gặp bệnh nhân Nguyễn Thị Thùy D. (35 tuổi, ở Q.12, TP.HCM) cùng em gái truyền máu tại Bệnh...
Ba chị em bị bệnh thalassemia (một dạng bệnh thiếu máu) thể nặng, hằng tháng phải đi bệnh viện truyền máu để kéo dài sự sống. Cuộc sống, học tập, công việc bị ảnh hưởng nặng nề. Giữa tháng 6 qua, PV Thanh Niên gặp bệnh nhân Nguyễn Thị Thùy D. (35 tuổi, ở Q.12, TP.HCM) cùng em gái truyền máu tại Bệnh...
 Khởi tố, bắt tạm giam nữ tài xế ô tô Mercedes gây tai nạn liên hoàn00:39
Khởi tố, bắt tạm giam nữ tài xế ô tô Mercedes gây tai nạn liên hoàn00:39 Bác sĩ phân xác nhân tình ở Đồng Nai lĩnh án tử hình10:00
Bác sĩ phân xác nhân tình ở Đồng Nai lĩnh án tử hình10:00 Nữ tài xế Mercedes đâm hàng loạt xe máy: Đi sai làn đường, có nồng độ cồn00:48
Nữ tài xế Mercedes đâm hàng loạt xe máy: Đi sai làn đường, có nồng độ cồn00:48 Tài xế xe giường nằm vừa lái vừa chơi game, còn hô to khi chiến thắng01:38
Tài xế xe giường nằm vừa lái vừa chơi game, còn hô to khi chiến thắng01:38 Trung Quốc triển khai gần 60 máy bay sau phát ngôn của lãnh đạo Đài Loan?08:54
Trung Quốc triển khai gần 60 máy bay sau phát ngôn của lãnh đạo Đài Loan?08:54 Rộ tin Mỹ lên kịch bản rời khỏi ghế chỉ huy NATO06:44
Rộ tin Mỹ lên kịch bản rời khỏi ghế chỉ huy NATO06:44 Con trai mất khi chữa cháy rừng, mẹ đau đớn nhớ khoảnh khắc cuối cùng01:02
Con trai mất khi chữa cháy rừng, mẹ đau đớn nhớ khoảnh khắc cuối cùng01:02 Nữ tài xế ô tô và người giao hàng đánh nhau giữa phố bị công an mời làm việc00:27
Nữ tài xế ô tô và người giao hàng đánh nhau giữa phố bị công an mời làm việc00:27 Chiến đấu cơ Trung Quốc rơi trên đảo Hải Nam03:13
Chiến đấu cơ Trung Quốc rơi trên đảo Hải Nam03:13 Nga tuyên bố giành lại hầu hết vùng Kursk09:59
Nga tuyên bố giành lại hầu hết vùng Kursk09:59 Israel oanh tạc Dải Gaza, chảo lửa Trung Đông thêm nóng08:25
Israel oanh tạc Dải Gaza, chảo lửa Trung Đông thêm nóng08:25Tiêu điểm
Tin đang nóng
Tin mới nhất

4 loại nước uống tàn phá gan số một
Nguy hiểm khi sởi 'tấn công' người lớn

Chải tóc thường xuyên mang lại lợi ích sức khỏe bất ngờ

Xử lý thế nào khi vừa mở miệng đã khiến người khác tránh xa?
7 lý do ngạc nhiên khi đi bộ hàng ngày mà không giảm cân

Mối liên hệ giữa muối và tuổi thọ ở người Nhật

Điểm danh các loại thực phẩm giúp 'chữa lành' tâm trạng

Dấu hiệu cảnh báo rối loạn nhịp tim

Chế độ dinh dưỡng tham khảo cho người hẹp van động mạch chủ
Ai nên tiêm vaccine uốn ván?

Thực phẩm 'gây hại' cho tâm trạng: nguy cơ trầm cảm tăng cao

Chế độ ăn thiếu hụt calo hay nhịn ăn gián đoạn: Phương pháp nào giảm cân hiệu quả?
Có thể bạn quan tâm

Tình trạng hiện tại của HIEUTHUHAI và bạn gái sau "bão thị phi"
Sao việt
13:27:47 23/03/2025
Cựu sao MU tiết lộ Sir Alex Ferguson trở lại làm HLV trong tuần này
Sao thể thao
13:09:59 23/03/2025
Bí ẩn đằng sau quyết định ở lại của chồng Từ Hy Viên dù lễ an táng đã kết thúc
Sao châu á
13:09:21 23/03/2025
Tìm thấy 2 thi thể nữ giới trên sông, nghi nhảy cầu
Tin nổi bật
13:05:43 23/03/2025
Sắm trang phục Quân đội "tạo mác" để khiếu kiện rồi quay Tiktok miệt thị cơ quan chức năng
Pháp luật
13:03:37 23/03/2025
Bom tấn kinh dị Việt tháng 6 gọi tên 'Út Lan: Oán linh giữ của' về loại bùa ngải dân gian bí ẩn
Phim việt
12:30:58 23/03/2025
Cách làm chân gà ủ muối vàng rực, thơm ngon
Ẩm thực
12:19:38 23/03/2025
Review trải nghiệm 4N3Đ ở Huế với gần 20 địa điểm từ trung tâm thành phố đến bãi biển
Du lịch
12:06:37 23/03/2025
Điểm kỳ lạ trong thành phần đoàn Nga đến Saudi Arabia đàm phán về xung đột Ukraine
Thế giới
12:03:34 23/03/2025
Loài chim "quý hơn vàng", không thể bị nhốt vì lý do đặc biệt
Lạ vui
11:53:23 23/03/2025
 Bệnh nhân ung thư máu sống trên 5 năm nhờ ghép tế bào gốc
Bệnh nhân ung thư máu sống trên 5 năm nhờ ghép tế bào gốc Hội nghị Khoa học ngành Y tế lần thứ V năm 2024
Hội nghị Khoa học ngành Y tế lần thứ V năm 2024





 Nhiều cơ hội điều trị khỏi cho bệnh nhi ung thư máu
Nhiều cơ hội điều trị khỏi cho bệnh nhi ung thư máu Các phương pháp điều trị thalassemia
Các phương pháp điều trị thalassemia Việt Nam đang đứng ở đâu trong bản đồ ghép tế bào gốc thế giới?
Việt Nam đang đứng ở đâu trong bản đồ ghép tế bào gốc thế giới? Lý do nên thận trọng khi ăn rau sống
Lý do nên thận trọng khi ăn rau sống Chủ động tầm soát nguy cơ ung thư sớm để bảo vệ sức khỏe
Chủ động tầm soát nguy cơ ung thư sớm để bảo vệ sức khỏe Lợi ích điều trị ung thư tại tuyến tỉnh
Lợi ích điều trị ung thư tại tuyến tỉnh 6 điều nên làm mỗi ngày để gan sạch, thận khỏe
6 điều nên làm mỗi ngày để gan sạch, thận khỏe Người phụ nữ gặp tai nạn nghiêm trọng khi sang Singapore chữa ung thư thận
Người phụ nữ gặp tai nạn nghiêm trọng khi sang Singapore chữa ung thư thận Thờ ơ về dấu hiệu ung thư, người phụ nữ suýt tử vong trên bàn mổ cấp cứu
Thờ ơ về dấu hiệu ung thư, người phụ nữ suýt tử vong trên bàn mổ cấp cứu Suýt mất mạng vì thuốc phá thai mua trên mạng
Suýt mất mạng vì thuốc phá thai mua trên mạng Mua tỏi nên chọn loại màu tím hay màu trắng?
Mua tỏi nên chọn loại màu tím hay màu trắng? Loại rau Việt được ví như vị thuốc 'trường thọ', ăn đúng cách tốt hơn thuốc bổ
Loại rau Việt được ví như vị thuốc 'trường thọ', ăn đúng cách tốt hơn thuốc bổ Bé gái bỗng cười về đêm và rối loạn ngôn ngữ, gia đình tưởng bị "ma nhập"
Bé gái bỗng cười về đêm và rối loạn ngôn ngữ, gia đình tưởng bị "ma nhập" 3 nhóm người nên hạn chế ăn chanh
3 nhóm người nên hạn chế ăn chanh Ca sĩ Sỹ Luân mất trí sau 2 lần mổ não
Ca sĩ Sỹ Luân mất trí sau 2 lần mổ não
 Bị Kim Soo Hyun kiện, gia đình Kim Sae Ron quyết định ngừng làm 1 chuyện
Bị Kim Soo Hyun kiện, gia đình Kim Sae Ron quyết định ngừng làm 1 chuyện Nghe được cuộc nói chuyện của gia đình nhà chồng, tôi chỉ muốn bỏ chạy ngay trong đêm tân hôn
Nghe được cuộc nói chuyện của gia đình nhà chồng, tôi chỉ muốn bỏ chạy ngay trong đêm tân hôn Hớn hở vì cưới được vợ đẹp, tròn 2 tháng sau, anh tôi phải sang nhà cầu cứu bố mẹ
Hớn hở vì cưới được vợ đẹp, tròn 2 tháng sau, anh tôi phải sang nhà cầu cứu bố mẹ Nam chính Khi Cuộc Đời Cho Bạn Quả Quýt hé lộ về đám cưới, phũ phàng không mời 1 ngôi sao
Nam chính Khi Cuộc Đời Cho Bạn Quả Quýt hé lộ về đám cưới, phũ phàng không mời 1 ngôi sao Thái Công đăng bài chia buồn với gia đình CEO Mai Nguyên nhưng lại bị nói là "PR bất chấp": Chuyện gì đã xảy ra?
Thái Công đăng bài chia buồn với gia đình CEO Mai Nguyên nhưng lại bị nói là "PR bất chấp": Chuyện gì đã xảy ra? Chàng trai 35 cưới vợ 60 tuổi và điều bất ngờ sau đám cưới
Chàng trai 35 cưới vợ 60 tuổi và điều bất ngờ sau đám cưới
 Kim Soo Hyun hủy tài trợ tiền cho gia đình Kim Sae Ron
Kim Soo Hyun hủy tài trợ tiền cho gia đình Kim Sae Ron
 Chàng trai làm shipper nuôi bạn gái học đại học, 4 năm sau được đền đáp xứng đáng
Chàng trai làm shipper nuôi bạn gái học đại học, 4 năm sau được đền đáp xứng đáng Di chúc Huỳnh Hiểu Minh: Quý tử bị kiểm soát chặt, con gái út phải làm được 1 việc mới có thể lấy 17.500 tỷ?
Di chúc Huỳnh Hiểu Minh: Quý tử bị kiểm soát chặt, con gái út phải làm được 1 việc mới có thể lấy 17.500 tỷ? Kỳ Duyên U60 vẫn nóng bỏng, MC Diễm Quỳnh VTV đẹp rực rỡ với hoa ban
Kỳ Duyên U60 vẫn nóng bỏng, MC Diễm Quỳnh VTV đẹp rực rỡ với hoa ban Cặp đôi sắp cưới tiếp theo của Vbiz: Đàng trai đã có con riêng, nhà gái là mỹ nữ làng hài!
Cặp đôi sắp cưới tiếp theo của Vbiz: Đàng trai đã có con riêng, nhà gái là mỹ nữ làng hài!

