25 người hiến 6 lít máu cứu sống sản phụ băng huyết
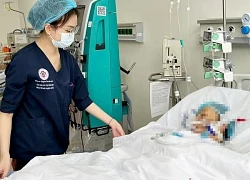
Sau hơn 10 ngày được các y, bác sỹ Bệnh viện Sản Nhi Nghệ An nỗ lực cứu chữa và truyền hơn 6 lít máu, sáng 2/3, chị Võ Thị T. (39 tuổi, trú tại xã Kim Liên, huyện Nam Đàn, bị băng huyết sau sinh) đã hồi phục sức khỏe.
7 giờ 30 phút sáng 17/2, các y, bác sỹ Khoa Sản, Bệnh viện Sản Nhi Nghệ An nhận được cuộc gọi tối khẩn từ đồng nghiệp: Có một ca băng huyết, sốc mất máu sau sinh từ tuyến dưới đang chuyển lên cấp cứu, đề nghị kíp trực hỗ trợ gấp.
Sau hơn 10 ngày điều trị tích cực, sức khỏe sản phụ T đã hồi phục tốt. Ảnh: Hoàng Yến
Khẩn trương xuống sảnh tầng 1 chờ, kíp trực sản khoa đã tiến hành tiếp nhận và cấp cứu cho sản phụ Võ Thị T. được chuyển tuyến từ y tế cơ sở lên trong tình trạng sốc trụy mạch do mất máu nhiều, nguy cơ tử vong gần.
Thông tin bệnh sử được khai thác nhanh: Trước đó hơn 1 tiếng, lúc 6h00 sáng cùng ngày, sản phụ sinh thường con thứ 5 nặng 3.800g tại bệnh viện tuyến dưới. Sau sinh, sản phụ bị đờ tử cung, băng huyết. Mặc dù đã được các bác sỹ bệnh viện huyện xử lý cấp cứu cầm máu nhưng sản phụ vẫn có dấu hiệu tiếp tục mất máu, dần rơi vào trạng thái sốc.
Video đang HOT
Nhận định tình hình nguy cấp, vượt quá tầm kiểm soát, không đủ phương tiện, thiết bị để cứu chữa, bệnh viện tuyến dưới đã gọi chi viện tới Bệnh viện Sản Nhi Nghệ An và sản phụ được chuyển tuyến trên cấp cứu.
Ngay khi tiếp nhận sản phụ T, kíp trực đã hội chẩn thống nhất chẩn đoán: Chị T. bị thiếu máu nặng, trụy mạch do xuất huyết đờ tử cung, cần chuyển mổ cấp cứu tối khẩn để cầm máu và tiến hành truyền bù máu đã mất.
Kíp phẫu thuật gồm tiến sĩ Trần Quang Hanh – Phó trưởng Khoa Sản và thạc sĩ Trần Xuân Cảnh -Phó trưởng Khoa cùng kíp gây mê hồi sức đã khẩn trương mổ cấp cứu. Trong ổ bụng sản phụ lúc này có rất nhiều dịch máu tươi lẫn máu cục. Phương án cắt tử cung, khâu âm đạo được các bác sỹ tiến hành nhanh chóng để cầm máu.
Đồng thời, bác sỹ gây mê hồi sức, hồi sức ngoại khoa nỗ lực duy trì vận mạch, thở máy, duy trì huyết áp, huy động nhóm máu B liên tục từ ngân hàng máu của bệnh viện và người thân truyền bù cho bệnh nhân. 25 người bao gồm các y, bác sĩ và người nhà đã cho máu để cứu sản phụ.
“Sau mổ, bệnh nhân tạm thời qua cơn nguy kịch. Tuy nhiên, khó khăn là bệnh nhân đang rơi vào tình trạng rối loạn đông máu hậu phẫu. Sản phụ cần được điều chỉnh rối loạn đông máu tích cực: truyền bù khối tiểu cầu, chế phẩm yếu tố VIII đông khô. Dưới sự chỉ đạo trực tiếp của Ban Giám đốc, Khoa Hồi sức tích cực Ngoại khoa đã tiến hành hội chẩn, phối hợp liên tục giữa các chuyên khoa để đem ra những điều chỉnh hồi sức chính xác nhất cho tình trạng sản phụ T.” – Tiến sĩ Trần Minh Long – Phó trưởng Khoa Hồi sức tích cực Ngoại khoa cho biết.
Dù mất máu rất nhiều, phải truyền bù 6.050 ml máu từ bên ngoài (tương đương thay máu 1,5 lần toàn bộ cơ thể) nhưng nhờ được hồi sức tích cực nên sản phụ T. đã vượt qua được “cửa tử”, từng bước ổn định sức khỏe dần, thôi thở máy, tỉnh táo, da niêm mạc hồng hào lên, bước đầu vận động nhẹ được trên giường bệnh.
Sản phụ T. xúc động chia sẻ: “Vợ chồng tôi đã có 4 con, đây là lần sinh bé thứ 5. Những lần trước, tôi sinh con đều thuận lợi nên không nghĩ mình bị rơi vào tình huống “cửa sinh – cửa tử” băng huyết sau sinh. Tỉnh lại sau cơn thập tử nhất sinh, tôi thấy mình may mắn khi còn có ngày được về với các con. Tôi cảm ơn các y, bác sỹ vô cùng”.
Cứu sản phụ mắc tan máu bẩm sinh
Sản phụ nhập viện và có hiện tượng cạn ối, suy thai, thiếu máu nặng, nguy cơ tử vong cao trên nền bệnh tan máu bẩm sinh.
Mới đây, khoa Điều trị theo yêu cầu, Bệnh viện Việt Nam - Thụy Điển Uông Bí, tiếp nhận sản phụ B.T.T.H. (33 tuổi, trú tại Thượng Yên Công, Uông Bí) mang thai 40 tuần trong tình trạng da xanh niêm mạc nhợt, người mệt mỏi, chân phù, lách to đường kính 20 cm.
Qua thăm khám và xét nghiệm, các bác sĩ nhận thấy bệnh nhân có hiện tượng cạn ối, thai suy dinh dưỡng, thiếu máu nặng, nguy cơ tử vong cao. Đáng chú ý, bệnh nhân này có bệnh lý nền tan máu bẩm sinh.
Trước đó, trong quá trình mang thai, sản phụ này cũng từng nhập viện 5 lần để truyền máu. Lần truyền nhiều nhất là 5 đơn vị máu.
Sau khi hội chẩn giữa các bác sĩ thuộc nhiều chuyên khoa, ê-kíp phẫu thuật đã được nhanh chóng triển khai để mổ cấp cứu cho sản phụ.
Sản phụ mắc bệnh tan máu bẩm sinh cần thăm khám thường xuyển để phát hiện bất thường kịp thời. Ảnh minh họa: OUCR.
Theo bác sĩ chuyên khoa II Vũ Thị Dung, những trường hợp có tình trạng bệnh tương tự sản phụ H., khả năng cứu sống người mẹ là rất thấp bởi tiềm ẩn nhiều nguy cơ như biến chứng suy tim, nhiễm trùng, băng huyết, vỡ lách, tắc mạch.
"Chúng tôi đã cố gắng hết mình để giành lại sự sống cho 2 mẹ con, bất chấp sản phụ có bệnh lý tan máu bẩm sinh kèm theo. May mắn, ca phẫu thuật đã diễn ra thành công, bé trai chào đời nặng 2,65 kg, sản phụ an toàn sau mổ", bác sĩ Dung cho hay.
Sau 6 ngày điều trị, sức khỏe sản phụ H. và thai nhi ổn định, xuất viện.
Các bác sĩ nhận định Thalassemia là tình trạng thiếu máu do tan máu, bệnh có biểu hiện suốt đời, thuộc nhóm bệnh di truyền - bẩm sinh, gặp ở cả nam và nữ. Sản phụ mắc bệnh có nguy cơ biến chứng tim như suy tim, tăng áp động mạch phổi, rối loạn van tim nặng, tắc mạch..., nguy cơ tử vong cao. Với thai nhi, bệnh làm tăng nguy cơ dị tật ống thần kinh, chết lưu hoặc sinh non.
Do đó để tránh những hậu quả đáng tiếc, các bác sĩ khuyến cáo sản phụ mắc bệnh Thalassemia cần thường xuyên kiểm tra, thăm khám định kỳ để làm các xét nghiệm tổng quát, sớm phát hiện những bất thường về sức khỏe bản thân cũng như thai nhi, từ đó điều trị kịp thời.
Sinh con tại nhà, sản phụ gặp biến chứng nguy hiểm  Trong tuần qua, Bệnh viện Sản - Nhi tỉnh Quảng Ngãi tiếp nhận 2 trường hợp sản phụ sinh con tại nhà gặp biến chứng nguy hiểm. Trường hợp đầu tiên là san phu H.T.L.V. (23 tuôi, trú tại Tra Nga, Tra Phong, Tra Bông, Quảng Ngãi) vao viên trong tinh trang đa sinh con, thiêu mau năng, nhau không bong, băng huyêt...
Trong tuần qua, Bệnh viện Sản - Nhi tỉnh Quảng Ngãi tiếp nhận 2 trường hợp sản phụ sinh con tại nhà gặp biến chứng nguy hiểm. Trường hợp đầu tiên là san phu H.T.L.V. (23 tuôi, trú tại Tra Nga, Tra Phong, Tra Bông, Quảng Ngãi) vao viên trong tinh trang đa sinh con, thiêu mau năng, nhau không bong, băng huyêt...
 Cảnh sát đột kích "sào huyệt" tổ chức quốc tế lừa đảo hàng trăm tỷ đồng02:24
Cảnh sát đột kích "sào huyệt" tổ chức quốc tế lừa đảo hàng trăm tỷ đồng02:24 Xe Camry quay đầu giữa giao lộ thì "chạm trán" Lexus giá gần chục tỷ đồng00:36
Xe Camry quay đầu giữa giao lộ thì "chạm trán" Lexus giá gần chục tỷ đồng00:36 Công an xác minh clip người đàn ông khuyết tật bị hai thanh niên đi xe máy không mũ bảo hiểm tát vào đầu01:20
Công an xác minh clip người đàn ông khuyết tật bị hai thanh niên đi xe máy không mũ bảo hiểm tát vào đầu01:20 Lời khai của chủ tịch hội nông dân xã đột nhập cướp tại nhà lãnh đạo HĐND tỉnh11:25
Lời khai của chủ tịch hội nông dân xã đột nhập cướp tại nhà lãnh đạo HĐND tỉnh11:25 Truy bắt kẻ táo tợn dùng búa đập phá tủ, cướp tiệm vàng ở Lâm Đồng00:19
Truy bắt kẻ táo tợn dùng búa đập phá tủ, cướp tiệm vàng ở Lâm Đồng00:19 Khởi tố kẻ 'bắt cá hai tay', đánh gục bạn gái ở quán cà phê khi bị phát hiện21:01
Khởi tố kẻ 'bắt cá hai tay', đánh gục bạn gái ở quán cà phê khi bị phát hiện21:01 Lời khai của nghi phạm cướp tiệm vàng ở Lâm Đồng01:22
Lời khai của nghi phạm cướp tiệm vàng ở Lâm Đồng01:22 Ô tô đâm sập cửa nhà dân ở Thái Nguyên, cuốn người đàn ông vào gầm08:05
Ô tô đâm sập cửa nhà dân ở Thái Nguyên, cuốn người đàn ông vào gầm08:05 Thực hư clip xe cứu thương chế còi "cố lên, sắp tới rồi" chạy ở TPHCM00:28
Thực hư clip xe cứu thương chế còi "cố lên, sắp tới rồi" chạy ở TPHCM00:28 Khỉ trộm đồ du khách và thất vọng khi phát hiện thứ bên trong01:47
Khỉ trộm đồ du khách và thất vọng khi phát hiện thứ bên trong01:47 Căng thẳng Gaza dâng cao trở lại09:18
Căng thẳng Gaza dâng cao trở lại09:18Tiêu điểm
Tin đang nóng
Tin mới nhất

Nâng cao nhận thức về rủi ro của rượu để người tiêu dùng tự ra quyết định đúng đắn
Một số bệnh dễ mắc khi thời tiết nồm ẩm

Ứng dụng khoa học và công nghệ trong nuôi cấy nấm đông trùng hạ thảo

Thực phẩm giúp tăng cường sức khỏe mắt

Điểm sáng trong cấp cứu, điều trị các ca bệnh nặng ở tuyến huyện

Thêm 1 người ở huyện Long Thành bị chó dại cắn

Lý do nên ăn lê mỗi ngày để giảm cân và tăng cường miễn dịch

Tòa án Hiến pháp Hàn Quốc bác đề nghị của ông Yoon, tiến hành phiên điều trần đúng lịch

Huế tăng cường công tác phòng, chống dịch bệnh Cúm gia cầm

Người cao tuổi, bệnh mạn tính có nên tiêm vắc xin cúm?
Cô gái phát hiện giun trong não, thủ phạm là món cá quen thuộc

3 thực phẩm yêu thích của cụ bà vẫn đạp xe khi 100 tuổi
Có thể bạn quan tâm

Kết quả tức thì từ đối thoại Mỹ - Nga về Ukraine
Thế giới
18:36:21 20/02/2025
Khởi tố người đàn ông quốc tịch Mỹ lừa đảo chiếm đoạt 18 tỉ đồng
Pháp luật
18:24:14 20/02/2025
Xe tải lật đè xe máy của 2 người đàn ông đi làm trong đêm
Tin nổi bật
18:19:21 20/02/2025
Cha Tôi Người Ở Lại tập 3: Một diễn viên diễn "tuyệt tình" hơn hẳn bản gốc Trung Quốc, khán giả xem mà ớn lạnh
Phim việt
18:10:20 20/02/2025
NSND Công Lý tặng vợ quà sinh nhật đặc biệt: 'Anh chỉ tặng vợ được thế thôi'
Sao việt
17:50:17 20/02/2025
Marcus Rashford nhận 'gạch đá' từ fan Aston Villa
Sao thể thao
17:49:03 20/02/2025
Hôn nhân 10 năm bí ẩn của tài tử 'Bản tình ca mùa đông' và mỹ nhân kém 13 tuổi
Sao châu á
17:45:32 20/02/2025
Tử vi 12 cung hoàng đạo ngày 21/2 - tử vi 12 chòm sao hôm nay chi tiết
Trắc nghiệm
17:23:37 20/02/2025
NSƯT Kiều Anh thay đổi không nhận ra
Hậu trường phim
16:13:00 20/02/2025
Hôm nay nấu gì: Bữa tối toàn món ngon, chẳng ai có thể chối từ
Ẩm thực
16:09:47 20/02/2025
 Cứu sống người đàn ông bị bò húc, đa chấn thương
Cứu sống người đàn ông bị bò húc, đa chấn thương Cắt toàn bộ lưỡi bệnh nhân 72 tuổi để chữa trị ung thư
Cắt toàn bộ lưỡi bệnh nhân 72 tuổi để chữa trị ung thư
 Tai biến sản khoa: Chuyên gia cho biết tai biến số 2 khiến cả sản phụ và bác sĩ đều lo ngại
Tai biến sản khoa: Chuyên gia cho biết tai biến số 2 khiến cả sản phụ và bác sĩ đều lo ngại Những biến chứng sản khoa đe dọa tính mạng của người mẹ và thai nhi
Những biến chứng sản khoa đe dọa tính mạng của người mẹ và thai nhi Dấu hiệu nhận biết sản phụ bị băng huyết sau sinh
Dấu hiệu nhận biết sản phụ bị băng huyết sau sinh Song thai chào đời, một bé còn nằm trong bọc ối
Song thai chào đời, một bé còn nằm trong bọc ối Liên tục ói ra máu
Liên tục ói ra máu Cứu sống bệnh nhân vỡ gan nặng do TNGT mà không cần phẫu thuật
Cứu sống bệnh nhân vỡ gan nặng do TNGT mà không cần phẫu thuật 4 kiểu ăn sáng tệ hại cho sức khỏe, tốt nhất nên tránh xa
4 kiểu ăn sáng tệ hại cho sức khỏe, tốt nhất nên tránh xa Làm gì để phòng ngừa đột quỵ?
Làm gì để phòng ngừa đột quỵ? Ai nên hạn chế ăn bắp cải?
Ai nên hạn chế ăn bắp cải? 3 loại cá 'tốt không kém cá hồi', ở Việt Nam chợ nào cũng có
3 loại cá 'tốt không kém cá hồi', ở Việt Nam chợ nào cũng có Nghiên cứu mới hứa hẹn mang lại cuộc cách mạng trong điều trị bệnh tim
Nghiên cứu mới hứa hẹn mang lại cuộc cách mạng trong điều trị bệnh tim Chuyên gia khuyên không nên vứt bỏ phần dây xơ của quả chuối vì điều này
Chuyên gia khuyên không nên vứt bỏ phần dây xơ của quả chuối vì điều này Chủ quan với sâu răng, người đàn ông tử vong vì gặp biến chứng nguy hiểm
Chủ quan với sâu răng, người đàn ông tử vong vì gặp biến chứng nguy hiểm Một bác sĩ nổi tiếng qua đời vì cúm, cảnh báo 4 nhóm người có nguy cơ rất lớn
Một bác sĩ nổi tiếng qua đời vì cúm, cảnh báo 4 nhóm người có nguy cơ rất lớn Taxi đi nhầm đường, nữ sinh nhảy ra khỏi xe vì tưởng mình bị bắt cóc rồi bị đâm tử vong: Tòa tuyên án ra sao với tài xế?
Taxi đi nhầm đường, nữ sinh nhảy ra khỏi xe vì tưởng mình bị bắt cóc rồi bị đâm tử vong: Tòa tuyên án ra sao với tài xế? Vụ cụ ông tử vong dưới sông ở An Giang: Bắt giữ nghi phạm giết người
Vụ cụ ông tử vong dưới sông ở An Giang: Bắt giữ nghi phạm giết người TP.HCM: Nam thanh niên rơi lầu 4 chung cư trong tình trạng không mặc quần áo
TP.HCM: Nam thanh niên rơi lầu 4 chung cư trong tình trạng không mặc quần áo Nóng nhất xứ tỷ dân: Lưu Thi Thi chuyển tài sản cho Ngô Kỳ Long, nghi chấm dứt cuộc hôn nhân nghìn tỷ
Nóng nhất xứ tỷ dân: Lưu Thi Thi chuyển tài sản cho Ngô Kỳ Long, nghi chấm dứt cuộc hôn nhân nghìn tỷ Mỹ nhân Vbiz "xả kho" ảnh độc trong đám cưới bí mật 2020, đều đặn làm đúng 1 chuyện suốt 5 năm
Mỹ nhân Vbiz "xả kho" ảnh độc trong đám cưới bí mật 2020, đều đặn làm đúng 1 chuyện suốt 5 năm Hoa hậu đột ngột hủy sự kiện, bị nghi mua nhà 120 tỷ đồng bất hợp pháp là ai?
Hoa hậu đột ngột hủy sự kiện, bị nghi mua nhà 120 tỷ đồng bất hợp pháp là ai? Cô gái ở Hà Nội thổi nến sinh nhật, bất ngờ bóng bay bén lửa phát nổ
Cô gái ở Hà Nội thổi nến sinh nhật, bất ngờ bóng bay bén lửa phát nổ Uông Tiểu Phi đang nợ Từ Hy Viên, lao vào cuộc chiến giành quyền nuôi con
Uông Tiểu Phi đang nợ Từ Hy Viên, lao vào cuộc chiến giành quyền nuôi con Cuộc sống của nam người mẫu Việt sau cuộc tình kéo dài 5 năm với nữ đại gia hơn 32 tuổi
Cuộc sống của nam người mẫu Việt sau cuộc tình kéo dài 5 năm với nữ đại gia hơn 32 tuổi Chuyện gì đang xảy ra với diễn viên Quý Bình?
Chuyện gì đang xảy ra với diễn viên Quý Bình? Vụ bé gái 5 tháng tuổi tử vong ở Hà Nội: Người phụ nữ trông trẻ khai gì?
Vụ bé gái 5 tháng tuổi tử vong ở Hà Nội: Người phụ nữ trông trẻ khai gì? Trước khi qua đời, Kim Sae Ron lên sân thượng khóc nức nở vì lời xin lỗi muộn màng từ phóng viên Hàn
Trước khi qua đời, Kim Sae Ron lên sân thượng khóc nức nở vì lời xin lỗi muộn màng từ phóng viên Hàn Tranh cãi về quyết định tránh thai, triệt sản loài capybara
Tranh cãi về quyết định tránh thai, triệt sản loài capybara Truy tố người mẫu lai Đinh Nhikolai tàng trữ trái phép chất ma túy
Truy tố người mẫu lai Đinh Nhikolai tàng trữ trái phép chất ma túy Hot nhất Weibo: Lưu Diệc Phi và nam thần kém tuổi bị khui tin hẹn hò với loạt bằng chứng khó chối cãi
Hot nhất Weibo: Lưu Diệc Phi và nam thần kém tuổi bị khui tin hẹn hò với loạt bằng chứng khó chối cãi
 Triệu tập đối tượng đánh gãy mũi nam sinh lớp 11
Triệu tập đối tượng đánh gãy mũi nam sinh lớp 11 Khoảnh khắc rơi lệ của Trần Nghiên Hy tại concert bạn thân báo hiệu sự tan vỡ của cuộc hôn nhân bạc tỷ
Khoảnh khắc rơi lệ của Trần Nghiên Hy tại concert bạn thân báo hiệu sự tan vỡ của cuộc hôn nhân bạc tỷ