Phát hiện sớm ung thư phổi bằng phương pháp đơn giản, giá rẻ
Phát hiện sớm quyết định hiệu quả điều trị ung thư phổi. Nghiên cứu cho thấy, một tỷ lệ lớn ung thư phổi được phát hiện khi chụp cắt lớp vi tính (CT) là những khối u ở giai đoạn đầu, tiên lượng tốt.
Ở giai đoạn đầu, hầu hết trường hợp mắc ung thư phổi đều không có triệu chứng điển hình nên rất khó nhận biết, dễ gây nhầm lẫn với một số bệnh lý đường hô hấp khác, dẫn đến việc điều trị không đúng phương pháp. Cho tới khi một số triệu chứng bộc lộ rõ rệt như ho dai dẳng, ho ra máu, khó thở, đau tức ngực… thì phát hiện bệnh đã ở giai đoạn muộn, việc điều trị trở nên khó khăn hơn.
Phát hiện sớm ung thư phổi sẽ giúp cho quá trình điều trị đạt hiệu quả tối đa. Vì vậy việc phòng và phát hiện sớm bệnh ung thư phổi luôn được đặt lên hàng đầu.
Theo bác sĩ khoa Nội 1, Bệnh viện K trung ương (Hà Nội), sàng lọc là tìm kiếm ung thư trước khi bệnh nhân có bất kỳ triệu chứng gì. Sàng lọc giúp phát hiện ung thư ở giai đoạn sớm, giúp tạo điều kiện thuận lợi và hiệu quả cao hơn cho việc điều trị. Bởi vì khi bệnh nhân đã có triệu chứng, ung thư có thể đã bắt đầu lan rộng.
Trước đây việc sàng lọc, phát hiện sớm ung thư phổi không được khuyến cáo vì chụp X-quang phổi và làm tế bào học đờm chưa chứng minh làm giảm được tỷ lệ tử vong do ung thư phổi. Tuy nhiên, các nghiên cứu gần đây chỉ ra rằng một tỷ lệ lớn ung thư phổi được phát hiện khi chụp cắt lớp vi tính (CT) là những khối u ở giai đoạn đầu, có tiên lượng tốt, chứng minh làm giảm 20% tỷ lệ do ung thư phổi ở những người hút thuốc nặng được sàng lọc hàng năm trong 3 năm.
Những người có nguy cơ mắc ung thư phổi cao như hút thuốc lâu năm hoặc những người đã bỏ thuốc nhưng trong vòng 15 năm trước đó, tuổi từ 55-74 được khuyến cáo sàng lọc phát hiện sớm ung thư phổi bằng chụp CT ngực liều thấp. Nếu kết quả sàng lọc có bất thường, bệnh nhân có thể cần phải làm thêm các xét nghiệm để chẩn đoán xác định.
Triệu chứng và chẩn đoán ung thư phổi
Dấu hiệu cảnh báo ung thư phổi không phải lúc nào cũng rõ ràng hoặc dễ xác định.
Triệu chứng và dấu hiệu ung thư phổi là gì?
Các triệu chứng của ung thư phổi rất đa dạng tùy thuộc vào vị trí và mức độ lan rộng của khối u. Ung thư phổi có thể không gây đau hoặc kèm theo các triệu chứng khác trong một số trường hợp. Một người bị ung thư phổi có thể có các loại triệu chứng sau:
Không có triệu chứng: Có tới 25% số người bị ung thư phổi, ung thư được phát hiện lần đầu tiên bằng chụp X-quang phổi hoặc chụp cắt lớp vi tính CT thông thường như một khối nhỏ đơn độc đôi khi được gọi là tổn thương đồng xu, vì trên phim X-quang hai chiều hoặc phim chụp CT, khối u tròn trông giống như một đồng xu.
Những bệnh nhân có tổn thương khối lượng nhỏ, đơn lẻ thường báo cáo không có triệu chứng tại thời điểm phát hiện ung thư.
Các triệu chứng liên quan đến ung thư: Sự phát triển của ung thư và sự xâm lấn của các mô phổi và mô xung quanh có thể gây khó thở, dẫn đến các triệu chứng như ho, khó thở, thở khò khè, đau ngực và ho ra máu.
Ví dụ, nếu ung thư đã xâm lấn các dây thần kinh, nó có thể gây ra đau vai đi xuống bên ngoài cánh tay (gọi là hội chứng Pancoast) hoặc tê liệt dây thanh âm dẫn đến khàn giọng. Sự xâm lấn vào thực quản có thể dẫn đến khó nuốt (chứng khó nuốt).
Nếu có sự tắc nghẽn đường thở lớn, sự sụp đổ của một phần phổi có thể xảy ra và gây nhiễm trùng (áp xe, viêm phổi) ở khu vực bị tắc nghẽn.
Các triệu chứng liên quan đến di căn: Ung thư phổi đã di căn đến xương có thể gây ra đau đớn dữ dội tại các vị trí liên quan đến xương.
Ung thư đã di căn lên não có thể gây ra một số triệu chứng thần kinh có thể bao gồm mờ mắt, nhức đầu, co giật hoặc các triệu chứng đột quỵ như yếu hoặc mất cảm giác ở các bộ phận của cơ thể.
Các triệu chứng paraneoplastic (cận ung thư): Các triệu chứng nảy sinh do sản xuất các chất giống như hormone của các tế bào khối u thường đi kèm với ung thư phổi.
Các hội chứng cận ung thư paraneoplastic này xảy ra phổ biến nhất với ung thư phổi tế bào nhỏ (SCLC) nhưng có thể xảy ra với bất kỳ loại khối u.
Một hội chứng paraneoplastic phổ biến liên quan đến SCLC là việc các tế bào ung thư sản xuất một loại hoóc môn gọi là hoóc môn vỏ thượng thận (ACTH), dẫn đến sự cung cấp hoóc môn cortisol của tuyến thượng thận (hội chứng Cushing, hay hội chứng không phụ thuộc ACTH).
Hội chứng cận ung thư paraneoplastic thường gặp nhất với ung thư phổi không tế bào nhỏ (NSCLC) là sản xuất một chất tương tự như hormone tuyến cận giáp, dẫn đến nồng độ canxi trong máu tăng cao.
Các triệu chứng không đặc hiệu: Các triệu chứng không đặc hiệu được thấy với nhiều bệnh ung thư, bao gồm ung thư phổi, bao gồm giảm cân, yếu và mệt mỏi. Các triệu chứng tâm lý như trầm cảm và thay đổi tâm trạng cũng rất phổ biến.
Các dấu hiệu báo hiệu cần tham khảo ý kiến bác sĩ
Chúng ta cần tham khảo ý kiến chuyên gia chăm sóc sức khỏe nếu thấy phát triển các triệu chứng liên quan đến ung thư phổi, đặc biệt, nếu có ho dai dẳng mới hoặc làm nặng thêm cơn ho mãn tính hiện có, máu trong đờm, viêm phế quản kéo dài hoặc nhiễm trùng đường hô hấp lặp đi lặp lại, đau ngực, giảm cân không giải thích được hoặc mệt mỏi, và khó thở như khó thở hoặc thở khò khè.
Chuyên gia hỗ trợ điều trị ung thư phổi
Video đang HOT
Việc điều trị ung thư phổi đòi hỏi một cách tiếp cận nhóm. Bác sĩ ung thư phẫu thuật là bác sĩ phẫu thuật chuyên về loại bỏ ung thư. Bác sĩ phẫu thuật lồng ngực hoặc bác sĩ phẫu thuật nói chung cũng có thể phẫu thuật điều trị ung thư phổi.
Bác sĩ ung thư và xạ trị là các chuyên gia trong điều trị ung thư bằng thuốc và xạ trị, tương ứng. Các chuyên gia khác có thể liên quan đến việc chăm sóc những người bị ung thư phổi bao gồm các chuyên gia chăm sóc giảm đau, cũng như các chuyên gia về phổi.
Quá trình chẩn đoán ung thư phổi
Các bác sĩ sử dụng một loạt các thủ tục chẩn đoán và xét nghiệm để chẩn đoán ung thư phổi. Chúng bao gồm những điều sau đây:
Lịch sử và kiểm tra thể chất có thể tiết lộ sự hiện diện của các triệu chứng hoặc dấu hiệu đáng ngờ cho bệnh ung thư phổi. Ngoài việc hỏi về các triệu chứng và yếu tố nguy cơ phát triển ung thư như hút thuốc, các bác sĩ có thể phát hiện các dấu hiệu khó thở, tắc nghẽn đường thở hoặc nhiễm trùng trong phổi.
Cyanosis (chứng xanh tím), da xanh và màng nhầy do không đủ oxy trong máu, cho thấy chức năng bị tổn thương do bệnh mãn tính của phổi.
Tương tự như vậy, những thay đổi trong mô của móng tay, cũng có thể chỉ ra bệnh phổi mãn tính.
Thay đổi móng tay và ngón tay báo hiệu ung thư phổi:
Theo khuyến cáo của tổ chức Nghiên cứu ung thư Anh Quốc (Cancer Research UK), dấu hiệu ngón tay dùi trống, một tình trạng liên quan đến những thay đổi hình thái của ngón và móng tay, thường gặp ở bệnh nhân có bệnh lý tim phổi, thường gặp trên 30% bệnh nhân bị ung thư phổi không tế bào nhỏ và ở 4% bệnh nhân ung thư phổi tế bào nhỏ.
Các thay đổi ở móng có thể trải qua nhiều giai đoạn:
Ban đầu, chân móng trở nên mềm và da cạnh chân móng bóng hơn.
Sau đó, móng bị cong hơn bình thường khi nhìn từ hai bên, còn gọi là dấu hiệu Scarmouth.
Giai đoạn muộn hơn, phần cuối ngón tay bị bè to ra nên được gọi là ngón tay dùi trống.
Chụp X-quang phổi là bước chẩn đoán đầu tiên phổ biến nhất khi có bất kỳ triệu chứng mới của ung thư phổi.
Thủ tục chụp X-quang ngực thường liên quan đến việc nhìn từ phía sau ra phía trước ngực (chụp thẳng) cũng như chụp nghiêng nhìn từ bên hông.
Giống như bất kỳ thủ tục chụp X-quang nào, quang tuyến tia X làm phơi nhiễm bệnh nhân trong một thời gian ngắn với một lượng nhỏ phóng xạ. X-quang phổi có thể tiết lộ các khu vực đáng ngờ trong phổi nhưng không thể xác định liệu những khu vực này có phải là ung thư hay không.
Cụ thể, các chuyên gia y tế có thể xác định các nốt vôi hóa trong phổi hoặc các khối u lành tính gọi là u mô thừa (hamartomas) trên phim X-quang phổi và những khối u giống ung thư phổi này.
Chụp CT (chụp cắt lớp vi tính) có thể được thực hiện trên ngực, hoặc não để kiểm tra cả khối u di căn và phổi.
Quét CT là kỹ thuật dùng nhiều tia X quét lên một khu vực của cơ thể theo lát cắt ngang, phối hợp với xử lý bằng máy vi tính để cho ra hình ảnh 2 chiều hoặc 3 chiều của bộ phận cần chụp.
Một lợi thế của chụp cắt lớp vi tính CT là chúng nhạy hơn chụp X-quang trong việc phát hiện các nốt phổi, nghĩa là chúng sẽ hiển thị được nhiều nốt sần hơn. Đôi khi các chuyên gia y tế sử dụng chất cản quan để tiêm trước khi chụp nhằm giúp phân định các cơ quan và vị trí của chúng.
Tác dụng phụ phổ biến nhất của tiêm chất cản quang là có thể gây ngứa, phát ban hoặc nổi mề đay nhưng chúng thường biến mất khá nhanh. Phản ứng sốc phản vệ nghiêm trọng (phản ứng dị ứng đe dọa tính mạng do làm khó thở) với chất cản quang rất hiếm gặp.
Chụp CT bụng có thể xác định ung thư di căn ở gan hoặc tuyến thượng thận, và bác sĩ có thể yêu cầu chụp CT đầu để phát hiện sự hiện diện và mức độ ung thư di căn trong não.
USPSTF khuyến nghị một kỹ thuật gọi là chụp cắt lớp vi tính phối liều thấp (hay CT scan xoắn ốc) hàng năm cho những người hút thuốc hiện tại và trước đây trong độ tuổi từ 55 đến 80 với ít nhất 30 năm ngửi khói thuốc lá hoặc hút thuốc trong vòng 15 năm qua năm.
Kỹ thuật sàng lọc ung thư phổi dường như làm tăng khả năng phát hiện nhưng khối u ung thư phổi nhỏ hơn, sớm hơn và có thể chữa được. Ba năm quét CT liều thấp trong nhóm này giúp giảm 20% nguy cơ tử vong do ung thư phổi.
Việc sử dụng các mô hình và quy tắc để phân tích kết quả của các xét nghiệm này đang làm giảm nhu cầu sinh thiết để đánh giá các nốt được phát hiện khi khả năng cao là các nốt này không phải là ung thư.
Quét cộng hưởng từ (MRI) có thể phù hợp khi cần chi tiết chính xác về vị trí của khối u. Kỹ thuật MRI sử dụng từ tính, sóng radio và máy tính để tạo ra hình ảnh của các cấu trúc cơ thể. Giống như chụp CT, bệnh nhân được đặt trên giường có thể di chuyển được đưa vào máy quét MRI.
Chụp MRI không có tác dụng phụ và không có tiếp xúc với bức xạ. Hình ảnh và độ phân giải do MRI tạo ra khá chi tiết và có thể phát hiện những thay đổi nhỏ của cấu trúc bên trong cơ thể.
Những người có máy tạo nhịp tim, cấy ghép kim loại, van tim nhân tạo và các cấu trúc cấy ghép phẫu thuật khác không thể chụp MRI vì nguy cơ nam châm có thể di chuyển các bộ phận kim loại của các máy hỗ trợ này.
Chụp cắt lớp phát xạ Positron (PET) là một kỹ thuật hình ảnh chuyên dụng sử dụng các loại thuốc phóng xạ có thời gian tồn tại ngắn để tạo ra hình ảnh ba chiều của các loại thuốc đó trong các mô trong cơ thể. Trong khi chụp CT và chụp MRI xem xét cấu trúc giải phẫu, chụp PET đo hoạt động trao đổi chất và chức năng của các mô.
Chụp PET có thể xác định liệu một mô khối u đang phát triển tích cực và có thể giúp xác định loại tế bào trong một khối u cụ thể.
Khi chụp PET, bệnh nhân nhận được tiêm hợp chất đánh dấu phóng xạ, nhận được lượng phơi nhiễm xấp xỉ bằng hai lần chụp X-quang. Thuốc tích lũy trong một số mô nhất định nhiều hơn các loại mô khác, tùy thuộc vào loại thuốc được tiêm.
Khi vào trong cơ thể, nó sẽ đi đến các mô mà ở đó chất dẫn được dùng để tạo thành năng lượng. Thuốc bị phá vỡ trong cơ thể sẽ thải ra các hạt được gọi là positron.
Khi các positron gặp các electron trong cơ thể, phản ứng tạo ra tia gamma. Một máy quét ghi lại các tia gamma này và lập bản đồ khu vực tích tụ thuốc phóng xạ.
Ví dụ: kết hợp glucose (một nguồn năng lượng phổ biến trong cơ thể) với chất phóng xạ sẽ cho thấy nơi glucose được sử dụng nhanh chóng, ví dụ, trong một khối u đang phát triển. Chụp PET cũng có thể được tích hợp với chụp CT trong một kỹ thuật được gọi là chụp PET-CT. PET-CT tích hợp đã được chứng minh là cải thiện độ chính xác của việc chỉ chụp PET.
Xạ hình xương được sử dụng để tạo hình ảnh của xương trên màn hình máy tính hoặc trên phim. Các bác sĩ có thể yêu cầu chụp xương để xác định xem ung thư phổi có di căn vào xương hay không.
Khi xạ hình xương, một lượng nhỏ chất phóng xạ được tiêm vào máu và thu thập trong xương, đặc biệt là ở những khu vực bất thường như những khối u di căn.
Chất phóng xạ được phát hiện bởi một máy quét và hình ảnh của xương được ghi lại trên một bộ phim đặc biệt để xem vĩnh viễn.
Xét nghiệm tế bào đờm: Chẩn đoán ung thư phổi luôn đòi hỏi phải xác nhận các tế bào ác tính bởi một nhà nghiên cứu bệnh học, ngay cả khi có các triệu chứng và chụp X-quang nghi ngờ bị ung thư phổi. Phương pháp đơn giản nhất để xác định chẩn đoán là kiểm tra đờm dưới kính hiển vi.
Nếu một khối u nằm ở vị trí trung tâm và đã xâm lấn đường thở, thủ tục này, được gọi là xét nghiệm tế bào đờm, có thể cho phép hình dung các tế bào khối u để chẩn đoán.
Đây là thủ tục chẩn đoán mô không có rủi ro và không tốn kém nhất, nhưng giá trị của nó bị hạn chế do các tế bào khối u sẽ không luôn luôn có trong đờm ngay cả khi có ung thư.
Ngoài ra, các tế bào không phải ung thư đôi khi có thể trải qua những thay đổi trong phản ứng với viêm hoặc chấn thương làm cho chúng trông giống như các tế bào ung thư.
Nội soi phế quản: Kiểm tra đường thở bằng nội soi phế quản (hình ảnh đường thở thông qua đầu dò sợi mỏng được đưa qua mũi hoặc miệng) có thể cho thấy các khu vực của khối u có thể được lấy mẫu (sinh thiết) để chẩn đoán bởi bác sĩ giải phẫu bệnh.
Tiến hành nội soi phế quản để chẩn đoán ung thư phổi.
Một khối u ở khu vực trung tâm của phổi hoặc phát sinh từ đường thở lớn hơn có thể được lấy mẫu bằng kỹ thuật này. Nội soi phế quản có thể không thoải mái, và nó đòi hỏi phải gây tê hoặc gây mê.
Trong khi nội soi phế quản tương đối an toàn, nó phải được thực hiện bởi một chuyên gia phổi (bác sĩ phổi hoặc bác sĩ phẫu thuật) có kinh nghiệm. Khi một khối u được hình dung và lấy mẫu đầy đủ, thường có thể chẩn đoán ung thư chính xác.
Một số bệnh nhân có thể ho ra máu màu nâu sẫm trong một đến hai ngày sau khi làm thủ thuật. Các biến chứng nghiêm trọng hơn nhưng hiếm gặp bao gồm chảy máu nhiều hơn, giảm lượng oxy trong máu và rối loạn nhịp tim cũng như các biến chứng từ thuốc an thần và gây mê.
Sinh thiết kim: Chọc hút kim mịn (FNA) qua da, thường được thực hiện với hình ảnh X quang để được hướng dẫn, có thể hữu ích trong việc lấy tế bào để chẩn đoán các khối u trong phổi. Sinh thiết kim đặc biệt hữu ích khi khối u phổi nằm ở ngoại vi trong phổi và không thể lấy mẫu bằng nội soi phế quản.
Các chuyên gia y tế sử dungj một lượng nhỏ thuốc gây tê cục bộ trước khi đưa một cây kim mỏng xuyên qua thành ngực vào khu vực bất thường trong phổi. Các tế bào được hút vào ống tiêm và được kiểm tra dưới kính hiển vi.
Thủ tục này nói chung là chính xác khi mô từ khu vực bị ảnh hưởng được lấy mẫu đầy đủ, nhưng trong một số trường hợp, các khu vực lân cận hoặc không được xử lý của phổi có thể bị lấy mẫu nhầm.
Một rủi ro nhỏ (3% -5%) của rò rỉ không khí từ phổi (được gọi là tràn khí màng phổi, có thể dễ dàng điều trị) đi kèm với thủ thuật.
Chọc dò màng phổi: Đôi khi ung thư phổi liên quan đến mô lót của phổi (màng phổi) và dẫn đến sự tích tụ chất lỏng trong không gian giữa phổi và thành ngực (gọi là tràn dịch màng phổi).
Chọc hút dịch từ màng phổi bằng kim mỏng có thể tiết lộ các tế bào ung thư và thiết lập chẩn đoán. Như với sinh thiết kim, thủ tục này có thể gây ra một nguy cơ nhỏ về tràn khí màng phổi.
Các thủ tục phẫu thuật lớn: Nếu không có phương pháp nào nói trên mang lại chẩn đoán, hãy sử dụng các phương pháp phẫu thuật để lấy mô khối u để chẩn đoán.
Chúng có thể bao gồm nội soi trung thất (kiểm tra khoang ngực giữa phổi thông qua đầu dò được phẫu thuật bằng sinh thiết khối u hoặc hạch bạch huyết có thể chứa di căn) hoặc phẫu thuật lồng ngực (phẫu thuật mở thành ngực để cắt bỏ hoặc sinh thiết khối u).
Với phẫu thuật cắt bỏ u, loại bỏ hoàn toàn ung thư phổi là rất hiếm, và cả nội soi trung thất và phẫu thuật lồng ngực đều có rủi ro của các thủ tục phẫu thuật lớn (biến chứng như chảy máu, nhiễm trùng và rủi ro từ gây mê và thuốc). Các bác sĩ thực hiện các thủ tục này trong phòng phẫu thuật, và bệnh nhân phải nhập viện.
Xét nghiệm máu: Mặc dù các xét nghiệm máu thông thường không thể chẩn đoán ung thư phổi, nhưng chúng có thể cho thấy các bất thường về sinh hóa hoặc chuyển hóa trong cơ thể đi kèm với ung thư.
Ví dụ, nồng độ canxi hoặc enzyme phosphatase kiềm tăng có thể đi kèm với ung thư di căn đến xương. Tương tự, nồng độ của một số enzyme nhất định thường có trong các tế bào gan, bao gồm aspartate aminotransferase (AST hoặc SGOT) và alanine aminotransferase (ALT hoặc SGPT), báo hiệu tổn thương gan, có thể thông qua sự hiện diện của khối u di căn đến gan.
Một trọng tâm nghiên cứu hiện nay trong lĩnh vực ung thư phổi là phát triển xét nghiệm máu để hỗ trợ chẩn đoán ung thư phổi.
Xét nghiệm phân tử: Đối với các NSCLC tiến triển, các chuyên gia chăm sóc sức khỏe thực hiện xét nghiệm di truyền phân tử để tìm kiếm các đột biến gen trong khối u. Đột biến chịu trách nhiệm thúc đẩy sự phát triển khối u.
Ví dụ, xét nghiệm có thể được thực hiện để tìm kiếm các đột biến hoặc bất thường trong thụ thể của yếu tố tăng trưởng biểu mô (EGFR) và gen anaplastic lymphoma kinase (ALK). Các gen khác có thể đột biến bao gồm MAPK và PIK3.
Các phương pháp điều trị cụ thể có sẵn có thể được sử dụng cho những bệnh nhân có khối u có những thay đổi trong gen của họ.
Làm thế nào để các chuyên gia chăm sóc sức khỏe xác định giai đoạn ung thư phổi?
Giai đoạn của bệnh ung thư là thước đo mức độ ung thư đã lan rộng trong cơ thể. Giai đoạn bao gồm đánh giá kích thước của ung thư và sự xâm nhập của nó vào mô xung quanh cũng như sự hiện diện hoặc vắng mặt của di căn trong các hạch bạch huyết hoặc các cơ quan khác.
Xác định đoạn rất quan trọng để xác định điều trị một loại ung thư cụ thể, vì các liệu pháp điều trị ung thư phổi được hướng đến các giai đoạn cụ thể.
Xác định giai đoạn ung thư cũng rất quan trọng trong việc ước tính tiên lượng của một bệnh nhân nhất định, với các bệnh ung thư ở giai đoạn cao hơn thường có tiên lượng xấu hơn so với ung thư ở giai đoạn thấp hơn.
Các bác sĩ có thể sử dụng một số xét nghiệm để điều trị chính xác ung thư phổi, bao gồm xét nghiệm (hóa học máu), chụp X-quang, chụp CT, xạ hình xương, chụp MRI và chụp PET. Các xét nghiệm hóa học máu bất thường có thể báo hiệu sự hiện diện của di căn trong xương hoặc gan, và các chụp X quang có thể ghi nhận kích thước của ung thư cũng như sự lây lan của nó.
Ung thư phổi là ung thư hay gặp nhất trên toàn cầu, khó phát hiện sớm, kết quả điều trị cũng rất thấp, gây tử vong nhiều nhất trong các loại ung thư. Ảnh: rushradiosurgery
NSCLC được phân chia từ giai đoạn I đến giai đoạn IV theo thứ tự mức độ nghiêm trọng:
Ở giai đoạn I, ung thư bị giới hạn ở phổi.
Ở giai đoạn II và III, ung thư được giới hạn ở ngực (với các khối u lớn hơn và xâm lấn hơn được phân loại là giai đoạn III).
Ung thư giai đoạn IV đã lan từ ngực đến các bộ phận khác của cơ thể.
Hầu hết các bác sĩ sử dụng hệ thống hai tầng để xác định điều trị SCLC:
SCLC ở giai đoạn giới hạn (LS) đề cập đến ung thư được giới hạn trong khu vực xuất phát của nó trong ngực.
Trong SCLC ở giai đoạn rộng (ES), ung thư đã lan ra khỏi ngực đến các bộ phận khác của cơ thể.
Dương Châu (Tổng hợp)
Ung thư phổi di căn, người đàn ông Hà Nội vẫn sống tốt sau 6 năm  Thấy ho ra máu tươi, ông Việt đi khám, được bác sĩ chẩn đoán mắc ung thư phổi giai đoạn cuối đã di căn hạch nhiều nơi. PGS.TS Phạm Cẩm Phương, Giám đốc Trung tâm Y học hạt nhân và ung bướu, BV Bạch Mai chia sẻ, khi mắc ung thư, rất nhiều người coi đây là "án tử", nhưng nhiều năm trở...
Thấy ho ra máu tươi, ông Việt đi khám, được bác sĩ chẩn đoán mắc ung thư phổi giai đoạn cuối đã di căn hạch nhiều nơi. PGS.TS Phạm Cẩm Phương, Giám đốc Trung tâm Y học hạt nhân và ung bướu, BV Bạch Mai chia sẻ, khi mắc ung thư, rất nhiều người coi đây là "án tử", nhưng nhiều năm trở...
 Vụ dụ dỗ người dân tu tập mê tín: Một bị hại phải bán 3 căn nhà ở Hà Nội01:02
Vụ dụ dỗ người dân tu tập mê tín: Một bị hại phải bán 3 căn nhà ở Hà Nội01:02 Thực hư tin Campuchia điều binh sĩ tới biên giới với Thái Lan sau vụ đối đầu08:43
Thực hư tin Campuchia điều binh sĩ tới biên giới với Thái Lan sau vụ đối đầu08:43 Xung đột Nga - Ukraine trước bước ngoặt08:59
Xung đột Nga - Ukraine trước bước ngoặt08:59 Ông Trump sẽ đích thân kiểm kê kho vàng trị giá 425 tỉ USD của Mỹ09:43
Ông Trump sẽ đích thân kiểm kê kho vàng trị giá 425 tỉ USD của Mỹ09:43 Lãnh đạo Mỹ - Ukraine khẩu chiến kịch liệt08:41
Lãnh đạo Mỹ - Ukraine khẩu chiến kịch liệt08:41 'Ông Trump rất thất vọng về ông Zelensky, muốn Ukraine thỏa thuận khoáng sản 500 tỉ USD'09:08
'Ông Trump rất thất vọng về ông Zelensky, muốn Ukraine thỏa thuận khoáng sản 500 tỉ USD'09:08 Mỹ sẽ điều chỉnh lệnh cấm vận Nga tùy theo thỏa thuận Ukraine08:41
Mỹ sẽ điều chỉnh lệnh cấm vận Nga tùy theo thỏa thuận Ukraine08:41 Đặc phái viên Mỹ hé lộ điều Nga - Ukraine phải làm để đạt thỏa thuận hòa bình07:56
Đặc phái viên Mỹ hé lộ điều Nga - Ukraine phải làm để đạt thỏa thuận hòa bình07:56 Vụ trộm bồn cầu làm bằng 98 kg vàng: nghi phạm ra tay trong 5 phút09:08
Vụ trộm bồn cầu làm bằng 98 kg vàng: nghi phạm ra tay trong 5 phút09:08 Xe mất thắng lao xuống rãnh ven đường, ít nhất 18 người thiệt mạng tại Thái Lan01:07
Xe mất thắng lao xuống rãnh ven đường, ít nhất 18 người thiệt mạng tại Thái Lan01:07 Houthi lần đầu phóng tên lửa về phía tiêm kích F-16 Mỹ02:31
Houthi lần đầu phóng tên lửa về phía tiêm kích F-16 Mỹ02:31Tiêu điểm
Tin đang nóng
Tin mới nhất

70-80% bệnh hiếm liên quan tới di truyền, rất ít bệnh có thuốc điều trị

Hé lộ cơ chế đằng sau tình trạng sụt cân nghiêm trọng của bệnh nhân ung thư

Top 5 loại quả giá rẻ giàu vitamin C nhất

Chinh phục phong cách tối giản dễ dàng với quần suông

Đậu nành có tốt nhất?

Ăn gan ngỗng có tốt cho sức khỏe?

Chiết xuất từ cây đại bi thay thế kháng sinh
TP.HCM sẵn sàng ứng phó khi sốt xuất huyết đến sớm

Tránh 10 sai lầm ăn sáng phổ biến này để giảm cân hiệu quả

Loại quả được ví như 'bánh mì', bổ ngang nhân sâm tổ yến cực nhiều ở Việt Nam

Cẩn thận với hội chứng người đỏ do thuốc

Uống nước lá rau mùi có lợi gì với sức khỏe?
Có thể bạn quan tâm

Thương anh rể cảnh "gà trống nuôi con", tôi biếu 500 triệu, nào ngờ anh từ chối nhận và đưa ra một nguyện vọng làm tôi điêu đứng
Góc tâm tình
08:28:10 01/03/2025
Half-Life 3 chuẩn bị ra mắt, game thủ tìm thấy chứng cứ cực kỳ thuyết phục
Mọt game
08:17:03 01/03/2025
Xử phạt cô gái đăng tin ô tô biển kiểm soát TP Hồ Chí Minh bắt cóc sai sự thật
Pháp luật
08:12:55 01/03/2025
Khiến Quang Lê 'không thể nào chê', Khánh An giành á quân 'Solo cùng bolero'
Tv show
07:54:53 01/03/2025
Hoa hậu Thanh Thủy, Thùy Tiên trở thành đại sứ Lễ hội Áo dài TP.HCM 2025
Sao việt
07:41:41 01/03/2025
Phim 'Chốt đơn' có Quyền Linh, Thùy Tiên dời lịch chiếu
Hậu trường phim
07:14:45 01/03/2025
Sao nữ xuất hiện là sang chảnh tràn màn hình nhưng chỉ cần thở nhẹ thôi cũng thấy ác
Phim việt
07:11:39 01/03/2025
Phim Hàn 18+ hay "vượt mức cho phép" khiến 170 triệu người điên đảo, nữ chính đẹp bá cháy còn có cảnh nóng gây sốc
Phim châu á
07:02:22 01/03/2025
Sao Hàn trẻ trung hơn tuổi nhờ chăm diện 5 món thời trang
Phong cách sao
06:39:39 01/03/2025
Muốn nói chuyện thời trang mà chưa biết Y3K là gì thì hơi trật nhịp đấy
Thời trang
06:32:49 01/03/2025
 Hay đau nhức về đêm có thể là dấu hiệu của loại ung thư nguy hiểm
Hay đau nhức về đêm có thể là dấu hiệu của loại ung thư nguy hiểm Nhiều người phát hiện bệnh tiểu đường nhờ khám sức khỏe tổng quát
Nhiều người phát hiện bệnh tiểu đường nhờ khám sức khỏe tổng quát

 Dấu hiệu lộ trên mặt của ung thư phổi nhưng ít người biết
Dấu hiệu lộ trên mặt của ung thư phổi nhưng ít người biết Chỉ bị co giật ở vai phải, đến bệnh viện khám, người phụ nữ sốc nặng khi được chẩn đoán ung thư giai đoạn cuối
Chỉ bị co giật ở vai phải, đến bệnh viện khám, người phụ nữ sốc nặng khi được chẩn đoán ung thư giai đoạn cuối Chuyên gia mách bạn cách phòng bệnh ung thư trước khi quá muộn
Chuyên gia mách bạn cách phòng bệnh ung thư trước khi quá muộn Người phụ nữ bất ngờ phát hiện ung thư phổi từ triệu chứng lạ ở vai
Người phụ nữ bất ngờ phát hiện ung thư phổi từ triệu chứng lạ ở vai Dấu hiệu '1 dày, 2 đen, 3 đau' cảnh báo người mắc bệnh phổi
Dấu hiệu '1 dày, 2 đen, 3 đau' cảnh báo người mắc bệnh phổi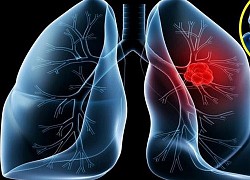 Bố tôi mất vì ung thư phổi năm 38 tuổi, tôi có nguy cơ không?
Bố tôi mất vì ung thư phổi năm 38 tuổi, tôi có nguy cơ không? Thiếu nữ tổn thương não do nhiễm khuẩn từ những nốt mụn trứng cá
Thiếu nữ tổn thương não do nhiễm khuẩn từ những nốt mụn trứng cá Uống cà phê kiểu này cực tốt cho cơ thế nhưng không phải ai cũng biết
Uống cà phê kiểu này cực tốt cho cơ thế nhưng không phải ai cũng biết Sinh mổ ngoài ý muốn có thể làm tăng nguy cơ trầm cảm sau sinh
Sinh mổ ngoài ý muốn có thể làm tăng nguy cơ trầm cảm sau sinh 5 loại thuốc cần uống nhiều nước
5 loại thuốc cần uống nhiều nước Dầu ô liu và dầu dừa, loại nào tốt cho sức khỏe hơn?
Dầu ô liu và dầu dừa, loại nào tốt cho sức khỏe hơn? Dậy sớm có đáng sợ hơn thức khuya?
Dậy sớm có đáng sợ hơn thức khuya? 4 lý do cản trở việc giảm cân ở tuổi trung niên
4 lý do cản trở việc giảm cân ở tuổi trung niên Bác sĩ chỉ ra khung giờ tốt nhất để đi bộ cho người già
Bác sĩ chỉ ra khung giờ tốt nhất để đi bộ cho người già Mỹ nhân cả đời chỉ đóng 1 phim mà nổi tiếng suốt 39 năm
Mỹ nhân cả đời chỉ đóng 1 phim mà nổi tiếng suốt 39 năm Nóng: Mẹ Từ Hy Viên tuyên bố cho con rể cũ tất cả, nghi từ bỏ quyền nuôi cả 2 cháu
Nóng: Mẹ Từ Hy Viên tuyên bố cho con rể cũ tất cả, nghi từ bỏ quyền nuôi cả 2 cháu Chị chồng và mẹ chồng dọa đuổi khỏi nhà, tôi nhẹ nhàng đưa ra một thứ khiến cả hai sửng sốt
Chị chồng và mẹ chồng dọa đuổi khỏi nhà, tôi nhẹ nhàng đưa ra một thứ khiến cả hai sửng sốt Sốc: Diễn viên Nữ Luật Sư Kỳ Lạ qua đời vì ung thư
Sốc: Diễn viên Nữ Luật Sư Kỳ Lạ qua đời vì ung thư NTK Phan Đăng Hoàng mang giấy dó đến triển lãm Milan Fashion Week 2025
NTK Phan Đăng Hoàng mang giấy dó đến triển lãm Milan Fashion Week 2025 Mỹ nam phim Việt giờ vàng biến mất khó hiểu hơn 500 ngày, chuyện gì đang xảy ra?
Mỹ nam phim Việt giờ vàng biến mất khó hiểu hơn 500 ngày, chuyện gì đang xảy ra? Nghệ sĩ Mỹ Dung bị tai nạn giao thông, phải khâu nhiều mũi trên mặt
Nghệ sĩ Mỹ Dung bị tai nạn giao thông, phải khâu nhiều mũi trên mặt Nam sinh lớp 6 nhảy xuống sông cứu bạn: Tìm thấy 2 thi thể
Nam sinh lớp 6 nhảy xuống sông cứu bạn: Tìm thấy 2 thi thể Nữ nghệ sĩ đình đám đã bán nốt biệt thự 70 tỷ ở Việt Nam
Nữ nghệ sĩ đình đám đã bán nốt biệt thự 70 tỷ ở Việt Nam Phẫu thuật không gây mê, bác sĩ khiến người phụ nữ tử vong
Phẫu thuật không gây mê, bác sĩ khiến người phụ nữ tử vong Nửa đêm, mẹ Bắp bất ngờ tung "sao kê online", nói rõ lý do không thể về Việt Nam trong 4 tháng tới
Nửa đêm, mẹ Bắp bất ngờ tung "sao kê online", nói rõ lý do không thể về Việt Nam trong 4 tháng tới Người mẹ nguy kịch vì bị con trai tạt xăng dã man: "Tôi không bao giờ giận con..."
Người mẹ nguy kịch vì bị con trai tạt xăng dã man: "Tôi không bao giờ giận con..." Thêm 1 sao Việt tung tin nhắn, "bóc trần" mẹ bé Bắp nói chuyện trước sau bất nhất?
Thêm 1 sao Việt tung tin nhắn, "bóc trần" mẹ bé Bắp nói chuyện trước sau bất nhất? Mẹ Bắp lên tiếng về chiến dịch gây quỹ trên Give.Asia và mối quan hệ với gia đình chồng cũ
Mẹ Bắp lên tiếng về chiến dịch gây quỹ trên Give.Asia và mối quan hệ với gia đình chồng cũ Mẹ bé Bắp: 'Ba mẹ ở quê đi chợ mua đồ nhưng không ai bán, nhà có gì ăn nấy'
Mẹ bé Bắp: 'Ba mẹ ở quê đi chợ mua đồ nhưng không ai bán, nhà có gì ăn nấy' Tình thế hiện tại của vợ chồng Công Vinh - Thuỷ Tiên
Tình thế hiện tại của vợ chồng Công Vinh - Thuỷ Tiên Nóng: Báo Hàn "bắt gọn" Lee Jong Suk hẹn hò Moon Ga Young, chuyện tình với IU đã toang?
Nóng: Báo Hàn "bắt gọn" Lee Jong Suk hẹn hò Moon Ga Young, chuyện tình với IU đã toang? Chồng H'Hen Niê có 1 hành động chứng minh nàng Hậu là cô gái số hưởng của Vbiz!
Chồng H'Hen Niê có 1 hành động chứng minh nàng Hậu là cô gái số hưởng của Vbiz!