Làm gì để tận dụng hết nguồn huyết tương, tránh lãng phí?
Việt Nam vẫn phải nhập khẩu sản phẩm phân đoạn huyết tương (PDMP-Plasma Fractionation Derived Medicinal Products) với giá đắt đỏ.
Theo tin từ thị trường nhập khẩu các sản phẩm này năm 2019 là 56,62 triệu USD và dự kiến năm 2027 sẽ tăng lên khoảng 79,03 triệu USD.
Đây vẫn chưa phải là con số cuối cùng với một nước có gần 100 triệu dân vào những năm tới và hiện tại có tới 1332 bệnh viện/ 214.270 giường bệnh (cả bệnh viện công và tư).
Hàng năm, nguồn huyết tuơng (Plasma) có từ gần 2 triệu đơn vị máu thu được từ người hiến máu tình nguyện vẫn chưa được tận dụng hết do chưa đủ công nghệ hoặc chưa quyết tâm để tận dụng phân đoạn các chất này.
Nhu cầu sử dụng rất lớn
Theo tài liệu quốc tế, năm 2010 toàn thế giới đã sử dụng 32,5 triệu lít huyết tương (Plasma), năm 2019 là 57,5 triệu lít huyết tương và dự kiến năm 2026 sẽ là 93,2 triệu lít huyết tương (Plasma) để sản xuất các sản phẩm phân đoạn huyết tương (PDMP).
Hiện nay với công nghệ hiện đại thế giới đã phân đoạn được khoảng 20 protein có trong huyết tương để sử dung trong công tác điều trị bệnh nhân.
Việc tận dụng nguồn huyết tương – nguồn nguyên liệu tự nhiên không thể thay thế này sẽ giúp các quốc gia có thể tận dụng tối đa tác dụng của huyết tương và tiết kiệm đáng kể chi phí điều trị bệnh.
Nếu chỉ thương mại đơn thuần, 1 lít huyết tương khi phân đoạn ra các sản phẩm (PDMP) giá trị khoảng 696 USD (thời điểm 2019). Nhà máy hoạt động hết công suất với cỡ nhà máy phân đoạn huyết tương cỡ trung bình (Full operational mid Plasma Fractionation plant) với công suất 35 tấn huyết tương trong 1 tuần và hoạt động 46 tuần theo chu trình sản xuất thì sẽ thu được 1.120 triệu USD mỗi năm.
Nguồn thu có lợi cho quốc gia
Tại Việt Nam hiện đang sử dụng phổ biến khoảng 5 thành phần tách chiết từ huyết tương như: Albumin 5% và 20% sử dụng trong điều trị bù thể tích tuần hoàn, bỏng và các bệnh lý trao đổi huyết tương. Immunoglobulin sử dụng điều trị xuất huyết giảm tiểu cầu , các bệnh tan máu bẩm sinh , suy giảm miễn dịch,… Factor VIII điều trị Hemophia A thiếu yếu tố VIII (hiện nay Việt Nam có khoảng 6000 người mắc bệnh này). Còn các thành phần Factor IX và Alpha 1-AT cũng đang được sử dụng nhiều trong điều trị bệnh.
Với công nghệ hiện nay, trong quá trình phân đoạn, các sản phẩm chiết tách này được xử lý bằng hoá chất, độ pH khác nhau, sắc lý và filter lọc nano có thể loại bỏ tối đa các loại vi khuẩn, virus có trong các thành phần huyết tương như: viêm gan A, B, C, HIV,….cho ra những sản phẩm an toàn tuyệt đối (khi tuyển chọn người hiến máu và các thành phần máu cũng như Plasma đã được xét nghiệm sàng lọc với kỹ thuật hiện đại tiên tiến hiện nay P CR-RT, NAT).
Video đang HOT
Theo đó, với 10,000 lít máu toàn phần sau khi được tách ra các thành phần máu sẽ thu được khoảng 4500 lít huyết tương thu hồi (Recovered Plasma) có thể phục vụ cho việc tách chiết phân đoạn tiếp theo.
Tại Việt Nam, hiện tại tiếp nhận được khoảng hơn 1,5 triệu đơn vị máu/ năm. Tức là sẽ thu được hơn 450.000 lít huyết tương/ năm. Tuy nhiên nguồn huyết tương sau khi tách từ máu toàn phần hiện còn đang sử dụng ở dạng thô, như huyết tương đông lạnh (FP) hay huyết tương tươi đông lạnh (FFP) để truyền cho người bệnh trong điều trị một số bệnh. Việc tận dụng này chưa triệt để, thậm chí phải bỏ đi nếu không sử dụng hết. Đây là một sự lãng phí lớn.
Nếu thực hiện được phân đoạn huyết tương, trước mắt là tách được một số yếu tố đang được sử dụng nhiều nhất như: Albumin, Immunoglobulin, Factor VIII, Factor IX, Alpha 1-AT từ huyết tương thì sẽ giảm được nhiều tỷ đồng mỗi năm cho việc nhập các sản phẩm này từ các nước như trên đã nói.
Tại Việt Nam, theo WHO nhu cầu sử dụng các yếu tố này khá lơn mỗi năm cần khoảng 100 kg Immunoglobulin, 13.600 kg Albumin,80 kg cá yếu tố đông máu (Factor VIII, Factor IX,…).
Chủ động công nghệ, tránh lãng phí
Với nhu cầu rất lớn như trên, Việt Nam rất cần có một nhà máy áp dụng công nghệ phân đoạn huyết tương để tận dụng tối đa nguồn nguyên liệu tự nhiên vô cùng quý giá này cho ra các sản phẩm phục vụ điều trị bệnh.
Hiện nay trên thế giới có 78 nhà máy phân đoạn huyết tương: Châu Âu có 26 nhà máy, con số này ở Bắc Mỹ là 8, Châu Á là 35 trong đó 25 nhà máy là của Trung Quốc. Các nước Đông Nam Á hầu như chưa có nhà máy nào.
Nhiều nhà máy phân đoạn huyết tương lớn, công suất lớn sử dụng 1-2 triệu lít huyết tương như Baxter International.INC (USA)/năm. Grilfols International SA (Tây Ban Nha), CSL .Ltd (Úc), Octapharma AG (Thuỵ Sĩ), Kedrion (Ý), Shanghai RAAS Blood Product (Trung Quốc), Green Cross Korea (Hàn Quốc), Biotest (Đức), Sanquin (Hà Lan), Japan Blood Products (Nhật Bản),….
Đối với Việt Nam rất cần nghiên cứu để đầu tư cho lĩnh vực phân đoạn huyết tương. Trước mắt Bô y tê ,Ngành Huyết học-Truyền máu Việt nam sớm củng cố và phát triển các Trung tâm máu trong cả nước đạt WHO-GMP. Đặc biệt Việt Nam với số dân gần 100 triệu người, số bệnh viện lớn, nếu tự sản xuất được có thể giảm chi phí điều trị, chi phí nhập khẩu, bên cạnh đó còn chủ động được nguồn cung cấp, thuận lợi cho người bệnh, thầy thuốc có sẵn sản phẩm dùng, kịp thời cho công tác điều trị bệnh.
( Nguồn tư liệu tham khảo từ: Mr Patrick Robert, The Marketing Research Bureau INC, Amsterdam, the Netherlands 14-15 January 2020 and worldwide supply and Demand of Plasma and Plasma Derived Medicines).
Sàng lọc tiền hôn nhân ngăn ngừa gene bệnh di truyền quái ác
Việc khám sàng lọc tiền hôn nhân ở nước ngoài đã thực hiện từ lâu và phát hiện cả trăm gene bệnh di truyền.
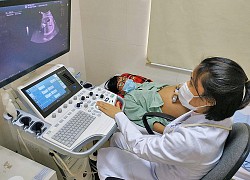
Bác sĩ Đinh Thúy Linh thăm khám và tư vấn cho bệnh nhân về các bệnh gene di truyền Ảnh: Tạ Hải
Không ít đứa trẻ sinh ra mang trong mình căn bệnh quái ác do di truyền từ gene lặn của cha mẹ như loạn dưỡng cơ, tan máu bẩm sinh, máu không đông... trong khi những bệnh này hoàn toàn có thể dự phòng được.
2 lần sinh con đều mang bệnh vô phương cứu chữa
Chị Nguyễn Thị M. (Thạch Thất, Hà Nội) chết lặng khi nhận tin cậu con trai 4 tuổi mắc bệnh loạn dưỡng cơ Duchenne, căn bệnh quái ác không thể chữa trị được. Khi sinh, con trai chị M. hoàn toàn mạnh khỏe như bao đứa trẻ khác.
Đến khi con lên 3, chị M. thấy con thường hay ngã mỗi khi hoạt động và bắp chân dần to. Lần lữa vì công việc, một thời gian sau vợ chồng chị M. đưa con đi khám, lúc đó bé trai đã khó khăn trong đi lại. Kết quả xét nghiệm cho thấy, con chị mắc bệnh loạn dưỡng cơ Duchenne.
Khi biết chị có 2 cậu con trai, bác sĩ khuyên nên cho bé thứ 2 đi xét nghiệm và kết quả một lần nữa khiến vợ chồng chị suy sụp. Cậu con trai thứ hai mới lên 2, thông minh, nhanh nhẹn cũng mắc bệnh giống anh trai. Mang tâm tư "cha mẹ cùng khỏe mạnh sao con lại mắc căn bệnh di truyền" đến bác sĩ, cả hai vợ chồng cùng được xét nghiệm và có kết quả cùng mang gene bệnh lặn.
Trao đổi với PV Báo Giao thông, TS. BS. Đinh Thúy Linh, PGĐ Trung tâm sàng lọc, chẩn đoán trước sinh và sơ sinh, BV Phụ sản Hà Nội cho biết: "Duchenne là căn bệnh di truyền, gây yếu cơ và thường phát bệnh ở trẻ trai khi lên 3 với dấu hiệu chạy hay ngã, đứng lên ngồi xuống phải vịn, trẻ mất khả năng đi lại khi 12 - 13 tuổi và thường tử vong sớm ở lứa tuổi 20. Hiện vẫn không có biện pháp điều trị căn bệnh này".
Cũng theo chia sẻ của BS. Linh, tại bệnh viện đã từng tiếp nhận trường hợp sản phụ 4 lần phù thai, sảy thai hoặc có sinh con thì đều mất ngay sau sinh... nhưng không biết nguyên nhân.
Đến lần thứ 5 mang thai, người phụ nữ này mới tìm đến cơ sở y tế tuyến huyện và được chỉ định tới BV Phụ sản Hà Nội kiểm tra. Tại đây cả hai vợ chồng được làm xét nghiệm và kết quả cả hai cùng mang gene anpha Thalassimia - bệnh tan máu bẩm sinh thể nặng.
"Đáng nói, hiện tỷ lệ người mang gene bệnh tan máu bẩm sinh chiếm khá cao từ 10 - 11% dân số và phần lớn trong số đó không biết mình mang gene bệnh lặn. Có cặp vợ chồng may mắn con sinh ra không mang gene bệnh nhưng với trường hợp đề cập ở trên thì rất đáng tiếc khi cả 5 lần mang thai con đều rơi vào xác suất 25% mang gene bệnh của cha mẹ.
Chúng tôi cũng từng tiếp nhận nhiều sản phụ bị phù thai mà không rõ nguyên nhân, chỉ đến khi được chỉ định làm xét nghiệm mới phát hiện cả mẹ lẫn con đều mang gene bệnh, lúc này đã quá muộn, chỉ có thể đình chỉ thai nghén hoặc sinh ra đứa con mang bệnh di truyền, rất nặng gánh", BS. Linh cho biết.
TS. BS. Nguyễn Thị Thu Hà, Giám đốc Trung tâm Thalassemia, Viện Huyết học và Truyền máu T.Ư cũng cho biết: "Tan máu bẩm sinh là nỗi ám ảnh với những cặp đôi mang cùng gene bệnh. Với trên 12 triệu người mang gene tan máu bẩm sinh, ước tính mỗi năm, nước ta có khoảng 2.000 trẻ sinh ra bị bệnh thể nặng, 800 trẻ không thể ra đời do phù thai.
Mỗi năm, Trung tâm Thalassemia thường xuyên xét nghiệm và tư vấn cho khoảng trên 300 cặp vợ chồng sàng lọc, chẩn đoán trước sinh về căn bệnh này.
"Tôi rất mong tất cả bạn trẻ và những người trong độ tuổi sinh đẻ hãy thực hiện tầm soát gene bệnh tan máu bẩm sinh càng sớm càng tốt. Các cặp vợ chồng không may cùng mang gene bệnh hãy đi khám để được tư vấn và lựa chọn biện pháp chẩn đoán trước sinh phù hợp", BS. Hà khuyến cáo.
Sàng lọc tiền hôn nhân, ngăn chặn các bệnh lý di truyền
"Sàng lọc tiền hôn nhân là chúng ta dự phòng cấp 1. Việc này vô cùng có ý nghĩa cho cộng đồng và đây là cách các nước phát triển đang làm, hướng tới 1 cộng đồng mạnh khỏe không mang bệnh lý di truyền."
TS. BS. Đinh Thúy Linh, Phó giám đốc Trung tâm sàng lọc trước sinh và sơ sinh, BV Phụ sản Hà Nội
Nói về khám sàng lọc tiền hôn nhân cho các bệnh gene di truyền, BS. Đinh Thúy Linh cho biết: "Ngoài việc xác định chức năng sinh sản có tốt không và quan trọng là biết được các cặp đôi có thể có sinh em bé mang bệnh lý di truyền hay không. Việc sàng lọc bệnh do gene di truyền tiền hôn nhân giúp tăng chất lượng dân số.
Nếu làm sàng lọc tốt, nhiều năm sau sẽ không còn các thế hệ mang gene bệnh trong cộng đồng, giảm bớt gánh nặng cho gia đình và xã hội".
BS. Linh cũng cho biết, việc khám sàng lọc tiền hôn nhân ở nước ngoài đã thực hiện từ lâu và phát hiện cả trăm gene bệnh di truyền.
Trong khi đó, BV Phụ sản Hà Nội hiện đã sàng lọc 11 bệnh di truyền hay gặp như: Bệnh tan máu bẩm sinh (tỷ lệ mắc bệnh khoảng 1/2.000 trẻ), bệnh loạn dưỡng cơ Duchene (1/3.500 trẻ trai), bệnh Wilson (gây rối loạn chuyển hóa đồng với 1/90 trẻ), điếc bẩm sinh (1/90 trẻ), bệnh máu không đông A-B (A: 1/5.000 trẻ trai, B: 1/25.000 trẻ trai), bệnh Pompe (1/5.000 trẻ), bệnh phenylketon niệu (gây khuyết tật trí não 1/4.000 - 10.000 trẻ), bệnh Fragile Xsyndrone (gây chậm phát triển trí tuệ 1/4.000 trẻ trai và 1/6.000 - 8.000 trẻ gái) và bệnh thoái hóa cơ tủy (khiến trẻ mất khả năng đi lại, có thể gây tử vong thời kỳ sơ sinh 1/6.000 trẻ).
"Ai đã từng sinh em bé mắc bệnh di truyền đều thấm nỗi khổ, chính vì vậy việc ở độ tuổi sinh đẻ cần thiết đi khám sàng lọc tiền hôn nhân.
Nếu có mang gene thì dự phòng khi lập gia đình sẽ xét nghiệm đối tượng kết hôn xem có đồng mang gene bệnh hay không để có sự lựa chọn, nếu có mang gene bệnh thì trước sinh làm xét nghiệm dịch ối để sàng lọc trẻ có mang bệnh hay không hoặc sử dụng phương pháp hỗ trợ sinh sản để đảm bảo tuyệt đối trẻ sinh ra không mang gene bệnh", BS. Linh chia sẻ.
Đề phòng những nguy cơ hiếm gặp do truyền máu  Trong trường hợp mất máu nghiêm trọng, truyền máu có thể cần thiết để giúp phục hồi sức khỏe. Mặc dù hiếm xảy ra, tuy nhiên một số phản ứng có thể xảy ra trong quá trình truyền máu. Trong quá trình truyền máu, các thành phần thông thường nhất của máu được truyền là huyết tương, tiểu cầu hoặc hồng cầu. Điều...
Trong trường hợp mất máu nghiêm trọng, truyền máu có thể cần thiết để giúp phục hồi sức khỏe. Mặc dù hiếm xảy ra, tuy nhiên một số phản ứng có thể xảy ra trong quá trình truyền máu. Trong quá trình truyền máu, các thành phần thông thường nhất của máu được truyền là huyết tương, tiểu cầu hoặc hồng cầu. Điều...
 Khối Quân nhân Trung Quốc hát vang "Như có Bác trong ngày đại thắng"00:55
Khối Quân nhân Trung Quốc hát vang "Như có Bác trong ngày đại thắng"00:55 Chế tài xử lý người nước ngoài cướp trang sức hơn 800 triệu tại Đà Nẵng00:53
Chế tài xử lý người nước ngoài cướp trang sức hơn 800 triệu tại Đà Nẵng00:53 Bảo vệ kể lý do cô gái Hà Nội phản đòn, khống chế nam thanh niên xăm trổ12:06
Bảo vệ kể lý do cô gái Hà Nội phản đòn, khống chế nam thanh niên xăm trổ12:06 Lời khai của nghi phạm bắn chết thanh niên gặp bên đường ở Quảng Trị08:01
Lời khai của nghi phạm bắn chết thanh niên gặp bên đường ở Quảng Trị08:01 Tàu chiến Mỹ và Venezuela 'dàn trận' ở Caribbean08:54
Tàu chiến Mỹ và Venezuela 'dàn trận' ở Caribbean08:54 Mỹ dọa trừng phạt cả Nga lẫn Ukraine08:03
Mỹ dọa trừng phạt cả Nga lẫn Ukraine08:03 Giám đốc CDC Mỹ bị sa thải sau chưa đầy một tháng?09:12
Giám đốc CDC Mỹ bị sa thải sau chưa đầy một tháng?09:12 Nga bác tin thả UAV sang Đức theo dõi tuyến vận chuyển vũ khí Mỹ08:21
Nga bác tin thả UAV sang Đức theo dõi tuyến vận chuyển vũ khí Mỹ08:21 Israel tuyên bố thành phố Gaza thành 'vùng chiến sự', phát hiện thi thể con tin07:08
Israel tuyên bố thành phố Gaza thành 'vùng chiến sự', phát hiện thi thể con tin07:08 Mỹ điều thêm tàu chiến, Tổng thống Venezuela tuyên bố cứng rắn08:45
Mỹ điều thêm tàu chiến, Tổng thống Venezuela tuyên bố cứng rắn08:45 Tàu chiến Mỹ 'dàn trận' ra sao ở cửa ngõ Venezuela?17:30
Tàu chiến Mỹ 'dàn trận' ra sao ở cửa ngõ Venezuela?17:30Tiêu điểm
Tin đang nóng
Tin mới nhất

Nhận biết thiếu kẽm và bổ sung đúng cách

Ớt chuông: Thực phẩm nhiều màu sắc, lợi ích bất ngờ cho sức khỏe

Lối sống vội trong cả bữa ăn, giấc ngủ đang bào mòn sức khỏe người trẻ

4 cách sử dụng củ đậu tốt cho sức khỏe
3 nguyên nhân chính gây thiếu máu não bạn cần biết

'Bí mật' dinh dưỡng trong quả đậu bắp

Hút thuốc lá và cái giá phải trả bằng sức khỏe

Ăn uống kiêng khem nhiều năm, người phụ nữ ngoài 50 già như 80

Uống nước đinh lăng nên dùng lá khô hay tươi?

Thức uống '2 vị' giúp giảm cân, bổ thận, nhẹ bụng sau một tuần kiên trì

Một loại ung thư phổ biến đang gia tăng rất nhanh ca mắc
Mổ cấp cứu người phụ nữ ngay khi vừa ngủ dậy
Có thể bạn quan tâm

Nữ Tiktoker livestream tự tử gây chấn động: Cạm bẫy tráo mạng sống với mạng ảo
Netizen
06:30:10 04/09/2025
Bắt đối tượng cất giấu gần chục khẩu súng quân dụng trong nhà
Pháp luật
06:23:30 04/09/2025
Trung Quốc thí điểm miễn thị thực cho công dân Nga
Thế giới
06:09:54 04/09/2025
Quá khứ tuyệt vọng của mỹ nam đóng vai Quang gây sốt trong phim 'Mưa đỏ'
Hậu trường phim
23:50:27 03/09/2025
Minh Tú tiết lộ sức khỏe sau chấn thương đứt dây chằng, dập xương
Sao việt
23:42:54 03/09/2025
G-Dragon khẳng định sự giàu có khi tậu chuyên cơ riêng
Sao châu á
23:39:56 03/09/2025
Cô giáo Ê Đê xinh đẹp 'đốn tim' chàng thạc sĩ ngân hàng trên show hẹn hò
Tv show
23:28:47 03/09/2025
Phim Trung Quốc siêu hay nhưng flop nặng đầy nghiệt ngã: Nữ chính diễn đỉnh của đỉnh, ai bỏ lỡ là thiệt thòi lớn
Phim châu á
23:15:34 03/09/2025
NSƯT Phương Nga: Hát ở Quảng trường Ba Đình lịch sử vào ngày Quốc khánh là niềm vinh dự thiêng liêng
Nhạc việt
22:59:41 03/09/2025
Chồng sắp cưới hôn chân Selena trên du thuyền
Sao âu mỹ
22:42:22 03/09/2025
 Ảnh hưởng của rau tiền đạo đến sức khỏe của mẹ và thai nhi
Ảnh hưởng của rau tiền đạo đến sức khỏe của mẹ và thai nhi Bệnh cúm dễ nhầm với cảm lạnh thông thường, phân biệt cách nào?
Bệnh cúm dễ nhầm với cảm lạnh thông thường, phân biệt cách nào?

 Muốn biết mình có khỏe mạnh hay không, kiểm tra cơ thể ngay xem có đủ 8 dấu hiệu sức khỏe này: Càng nhiều thì càng tốt!
Muốn biết mình có khỏe mạnh hay không, kiểm tra cơ thể ngay xem có đủ 8 dấu hiệu sức khỏe này: Càng nhiều thì càng tốt! Sự biến đổi của virus SARS-CoV-2 mang ý nghĩa gì với con người?
Sự biến đổi của virus SARS-CoV-2 mang ý nghĩa gì với con người? Điều gì xảy ra với cơ thể khi ngừng ăn trái cây, rau củ?
Điều gì xảy ra với cơ thể khi ngừng ăn trái cây, rau củ? Điều trị các bệnh về máu nhờ liệu pháp chỉnh sửa gene
Điều trị các bệnh về máu nhờ liệu pháp chỉnh sửa gene Cách kiểm soát bệnh tim mạch mùa lạnh
Cách kiểm soát bệnh tim mạch mùa lạnh Những đứa trẻ cứu tinh khiến giới y học tranh cãi
Những đứa trẻ cứu tinh khiến giới y học tranh cãi Sản phụ mang nhóm máu hiếm
Sản phụ mang nhóm máu hiếm Người phụ nữ sốc khi biết lý do 2 lần mang thai đều không giữ được con
Người phụ nữ sốc khi biết lý do 2 lần mang thai đều không giữ được con Phép màu cho các cặp đôi cùng mang gen bệnh dẫn đến liên tiếp bị phù thai
Phép màu cho các cặp đôi cùng mang gen bệnh dẫn đến liên tiếp bị phù thai Đồng đội hiến máu trong đêm cứu vợ bộ đội Trường Sa
Đồng đội hiến máu trong đêm cứu vợ bộ đội Trường Sa Cơn sốt làm đẹp bằng máu tự thân
Cơn sốt làm đẹp bằng máu tự thân Trước khi ung thư ập đến, trên cơ thể sẽ có 2 cơn ngứa: Phát hiện sớm có thể giúp bạn cứu sống chính mình
Trước khi ung thư ập đến, trên cơ thể sẽ có 2 cơn ngứa: Phát hiện sớm có thể giúp bạn cứu sống chính mình Cô gái 33 tuổi may mắn thoát nguy cơ đột quỵ nhờ phát hiện dấu hiệu bất thường
Cô gái 33 tuổi may mắn thoát nguy cơ đột quỵ nhờ phát hiện dấu hiệu bất thường 7 thực phẩm giàu chất xơ giúp cơ thể phòng ngừa ung thư
7 thực phẩm giàu chất xơ giúp cơ thể phòng ngừa ung thư Dấu hiệu nhận biết bạn có mỡ nội tạng
Dấu hiệu nhận biết bạn có mỡ nội tạng Người đàn ông đi cấp cứu sau 2 tháng uống lá đinh lăng liên tục
Người đàn ông đi cấp cứu sau 2 tháng uống lá đinh lăng liên tục Ăn chuối vào thời điểm 'vàng' này cực tốt cho sức khỏe không phải ai cũng biết
Ăn chuối vào thời điểm 'vàng' này cực tốt cho sức khỏe không phải ai cũng biết 5 cách đi bộ tốt cho tim mạch và vóc dáng
5 cách đi bộ tốt cho tim mạch và vóc dáng Nguy cơ liệt mặt, mù lòa từ u tuyến nước bọt ác tính
Nguy cơ liệt mặt, mù lòa từ u tuyến nước bọt ác tính Bệnh do phế cầu khuẩn và cách phòng ngừa
Bệnh do phế cầu khuẩn và cách phòng ngừa Bà chủ Mái ấm Hoa Hồng khiến HĐXX "phát bực" khi xin lỗi cộng đồng mạng
Bà chủ Mái ấm Hoa Hồng khiến HĐXX "phát bực" khi xin lỗi cộng đồng mạng Bi kịch gây sốc: Vợ hot girl của "sao nam hàng tuyển" bị thủ lĩnh dị giáo tẩy não, xâm hại
Bi kịch gây sốc: Vợ hot girl của "sao nam hàng tuyển" bị thủ lĩnh dị giáo tẩy não, xâm hại "Hoạ mi tóc nâu" Mỹ Tâm: Nữ doanh nhân kín tiếng, sở hữu khối tài sản khủng
"Hoạ mi tóc nâu" Mỹ Tâm: Nữ doanh nhân kín tiếng, sở hữu khối tài sản khủng Phơi bày bí mật ở Mái ấm Hoa Hồng
Phơi bày bí mật ở Mái ấm Hoa Hồng Nghẹn lòng trước khung hình của nghệ sĩ Ngọc Trinh và Quý Bình: Nụ cười rạng rỡ giờ chỉ là ký ức
Nghẹn lòng trước khung hình của nghệ sĩ Ngọc Trinh và Quý Bình: Nụ cười rạng rỡ giờ chỉ là ký ức VKSND TP HCM kết luận sai phạm của ông chủ Công ty Asanzo
VKSND TP HCM kết luận sai phạm của ông chủ Công ty Asanzo
 Vân Dung khoe bố có nhiều huân huy chương, vợ chồng ca sĩ Trọng Tấn hạnh phúc
Vân Dung khoe bố có nhiều huân huy chương, vợ chồng ca sĩ Trọng Tấn hạnh phúc Người đàn ông đặc biệt nhất cuộc đời Ngọc Trinh: Nâng đỡ từ khi mới 20 tuổi, 10 năm mặn nồng tới giờ vẫn còn tiếc nuối
Người đàn ông đặc biệt nhất cuộc đời Ngọc Trinh: Nâng đỡ từ khi mới 20 tuổi, 10 năm mặn nồng tới giờ vẫn còn tiếc nuối Hồ Ngọc Hà xóa bài đăng gây tranh cãi về việc vắng bóng tại Đại lễ 2/9
Hồ Ngọc Hà xóa bài đăng gây tranh cãi về việc vắng bóng tại Đại lễ 2/9 Nữ Tiktoker nhảy lầu tự tử, hành động gây bàng hoàng ở TPHCM
Nữ Tiktoker nhảy lầu tự tử, hành động gây bàng hoàng ở TPHCM

 Sức khoẻ của nghệ sĩ Ngọc Trinh trước khi qua đời: Nhập viện cấp cứu và thở máy, hôn mê sâu suốt 10 ngày
Sức khoẻ của nghệ sĩ Ngọc Trinh trước khi qua đời: Nhập viện cấp cứu và thở máy, hôn mê sâu suốt 10 ngày
 Buổi cà phê và cuộc gọi cuối cùng của diễn viên Ngọc Trinh
Buổi cà phê và cuộc gọi cuối cùng của diễn viên Ngọc Trinh NSƯT Công Ninh nghẹn ngào đến tiễn biệt diễn viên Ngọc Trinh
NSƯT Công Ninh nghẹn ngào đến tiễn biệt diễn viên Ngọc Trinh