Bệnh nhẹ thành nặng vì nhiệt kế điện tử sai
Nhiều trẻ bệnh nhẹ thành nặng vì cha mẹ tin dùng nhiệt kế điện tử để cặp sốt.
Theo báo Khoa học Đời sống cho biết: Bé Nguyễn Văn K. (3 tuổi, Hà Nội) được đưa vào viện cấp cứu trong tình trạng co giật, chân tay run rẩy, mặt đỏ, môi tím tái. Bố mẹ bé cho biết, đo nhiệt kế điện tử cho con nhiều lần ở nhà chỉ có 37,5 độ C, sốt không cao nên gia đình chưa cho bé uống thuốc. Nhưng khi bác sĩ đo thân nhiệt cho bé bằng nhiệt kế thủy ngân thì nhiệt độ đạt 39,9 độ C. Mẹ bé đo lại bằng nhiệt kế mang theo thì mới ngã ngửa vì nhiệt kế báo sai.
BS Cao Hồng Phúc, Bệnh viện Quân y 103 cho biết, nhiều trẻ bệnh nhẹ thành nặng vì cha mẹ tin dùng nhiệt kế điện tử để cặp sốt.
Nhiệt kế điện tử có những ưu điểm vượt trội như thao tác đo nhanh, thời gian cho kết quả nhanh, chỉ mất vài giây. Nhưng nó lại kém chính xác bởi nguyên lý đo nhiệt kế điện tử không dựa vào mức thân nhiệt cao hay thấp, mà dựa vào sự thay đổi điện trở của bộ cảm biến hoặc dựa vào sóng hồng ngoại thu được.
Thân nhiệt của cơ thể cao hay thấp sẽ làm thay đổi điện trở của bộ cảm biến nằm trong nhiệt kế điện tử hoặc thay đổi cường độ phát tia hồng ngoại từ thân nhiệt phát ra. Nhiệt kế điện tử sẽ thu nhận sự thay đổi này và biến nó thành dạng ký hiệu số trên màn hình LCD. Tuy nhiên, do đáp ứng quá nhanh với nhiệt độ nên nhiều khi nhiệt kế điện tử báo về nhiệt độ giả.
Vì vậy, khi thấy con sốt cao thì nên đo bằng nhiệt kế thủy ngân cho chính xác, tránh tình trạng tưởng con sốt nhẹ hóa nặng.
Sốt là khi nhiệt độ cơ thể trên 37,5 độ C. Nhiệt độ đo ở nách và đo bằng nhiệt kế.
Chăm sóc trẻ bị sốt như thế nào?
Theo các bác sĩ Viện Dinh dưỡng Quốc gia, sốt là một triệu chứng thường gặp ở trẻ em đặc biệt là trẻ nhỏ, bình thường nhiệt độ của cơ thể từ 36,5 – 37,5 độ C. Ở trẻ em cũng có nhiệt độ như người lớn nhưng ở trẻ do trung tâm điều hòa chưa hoàn chỉnh nên dễ bị sốt và sốt cao.
Cách phát hiện và đánh giá mức độ khi trẻ bị sốt
Cách phát hiện: Khi thấy trẻ mặt má đỏ bừng hoặc hơi tái, mắt mất vẻ tinh nhanh, trẻ hay quấy khóc hay mệt mỏi, ngủ nhiều. Sờ trán, lòng bàn tay hoặc chân tay thấy trẻ nóng; hay lấy má người mẹ áp lên trán của trẻ thấy nóng hơn là trẻ bị sốt. Cách phát hiện chính xác nhất là dùng nhiệt kế thủy ngân để đo nhiệt độ, nếu nhiệt độ ở trên 37,5 độ C là trẻ bị sốt.
Đánh giá mức độ sốt: Khi nhiệt độ từ 37,5 – 38,5 độ C là sốt nhẹ; Khi nhiệt độ từ 38,5 – 39 độ C là sốt vừa; Khi nhiệt độ từ 39 – 40 độ C là sốt cao; Khi nhiệt độ>40 độ C là sốt rất cao.
Nguyên nhân của sốt
Sốt không phải là một bệnh mà là triệu chứng của nhiều bệnh, do phản ứng của cơ thể đối với các bệnh nhiễm khuẩn, hoặc do bị nóng lạnh đột ngột hoặc do cơ thể có những biến đổi về chuyển hóa… Nếu sốt nhẹ nhiệt độ không quá 38,5 độ C, chưa gây tác hại cho trẻ mà còn tạo điều kiện tốt cho trẻ chống lại các bệnh nhiễm khuẩn. Nhưng nếu sốt cao hoặc sốt quá cao sẽ làm cho trẻ mệt mỏi do mất nước, rối loạn điện giải và có thể gây co giật.
Video đang HOT
Vì vậy khi trẻ bị sốt cần phải tìm nguyên nhân, thường có hai nhóm nguyên nhân chính gây ra sốt.
Sốt do những nguyên nhân thông thường: viêm mũi họng, viêm amydal, sốt do cảm cúm, do virus…, thường sốt chỉ kéo dài 3-4 ngày, trẻ tuy sốt nhưng vẫn tỉnh táo, vẫn ăn uống được và thường kèm theo các dấu hiệu như sổ mũi, hắt hơi, ho hoặc phát ban… thường là lành tính.
Sốt còn là một trong những dấu hiệu của các bệnh nguy hiểm như: viêm phổi, sốt rét, sốt xuất huyết, viêm màng não, viêm não nhiễm khuẩn huyết… Trẻ thường sốt cao và rất mệt mỏi kèm theo các triệu chứng khác như rét run, xuất huyết, co giật, nôn, khó thở, tím tái, li bì, vật vã hay hôn mê gọi hỏi không biết… Những trường hợp sốt kèm theo các triệu chứng trên rất nguy hiểm, có nguy cơ đe dọa đến tính mạng của trẻ nếu không được phát hiện và xử trí kịp thời.
Cách xử trí khi trẻ em bị sốt
Khi trẻ sốt nhẹ nhiệt độ từ 37,5 – 38,5 độ C chưa cần dùng thuốc hạ nhiệt mà chỉ cần cởi bớt quần áo, cho trẻ uống nhiều nước, nếu trẻ đang bú mẹ cho bú nhiều hơn. Tránh để trẻ ở nơi có gió lùa, tiếp tục theo dõi, 3-4 giờ đo nhiệt độ lại.
Khi trẻ sốt trên 38,5 độ C cần cởi bớt quần áo, cho mặc quần áo lót mỏng, mềm, thoáng, rộng, giảm nhiệt độ trong phòng, mở cửa, bật quạt (tránh gió lùa), cho uống thuốc hạ nhiệt hoặc đặt thuốc ở hậu môn.
Song song với thuốc, dùng thêm khăn bông mềm thấm nước bình thường vắt khô đặt lên trán của trẻ rồi dùng khăn lau 2 hõm nách, 2 bẹn của trẻ hoặc lau người cũng góp phần làm hạ nhiệt độ của trẻ, chú ý không nên dùng nước đá hoặc đá chườm cho trẻ sẽ gây cho trẻ phản ứng không tốt. Cho trẻ uống nhiều nước đặc biệt là nước hoa quả tươi. Tránh tình trạng khi trẻ bị sốt cao lại kiêng gió, nhiều khi càng làm cho trẻ sốt cao hơn, có khi nguy hại đến tính mạng trẻ.
Khi nào cần đưa trẻ đến cơ sở y tế?
Tất cả trẻ em dưới 5 tuổi bị sốt sau khi đã xử trí trên 1 ngày vẫn còn sốt cần đưa trẻ đến cơ sở y tế để tìm nguyên nhân. Những trường hợp sốt cao dùng thuốc hạ nhiệt và các biện pháp không giảm.
Trẻ sốt kèm theo các dấu hiệu như mệt mỏi, li bì, co giật, bỏ ăn không uống hoặc nôn, đau bụng, xuất huyết, rét run, khó thở…
Khi trẻ sốt cần bình tĩnh theo dõi và xử trí. Cho uống thuốc hạ sốt, sau đó cần đưa trẻ đến cơ sở y tế để tìm nguyên nhân. Những trường hợp sốt kèm theo các dấu hiệu nguy hiểm như co giật, không ăn uống… cần đưa trẻ đến ngay cơ sở y tế.
Những kỷ lục mới trong lĩnh vực ghép tay và ghép tạng của Việt Nam
Năm 2020, Việt Nam vừa ghi dấu ấn mới trên bản đồ y khoa thế giới khi thực hiện thành công ca ghép tay từ người cho sống đầu tiên và hàng loạt ca ghép tạng đặc biệt khác do bác sỹ Việt Nam thực hiện.
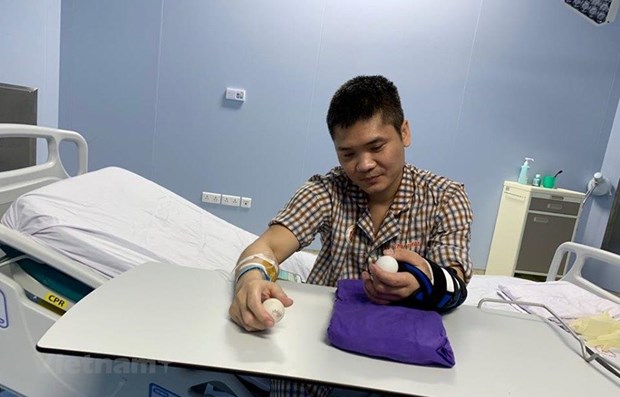
Bệnh nhân may mắn được ghép chi thể là anh Phạm Văn Vương ở Hà Nội. (Ảnh: T.G/Vietnamplus)
Năm 2020, Việt Nam vừa ghi dấu ấn mới trên bản đồ y khoa thế giới khi thực hiện thành công ca ghép tay từ người cho sống đầu tiên trên thế giới.
Ca ghép tay do các bác sỹ Bệnh viện Trung ương Quân đội 108 thực hiện.
Cũng trong năm 2020, hàng loạt ca ghép tạng đặc biệt khác đã được các bác sỹ Việt Nam thực hiện. Đó là ca ghép ruột trên người từ người cho sống đầu tiên ở Việt Nam - một trong những tạng ghép được cho là khó nhất trong lĩnh vực ghép tạng.
Đó còn là những kỷ lục ghép thành công 23 tạng gồm: 3 tim, 4 gan, 16 thận trong 13 ngày của Bệnh viện Hữu nghị Việt Đức; ghép thành công 5 gan trong một tuần của các bác sỹ Bệnh viện Trung ương Quân đội 108...
Cơ hội cho những bệnh nhân không may mất tay, chân
Ngày 21/1, bệnh nhân Phạm Văn Vương đã được phẫu thuật ghép 1/3 dưới cẳng tay và bàn tay lấy từ người cho sống. Ca phẫu thuật do trực tiếp Giáo sư-Tiến sỹ Nguyễn Thế Hoàng, Phó Giám đốc bệnh viện, cùng các bác sỹ Khoa Chi trên và Vi phẫu thuật thuộc viện Viện Chấn thương chỉnh hình của Bệnh viện Trung ương Quân đội 108, thực hiện.
Giáo sư-Tiến sỹ Nguyễn Thế Hoàng từng là người Việt Nam đầu tiên và là người châu Á thứ tư được nhận giải thưởng khoa học danh giá của Cộng hòa Liên bang Đức.
Giáo sư Nguyễn Thế Hoàng đã từ chối nhiều lời mời hấp dẫn ở lại Đức để trở về Việt Nam cống hiến. Với những gì học hỏi được từ nền y tế phát triển, sau khi về nước, bác sỹ Hoàng luôn nỗ lực, sáng tạo trong công việc chuyên môn để đem đến những điều tốt nhất cho sức khỏe bệnh nhân; đồng thời làm nên những điều kỳ diệu cho y học nước nhà.
Sau 8 giờ, ca ghép cẳng tay và bàn tay mới từ người hiến sống cho một nam bệnh nhân đã thành công. Tất cả các cấu trúc giải phẫu đã phục hồi và bàn tay ghép đồng loại được tưới máu đầy đủ giống như tay bên lành và dần dần hồi phục, thích ứng với cơ thể mới, cử động và cầm nắm đồ vật chỉ sau một tháng ghép.
Giáo sư Nguyễn Thế Hoàng cho biết để có thể thực hiện ca phẫu thuật này bệnh viện đã có 3 năm chuẩn bị các cơ sở pháp lý, khoa học và những thủ tục cần thiết liên quan đến vấn đề y đức, điều trị sau ghép...
Đánh giá về ca ghép, Giáo sư-Tiến sỹ Phạm Gia Khánh, Chủ tịch Hội ghép tạng Việt Nam, cho biết: "Đây là một ca ghép tuyệt vời. Kỹ thuật ghép chân, tay đứt rời rất phức tạp, các nước tiên tiến đi trước chúng ta hàng chục năm nhưng cũng chưa bao giờ thực hiện được ca ghép chi thể từ người cho sống vì hiếm có cơ hội chấn thương đứt rời chân, tay mà vẫn đủ điều kiện để ghép lại. Muốn ghép cũng không ghép được vì nếu như không chuẩn bị đầy đủ về kỹ thuật, không quyết tâm thì không thể chớp được cơ hội ghép chân, tay cho người bệnh từ chân, tay đã buộc phải bỏ đi của người khác."
Theo Giáo sư-Tiến sỹ Mai Hồng Bàng, Giám đốc Bệnh viện Trung ương Quân đội 108, trên thế giới từ năm 1998 đến nay chỉ có khoảng 89 ca ghép chân, tay trên thế giới được thông báo trong y văn quốc tế. Các trường hợp được ghép đều lấy nguồn từ người cho chết não.
Tại các nước Đông Nam Á, đến nay chưa có một ca ghép chân, tay đồng loại nào được thông báo trong y văn thế giới. Đây là ca đầu tiên trên thế giới được tiến hành ngay tại Bệnh viện Trung ương Quân đội 108.
Tiếp nối thành công của ca ghép tay người cho sống đầu tiên trên thế giới, ngày 16/9 vừa qua, các bác sỹ của Bệnh viện Trung ương Quân đội 108 tiếp tục ghi dấu ấn là cơ sở y tế đầu tiên tại Việt Nam và khu vực Đông Nam Á ghép thành công đồng thời hai cẳng tay cho một bệnh nhân nam 18 tuổi. Hiện tất cả các vết thương của người thanh niên này đều đã liền sẹo, chi ghép sống tốt.
Những "trận đánh" lớn
Lịch sử ngành ghép tạng Việt Nam được đánh dấu bằng sự kiện ca ghép thận cho bệnh nhân Vũ Mạnh Đoan (40 tuổi) bị suy thận giai đoạn cuối vào ngày 4/6/1992 ở Bệnh viện Quân y 103 từ người hiến là em trai ruột, 28 tuổi.
Đến nay, sau hơn 28 năm, kỹ thuật ghép tạng của Việt Nam đã tiệm cận với thế giới. Mỗi năm, ngành ghép tạng Việt Nam lại xác lập thêm được nhiều thành tựu mới, khẳng định bước tiến vượt bậc trong kỹ thuật chuyên sâu.
Năm 2020 được đánh dấu bằng những kỷ lục đặc biệt của các trung tâm ghép tạng lớn tại Việt Nam như Bệnh viện Hữu nghị Việt Đức, Bệnh viện Trung ương Quân đội 108, Học viện Quân y, Bệnh viện Trung ương Huế...
Đó là kỷ lục ghép tạng của Bệnh viện Hữu nghị Việt Đức, trong 13 ngày (từ ngày 30/8 đến ngày 12/9 vừa qua), các bác sỹ đã thực hiện tới 23 ca ghép tạng, gồm 3 tim, 4 gan và 16 thận. Trong đó, 15 tạng từ người cho chết não.
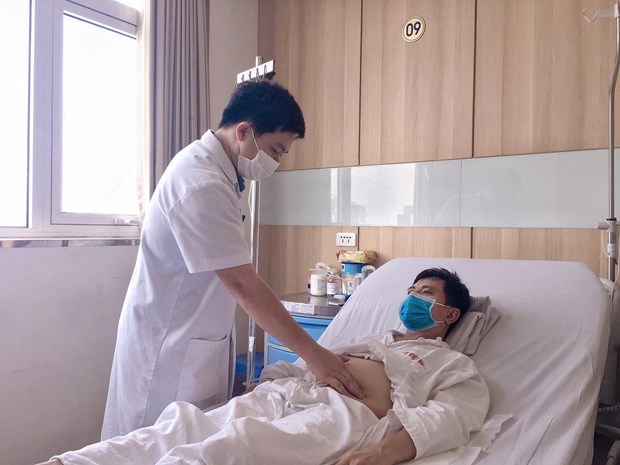
Các bác sỹ Bệnh viện Hữu nghị Việt Đức cũng đã cán mốc 1.000 ca ghép thận bằng ca thẫu thuật thay thận cho bệnh nhân Đ.X.T, 49 tuổi, ở Hà Nội vào ngày 28/9 vừa qua. Ca ghép thận cho bệnh nhân được tiến hành trong 3 giờ đồng hồ. Chỉ 10 ngày sau phẫu thuật, người bệnh hoàn toàn ổn định, tỉnh táo, ăn uống bình thường và có thể xuất viện, trở lại cuộc sống thường ngày.
Bệnh nhân hồi phục sức khỏe sau ghép thận. (Ảnh: PV/Vietnamplus)
Tại Bệnh viện Trung ương Quân đội 108, ngày 16/9 vừa qua các bác sỹ đã thực hiện thành công ca lấy, ghép đa mô tạng thứ tư. Các bác sỹ đã ghép hai phổi cho một bệnh nhân được chẩn đoán xơ phổi nguyên phát; ghép gan cho một bệnh nhân suy gan cấp trên nền xơ gan do nhiễm virus viêm gan B; ghép hai thận cho hai bệnh nhân bị suy thận mạn tính giai đoạn cuối. Đồng thời, bệnh viện cũng đã ghép hai cẳng bàn tay cho một bệnh nhân bị cụt cẳng tay cả hai bên do tai nạn chất nổ.
Ngoài ra, Bệnh viện còn phối hợp với Trung tâm Điều phối Quốc gia lấy và ghép tim cho một bệnh nhân bị viêm cơ tim thể dãn giai đoạn cuối tại Bệnh viện Hữu nghị Việt Đức.
Giáo sư-Tiến sỹ Mai Hồng Bàng cho biết đây thực sự là một "trận đánh" lớn. Sau 24 giờ chuẩn bị khẩn trương và trong suốt hơn 10 giờ tiến hành phẫu thuật, Ban Giám đốc Bệnh viện Trung ương Quân đội 108 đã chỉ đạo sâu sát quyết liệt, huy động hơn 150 bác sỹ, điều dưỡng, dược sỹ, kỹ thuật viên, nhân viên của bệnh viện cùng với sự tham gia với 12 bàn mổ được phối hợp hoạt động đồng thời.
Liên tiếp trong 2 ngày (ngày 27-28/10 vừa qua), Học viện Quân y đã thành công 2 ca ghép ruột, đánh dấu Việt Nam đã chinh phục thành công kỹ thuật ghép ruột - một trong những tạng ghép được cho là khó nhất trong lĩnh vực ghép tạng.
Cũng trong năm 2020, Bệnh viện Nhi Đồng Thành phố Hồ Chí Minh đã thực hiện thành công ca tách dính hai bé song sinh Trúc Nhi-Diệu Nhi, giúp hai bé có thể độc lập đi trên đôi chân của mình. Hai bé gái song sinh này chào đời tại Bệnh viện Hùng Vương, Thành phố Hồ Chí Minh vào ngày 7/6/2019, với tứ chi đầy đủ, 2 cơ quan sinh dục, nhưng chung một hậu môn.
Hai bé được theo dõi và điều trị tại Bệnh viện Nhi đồng thành phố đến ngày 15/7 vừa qua, được phẫu thuật tách rời. Tham gia ca phẫu thuật là 93 y, bác sỹ cùng chuyên gia từ các bệnh viện: Nhi đồng 1, Nhi đồng 2, Chợ Rẫy, Chấn thương chỉnh hình, Mắt thành phố Hồ Chí Minh; Xuyên Á, Trường Đại học Y dược Thành phố Hồ Chí Minh.
Các bác sỹ cho biết hai bé có thể phải trải qua 4 cuộc phẫu thuật trong thời gian tiếp theo và được Bệnh viện Nhi đồng thành phố tiếp tục theo dõi đến khi tròn 18 tuổi.
Đến nay, Việt Nam đã có 19 trung tâm ghép tạng và đạt được những tiến bộ vượt bậc cả về kỹ thuật lấy, ghép mô, tạng. Việt Nam đang dần làm chủ được kỹ thuật lấy, ghép mô, tạng trong đó nhiều tạng được coi là khó lĩnh vực ghép tạng.
Sự thành công của việc ghép tạng mở ra triển vọng điều trị cho những người bệnh có các tạng bị suy giai đoạn cuối; mang lại những hy vọng, cùng cơ hội lớn vượt qua các căn bệnh hiểm nghèo, nâng cao chất lượng cuộc sống cho các bệnh nhân./.
Phía sau bức ảnh chụp bệnh nhân đầu tiên được ghép gan ở Việt Nam  Đó là bức ảnh chụp cô bé 9 tuổi với dây truyền chằng chịt trên cơ thể, âu yếm vuốt má cha của mình - người vừa hiến một phần lá gan để giúp con kéo dài sự sống. Nguyễn Thị Diệp - bệnh nhân được ghép gan đầu tiên của Việt Nam đã ra đi ở tuổi 26. Cô bé 9 tuổi...
Đó là bức ảnh chụp cô bé 9 tuổi với dây truyền chằng chịt trên cơ thể, âu yếm vuốt má cha của mình - người vừa hiến một phần lá gan để giúp con kéo dài sự sống. Nguyễn Thị Diệp - bệnh nhân được ghép gan đầu tiên của Việt Nam đã ra đi ở tuổi 26. Cô bé 9 tuổi...
 Vụ dụ dỗ người dân tu tập mê tín: Một bị hại phải bán 3 căn nhà ở Hà Nội01:02
Vụ dụ dỗ người dân tu tập mê tín: Một bị hại phải bán 3 căn nhà ở Hà Nội01:02 Thực hư tin Campuchia điều binh sĩ tới biên giới với Thái Lan sau vụ đối đầu08:43
Thực hư tin Campuchia điều binh sĩ tới biên giới với Thái Lan sau vụ đối đầu08:43 Đòn giáng của ông Trump vào Ukraine trước ngưỡng cửa đàm phán với Nga09:07
Đòn giáng của ông Trump vào Ukraine trước ngưỡng cửa đàm phán với Nga09:07 Xung đột Nga - Ukraine trước bước ngoặt08:59
Xung đột Nga - Ukraine trước bước ngoặt08:59 Lãnh đạo Mỹ - Ukraine khẩu chiến kịch liệt08:41
Lãnh đạo Mỹ - Ukraine khẩu chiến kịch liệt08:41 'Ông Trump rất thất vọng về ông Zelensky, muốn Ukraine thỏa thuận khoáng sản 500 tỉ USD'09:08
'Ông Trump rất thất vọng về ông Zelensky, muốn Ukraine thỏa thuận khoáng sản 500 tỉ USD'09:08 Ông Trump sẽ đích thân kiểm kê kho vàng trị giá 425 tỉ USD của Mỹ09:43
Ông Trump sẽ đích thân kiểm kê kho vàng trị giá 425 tỉ USD của Mỹ09:43 Xác minh clip 2 tài xế ô tô cầm kiếm dọa chém nhau giữa đường ở TPHCM00:52
Xác minh clip 2 tài xế ô tô cầm kiếm dọa chém nhau giữa đường ở TPHCM00:52 Mỹ sẽ điều chỉnh lệnh cấm vận Nga tùy theo thỏa thuận Ukraine08:41
Mỹ sẽ điều chỉnh lệnh cấm vận Nga tùy theo thỏa thuận Ukraine08:41 Đặc phái viên Mỹ hé lộ điều Nga - Ukraine phải làm để đạt thỏa thuận hòa bình07:56
Đặc phái viên Mỹ hé lộ điều Nga - Ukraine phải làm để đạt thỏa thuận hòa bình07:56 Tiền tuyến Ukraine dưới áp lực từ hậu trường08:41
Tiền tuyến Ukraine dưới áp lực từ hậu trường08:41Tiêu điểm
Tin đang nóng
Tin mới nhất
4 lý do cản trở việc giảm cân ở tuổi trung niên

Cách thực hiện bữa ăn lành mạnh cho người đái tháo đường

Những người không nên ăn bưởi

5 bước giúp hạ mỡ máu hiệu quả không dùng thuốc

Cách lựa chọn thực phẩm theo chỉ số đường huyết

Uống cà phê có thể giúp 'tạm khóa' một bệnh nguy hiểm

Trà đóng chai từ phụ phẩm cà phê

Chuối có bộ phận cực tốt cho sức khỏe, nhiều người tiếc hùi hụi vì toàn đổ bỏ

Cứng khớp buổi sáng và cách phòng hiệu quả

Ăn ớt chuông hằng ngày có lợi ích gì cho sức khỏe?
'Vượt ngàn chông gai' đưa robot AI mổ não hiện đại nhất về Việt Nam

Thói quen buổi sáng khiến bạn khó giảm cân
Có thể bạn quan tâm

Lộ diện lãnh đạo DOGE, không phải tỉ phú Elon Musk
Thế giới
23:07:25 27/02/2025
Học được gì từ 'Na Tra 2'?
Hậu trường phim
22:58:50 27/02/2025
Nhóm nhạc 'đàn em' Blackpink bất ngờ mở concert tại Việt Nam
Nhạc quốc tế
22:56:09 27/02/2025
Anh Tú Atus xuất hiện bảnh bao, được fan vây quanh tại sự kiện
Sao việt
22:53:07 27/02/2025
Will Smith gây tranh cãi khi 'thân mật quá mức' với nữ ca sĩ trên sân khấu
Sao âu mỹ
22:51:03 27/02/2025
Bạch Lộc tái xuất với tạo hình 'gái quê'
Phim châu á
22:49:12 27/02/2025
Khởi tố 3 đối tượng cầm mã tấu đe dọa, bắt nạn nhân quỳ xin lỗi trên sân bóng
Pháp luật
22:48:43 27/02/2025
Địch Lệ Nhiệt Ba gây sốt khi 'biến hóa' trên show
Sao châu á
22:47:01 27/02/2025
Quyền Linh mừng cho ông bố hai con khi chinh phục được nữ phiên dịch viên xinh đẹp
Tv show
22:40:27 27/02/2025
Mỹ Linh cùng 47 ca sĩ tham gia concert "Chị đẹp", vé cao nhất 8 triệu đồng
Nhạc việt
21:56:34 27/02/2025
 Rối loạn điện giải vì sao?
Rối loạn điện giải vì sao? Quý ông đi tiểu nhiều coi chừng mắc căn bệnh siêu khó chịu này
Quý ông đi tiểu nhiều coi chừng mắc căn bệnh siêu khó chịu này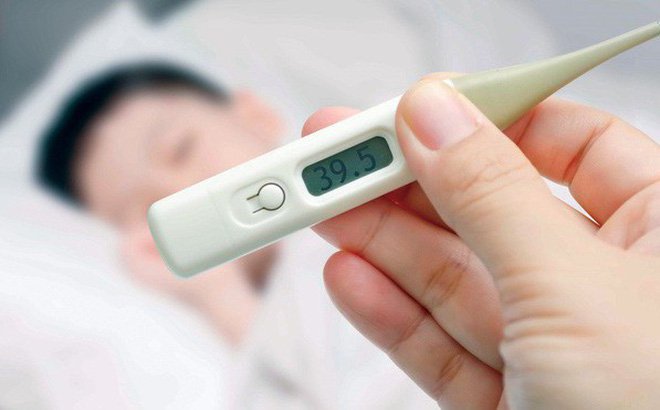
 Những ca ghép tạng đặc biệt trong lịch sử y học Việt Nam
Những ca ghép tạng đặc biệt trong lịch sử y học Việt Nam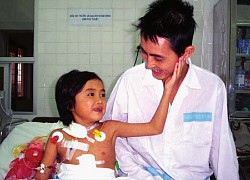 Bệnh nhân đầu tiên ghép gan ở Việt Nam qua đời
Bệnh nhân đầu tiên ghép gan ở Việt Nam qua đời Hành trình đi đến ca ghép ruột thành công
Hành trình đi đến ca ghép ruột thành công Quyền Bộ trưởng Bộ Y tế chúc mừng e kip ghép thành công ruột từ người cho sống
Quyền Bộ trưởng Bộ Y tế chúc mừng e kip ghép thành công ruột từ người cho sống Cuộc sống của người đầu tiên được ghép phổi ở Việt Nam
Cuộc sống của người đầu tiên được ghép phổi ở Việt Nam Người đàn ông 3 lần tự sát vì mắc bệnh trầm cảm
Người đàn ông 3 lần tự sát vì mắc bệnh trầm cảm 5 loại thuốc cần uống nhiều nước
5 loại thuốc cần uống nhiều nước Dậy sớm có đáng sợ hơn thức khuya?
Dậy sớm có đáng sợ hơn thức khuya? 10 loại thực phẩm cần tránh khi bị viêm xoang
10 loại thực phẩm cần tránh khi bị viêm xoang Dùng colchicin trị gout cấp tính, cẩn thận với ngộ độc thuốc
Dùng colchicin trị gout cấp tính, cẩn thận với ngộ độc thuốc 3 nhóm người nên tránh ăn hạt
3 nhóm người nên tránh ăn hạt Bác sĩ chỉ ra khung giờ tốt nhất để đi bộ cho người già
Bác sĩ chỉ ra khung giờ tốt nhất để đi bộ cho người già Những điều bạn ít biết về tác dụng tuyệt vời của vỏ chanh
Những điều bạn ít biết về tác dụng tuyệt vời của vỏ chanh Uống trà có thể giúp người sử dụng giảm hấp thụ các kim loại nặng
Uống trà có thể giúp người sử dụng giảm hấp thụ các kim loại nặng Nữ nghệ sĩ đình đám đã bán nốt biệt thự 70 tỷ ở Việt Nam
Nữ nghệ sĩ đình đám đã bán nốt biệt thự 70 tỷ ở Việt Nam Mẹ bé Bắp: 'Ba mẹ ở quê đi chợ mua đồ nhưng không ai bán, nhà có gì ăn nấy'
Mẹ bé Bắp: 'Ba mẹ ở quê đi chợ mua đồ nhưng không ai bán, nhà có gì ăn nấy' Nhiều người "xin lại tiền" đã gửi cho TikToker Phạm Thoại, chuyên gia pháp lý nói gì?
Nhiều người "xin lại tiền" đã gửi cho TikToker Phạm Thoại, chuyên gia pháp lý nói gì? Vẻ ngoài điển trai của 2 nam chính phim "Cha tôi, người ở lại"
Vẻ ngoài điển trai của 2 nam chính phim "Cha tôi, người ở lại" Vợ Yoo Jae Suk phát hiện chồng biểu hiện bất thường, vội phóng về nhà lao thẳng vào phòng ngủ thấy cảnh tượng khó tin
Vợ Yoo Jae Suk phát hiện chồng biểu hiện bất thường, vội phóng về nhà lao thẳng vào phòng ngủ thấy cảnh tượng khó tin Cặp đôi nhà sát vách lấy nhau, đám cưới khách ngồi nhầm tiệc, bỏ nhầm phong bì
Cặp đôi nhà sát vách lấy nhau, đám cưới khách ngồi nhầm tiệc, bỏ nhầm phong bì Nam nghệ sĩ hài nổi danh cả nước: Tuổi ngoài 60 siêu giàu, gọi vợ là "nữ hoàng cai tù ngọt ngào"
Nam nghệ sĩ hài nổi danh cả nước: Tuổi ngoài 60 siêu giàu, gọi vợ là "nữ hoàng cai tù ngọt ngào" Nóng: Báo Hàn "bắt gọn" Lee Jong Suk hẹn hò Moon Ga Young, chuyện tình với IU đã toang?
Nóng: Báo Hàn "bắt gọn" Lee Jong Suk hẹn hò Moon Ga Young, chuyện tình với IU đã toang? So sánh nhan sắc Lâm Tâm Như ở tuổi 49 mới hiểu thế nào là sự khác biệt của lão hoá nhân tạo và tự nhiên
So sánh nhan sắc Lâm Tâm Như ở tuổi 49 mới hiểu thế nào là sự khác biệt của lão hoá nhân tạo và tự nhiên Doanh nhân Mailisa lên tiếng vụ sao kê của mẹ bé Bắp: Đó là để nói với con nít!
Doanh nhân Mailisa lên tiếng vụ sao kê của mẹ bé Bắp: Đó là để nói với con nít! Thu Hoà - mẹ Bắp xuất hiện trên livestream, oà khóc khi quay con đang nằm trên giường bệnh
Thu Hoà - mẹ Bắp xuất hiện trên livestream, oà khóc khi quay con đang nằm trên giường bệnh Mẹ bé Bắp hé lộ những tin nhắn chưa từng công bố về chuyến bay thương gia giữa lùm xùm từ thiện!
Mẹ bé Bắp hé lộ những tin nhắn chưa từng công bố về chuyến bay thương gia giữa lùm xùm từ thiện! Hot nhất hôm nay: Bạn gái Huỳnh Hiểu Minh sinh con gái, Angelababy lo sốt vó vì quyền thừa kế của quý tử thay đổi?
Hot nhất hôm nay: Bạn gái Huỳnh Hiểu Minh sinh con gái, Angelababy lo sốt vó vì quyền thừa kế của quý tử thay đổi? Phẫu thuật không gây mê, bác sĩ khiến người phụ nữ tử vong
Phẫu thuật không gây mê, bác sĩ khiến người phụ nữ tử vong Sao nam "mất tích" khỏi Vbiz: Nghi chia tay đàn chị hơn 14 tuổi và gây xôn xao vì 1 tờ giấy nợ
Sao nam "mất tích" khỏi Vbiz: Nghi chia tay đàn chị hơn 14 tuổi và gây xôn xao vì 1 tờ giấy nợ Mẹ Bắp nói gì về thông tin "chuyển 2 tỷ đồng về quê cho ông bà ngoại trả nợ"?
Mẹ Bắp nói gì về thông tin "chuyển 2 tỷ đồng về quê cho ông bà ngoại trả nợ"? Vụ thi thể người phụ nữ cháy đen trong lô cao su ở Đồng Nai: Nghi do tự tử
Vụ thi thể người phụ nữ cháy đen trong lô cao su ở Đồng Nai: Nghi do tự tử Phạm Thoại chính thức tung ra 28 trang sao kê cho dân mạng check VAR
Phạm Thoại chính thức tung ra 28 trang sao kê cho dân mạng check VAR