Giải pháp giúp xóa “vùng tối” của bệnh lặn đơn gen
“Vùng tối” của bệnh lặn đơn gen tại Việt Nam chính là mức độ hiểu biết về căn bệnh này còn nhiều hạn chế.
Vậy đâu là giải pháp để xóa “vùng tối” nói trên, nhằm góp phần cải thiện chất lượng dân số?
Cần nhanh chóng cải thiện nhận thức của người Việt về bệnh lặn đơn gen.
“Ba đời nhà tôi khỏe mạnh sẽ sinh con khỏe mạnh?”
Là người nhiều năm trực tiếp thăm khám và tư vấn cho các trường hợp sản bệnh lý nói chung và thai phụ có con mắc bệnh lặn đơn gen nói riêng ThS.BSBS CKII Trương Minh Phương – Phó Trưởng khoa Sản bệnh lý – Bệnh viện Phụ sản Hà Nội cho rằng “vùng tối” của bệnh lặn đơn gen nằm ở nhận thức và mức độ hiểu biết của cộng đồng về các bệnh này.
Theo bác sĩ Phương, rất nhiều cặp vợ chồng luôn tự tin rằng “ba đời nhà tôi đều khỏe mạnh, không ai mắc bệnh lặn đơn gen nào cả, thì con cái đương nhiên sinh ra khỏe mạnh”, nhưng sau đó phát hoảng và vô cùng bất ngờ khi nhận kết quả cả hai đều là người lành mang cùng gen bệnh, và con sinh ra có nguy cơ cao mắc bệnh lặn đơn gen.
“Điều hạn chế nhất chính là sự hiểu biết của cộng đồng, của các cặp vợ chồng và cả bác sĩ về những bệnh này. Họ không biết là gen bệnh lặn cứ âm thầm đi theo gia phả cả một dòng họ, và chẳng may gặp phải chồng hoặc vợ cũng mang cùng gen lặn đó thì con cái sinh ra có 25% nguy cơ mắc bệnh, tức là bệnh sẽ không còn lặn như thế hệ bố mẹ mà sẽ biểu hiện ra ngoài và gây ảnh hưởng trực tiếp cho cuộc sống của trẻ, thậm chí có nhiều bệnh gây tử vong, rất đau lòng”, bác sĩ Minh Phương phân tích.
ThS.BSBS CKII Trương Minh Phương đang khám cho thai phụ.
Bác sĩ Phương dẫn công bố quốc tế cho biết, 80% trẻ mắc bệnh lặn đơn gen được sinh ra bởi cha mẹ khỏe mạnh. ” Điều đáng sợ là nguy cơ này có khả năng sẽ lặp lại ở mỗi lần mang thai. Có trường hợp thai phụ cứ sinh con xong là con qua đời chỉ sau vài ngày. Đến nỗi thai phụ này sau đó đã không còn dám sinh con vì ám ảnh quá lớn từ những lần mất con trước đó”, bác sĩ Phương kể.
Xét nghiệm sớm là giải pháp căn cơ
Tính đến nay, rất nhiều bệnh lặn đơn gen đã được phát hiện nhưng có 9 bệnh phổ biến ở Việt Nam gồm tan máu bẩm sinh Thalassemia thể alpha và beta; rối loạn chuyển hóa galactose; Phenylketonon niệu; thiếu hụt men G6PD; rối loạn chuyển hóa đồng Wilson; vàng da ứ mật do thiếu hụt men citrin; rối loạn phát triển giới tính ở nam do thiếu men alpha-reductasese và bệnh Pompe.
Video đang HOT
Theo dữ liệu của Viện Di truyền Y học – Gene Solutions, cộng gộp cả 9 bệnh lặn đơn gen phổ biến nhất ở người Việt Nam, tỷ lệ người lành mang gen bệnh là 1/5, nghĩa là cứ 5 người, sẽ có một người mang gen bệnh.
Đa phần bệnh lặn đơn gen khó chữa trị dứt điểm nhưng hoàn toàn có thể phòng ngừa ngay từ rất sớm bằng cách chủ động thực hiện xét nghiệm gen để giảm thiểu các hệ quả và gánh nặng do căn bệnh gây ra.
“Nếu chúng ta không biết gì cả thì đứa trẻ mắc bệnh sẽ bị ảnh hưởng nặng nề, thậm chí tử vong. Còn khi chúng ta phát hiện sớm thì sẽ có chiến lược điều trị và chăm sóc phù hợp để trẻ có thể sống chung với căn bệnh với mức ảnh hưởng thấp nhất, thậm chí có được cuộc sống sinh hoạt và phát triển bình thường”, TS Giang Hoa – Phó viện trưởng Viện Di truyền Y học – Gene Solutions cho biết.
TS Giang Hoa nhấn mạnh vai trò của việc phát hiện sớm bệnh lặn đơn gen.
Hơn 5 năm về trước, tầm soát bệnh lặn đơn gen vẫn còn là một điều xa lạ với nhiều người Việt. Nhưng vài năm trở lại đây, có rất nhiều hoạt động nâng cao nhận thức tầm soát bệnh lý di truyền do các bệnh viện và nhiều cơ sở di truyền y học nỗ lực thực hiện, trong đó tiêu biểu có Viện Di truyền Y học – Gene Solutions, đã góp phần giảm bớt những “bệnh nhân từ trong bụng mẹ” do vô tình thừa hưởng gen bệnh từ 2 đấng sinh thành.
Đặc biệt, các chuyên gia của Viện Di truyền Y học – Gene Solutions đã nghiên cứu phát triển bộ đôi công nghệ xét nghiệm gen hiện đại, chỉ cần một lần lấy 5-10ml máu của người mẹ khi thai tròn 9 tuần là có thể sàng lọc các dị tật di truyền nguy hiểm, phổ biến nhất của thai nhi bằng triSurere NIPT và cả 9 bệnh lặn đơn gen bằng triSure Carrier. Với nhiều ưu điểm vượt trội, 2 xét nghiệm gen này của Viện đã có mặt tại hơn 2.000 bệnh viện/phòng khám khắp 63 tỉnh thành của Việt Nam và được 2.500 bác sĩ sản khoa tin tưởng chỉ định cho thai phụ.
TS Giang Hoa khuyến cáo, tất cả phụ nữ mang thai hoặc các cặp vợ chồng đang có ý định sinh con đều nên thực hiện xét nghiệm triSure Carrier để sớm có biện pháp sinh con khỏe mạnh.
Được biết, chi phí xét nghiệm bệnh lặn đơn gen hiện chỉ từ 800.000 – 1.900.000 đồng, phù hợp với khả năng tài chính của phần lớn gia đình Việt hiện nay.
“So với thế giới thì chi phí thực hiện các xét nghiệm di truyền này ở Việt Nam là quá hợp lý, nhưng nếu các xét nghiệm này được bảo hiểm y tế chi trả thì quy trình xét nghiệm sàng lọc bệnh lặn đơn gen và bệnh lý di truyền nói chung sẽ trở nên phổ biến hơn, và nhờ đó sẽ góp phần cải thiện chất lượng dân số đáng kể”, bác sĩ Minh Phương chia sẻ.
Để phổ biến xét nghiệm gen tầm soát hiệu quả bệnh lặn đơn gen, Viện Di truyền Y học – Gene Solutions hiện đang áp dụng mô hình xét nghiệm “tất cả trong một”. Đó là khi thực hiện xét nghiệm triSurere NIPT sàng lọc các dị tật di truyền phổ biến và nguy hiểm như Down, Edwards, Patau, Turner…, các thai phụ sẽ được xét nghiệm triSure Carrier miễn phí để tầm soát 9 bệnh lặn đơn gen nguy hiểm, chỉ với 1 lần lấy máu ở người mẹ.
Riêng với những trường hợp vợ hoặc chồng chủ động làm xét nghiệm có kết quả “dương tính”, Viện Di truyền Y học – Gene Solutions sẽ hỗ trợ xét nghiệm miễn phí cho chồng/vợ của người xét nghiệm để xem cả hai có cùng mang một loại gen bệnh hay không, nhằm tư vấn kịp thời, giảm tối đa nguy cơ sinh con mắc bệnh.
Bệnh lặn đơn gen - nỗi ám ảnh với người trong cuộc
Bệnh lặn đơn gen vô hình vẫn đang gieo rắc nỗi lo sợ và cả nỗi đau cho rất nhiều gia đình Việt Nam.
Dù vậy, thông tin về bệnh hầu như vẫn là con số không tròn trĩnh.
Các bác sĩ đang điều trị cho một bệnh nhi mắc Thalassemia - Ảnh: L.ANH
Các bệnh lặn đơn gen phổ biến và nguy hiểm
Theo thống kê và công bố quốc tế của Viện Di truyền Y học TP.HCM trên tạp chí di truyền quốc tế Human Mutation (IF 4.8), một số bệnh lặn đơn gen phổ biến nhất ở người Việt Nam gồm: tan máu bẩm sinh thể Alpha và Beta, thiếu men G6PD, không dung nạp đạm (Phenylketon niệu); vàng da ứ mật do thiếu hụt men citrin; rối loạn phát triển giới tính ở nam do thiếu men 5 alpha-reductase và bệnh Pompe. Các bệnh này có tỉ lệ người lành mang gen bệnh khá cao:> 1/100 người bình thường.
Đa phần các bệnh lặn đơn gen ảnh hưởng nghiêm trọng đến chất lượng cuộc sống của trẻ nếu không can thiệp kịp thời. Nhưng thực tế đáng buồn là rất ít bố mẹ quan tâm và có đủ thông tin về các bệnh này.
TS. Giang Hoa - phó viện trưởng Viện Di truyền Y học - Gene Solutions - cho biết: "Các bệnh lặn này nguy hiểm vì những người mang gen bệnh thường không có biểu hiện gì bất thường về sức khỏe nên dễ bỏ qua, đến khi kết hôn với người cũng mang chung gen bệnh thì có 25% nguy cơ sinh con có biểu hiện bệnh. Hậu quả của việc phát hiện bệnh muộn thường rất nặng nề, có thể gây tổn thương não, tử vong cho trẻ".
Chị L. - một người mẹ trẻ ở TP.HCM - như còn nguyên nỗi ám ảnh khi kể lại câu chuyện gia đình chị đối mặt với bệnh lặn đơn gen lúc chị làm các xét nghiệm di truyền trong thai kỳ. Kết quả xét nghiệm gen sàng lọc người lành mang gen bệnh triSure Carrier do Viện Di truyền Y học - Gene Solutions phát triển cho thấy chị L. có mang gen bệnh rối loạn chuyển hóa đường galactose, sau đó chồng chị được tư vấn làm xét nghiệm tương tự thì cũng phát hiện mang cùng gen bệnh với chị L.
Kết quả này cho thấy em bé sắp chào đời có 25% nguy cơ mắc bệnh rối loạn chuyển hóa đường galactose hay còn gọi là dị ứng sữa, chị L. rất lo lắng khi biết rằng trẻ sơ sinh dị ứng sữa có thể ảnh hưởng nghiêm trọng đến hệ tiêu hóa và sức khỏe nếu không phát hiện sớm và can thiệp kịp thời.
Nhờ xét nghiệm triSure Carrier, chị L. đã có cách dự phòng tốt nhất cho con sau sinh - Ảnh minh họa.
Rất may mắn, nhờ xét nghiệm sớm nên chị L. đã được các bác sĩ tư vấn cặn kẽ về những giải pháp tốt nhất cho bé sau sinh. Chỉ cần điều chỉnh chế độ ăn uống của trẻ và tuân thủ nghiêm ngặt theo chỉ dẫn từ bác sĩ, con chị L. có thể có một cuộc sống hoàn toàn bình thường sau khi chào đời.
Dù vậy, không phải thai phụ nào cũng may mắn như chị L. Nhiều trường hợp đáng tiếc đã xảy ra chỉ vì cha mẹ không biết rõ được nguyên nhân căn bệnh của con. Nhiều bé bị dị ứng sữa nhưng gia đình tưởng con biếng ăn, lại cố tìm cách để con uống nhiều sữa hơn. Hậu quả là những ảnh hưởng đến hệ tiêu hóa và sức khỏe của trẻ càng nặng nề, đôi khi dẫn tới những hệ lụy đau lòng khác.
Không biết con tôi sống được bao lâu nữa
Chị L. tự nhận mình đã may mắn khi thực hiện xét nghiệm gen từ giai đoạn đầu của thai kỳ để biết cách ứng phó phù hợp. Nhưng trên thực tế, không phải thai phụ nào cũng có đủ thông tin về xét nghiệm bệnh lặn đơn gen, đặc biệt là với những bệnh nguy hiểm như Thalassemia (Tan máu bẩm sinh).
Chuyện của chị B. ở Con Cuông (Nghệ An) có hai con trai đều mắc bệnh Thalassemia là một trường hợp ám ảnh người nghe. Cả đời quanh quẩn bên ruộng đồng, nơi đi xa nhất chỉ là phố huyện, nên thời gian đầu, chị B. vẫn không hình dung nổi rốt cuộc hai con trai của chị mắc bệnh gì, thậm chí ngay cả tên gọi chị cũng không đọc được. Nhưng biểu hiện, triệu chứng bệnh ra sao thì chị nắm rất rõ.
"Thằng anh 2 tuổi phát bệnh, thằng em từ bé đã ốm đau liên miên. Đi khám thì bác sĩ nói bị suy dinh dưỡng độ 2 độ 3 gì đó, tôi cũng cố gắng bồi bổ cho con nhưng không được, sau đó lên tỉnh khám kỹ thì mới biết các con tôi bị bệnh tan máu bẩm sinh từ lúc mới sinh ra rồi!", chị B. tâm sự.
Mỗi tháng, hai con chị B. sẽ nhập viện tỉnh điều trị khoảng 10-12 ngày tùy theo điều kiện sức khỏe, khoảng 3-4 tháng chị lại dành dụm tiền đưa con lên Hà Nội chữa trị một lần. Nhiều năm trời như thế, nhà chị có thứ gì giá trị đều đã bán sạch, nhưng cũng chỉ đủ để duy trì sự sống cho các con mà thôi.
Chị nghẹn lời: "Thôi thì có bệnh tật cũng là con mình, khổ tôi cũng chịu được nhưng không biết con tôi sống được bao lâu". Câu hỏi xé lòng của chị B. cũng là nỗi niềm chung của rất nhiều cha mẹ các bé mắc tan máu bẩm sinh thể nặng, vốn gần như cả đời gắn liền với truyền máu và thải sắt trong bệnh viện.
Cần xét nghiệm di truyền sớm để sàng lọc bệnh lặn đơn gen
Các chuyên gia cho biết hiện tại xét nghiệm di truyền là phương pháp hữu hiệu và tiện lợi để phát hiện, sàng lọc sớm người mang bệnh lặn. Xét nghiệm ngay trước hoặc trong thai kỳ giúp cha mẹ được tư vấn can thiệp kịp thời hoặc chủ động lựa chọn giải pháp hỗ trợ sinh sản phù hợp để không tiếp tục truyền gen bệnh cho thế hệ sau, góp phần sinh con khỏe mạnh.
Riêng với các bệnh có tiên lượng tốt như rối loạn chuyển hóa galactose hay thiếu men G6PD, nếu phát hiện sớm, cha mẹ có thể can thiệp vào chế độ dinh dưỡng hợp lý nhất, nhằm hạn chế tối đa biểu hiện của bệnh, giúp trẻ sống bình thường như những trẻ khác.
Viện Di truyền Y học - Gene Solutions nghiên cứu phát triển nhiều xét nghiệm giúp ích cho thai phụ Việt như triSure Carrier, triSure NIPT...
TS. BS. Trần Nhật Thăng - trưởng khoa Phụ sản, Bệnh viện Đại học Y Dược TP.HCM - cho biết: "Với sự phát triển của y học hiện nay, nhiều bệnh lặn đơn gen đã có thể được điều trị, giúp các bé mắc bệnh có thể phát triển bình thường hoặc ít chịu ảnh hưởng nhất. Ví dụ như trường hợp dị ứng sữa, chỉ cần điều chỉnh chế độ ăn và tránh xa các thực phẩm gây dị ứng, bé sẽ hoàn toàn khỏe mạnh. Nhưng ngược lại, nếu không nắm được tình trạng của con và liên tục cho uống sữa thì hậu quả rất nghiêm trọng. Chính bởi vậy, chúng tôi luôn khuyên các cặp đôi nên xét nghiệm trước khi kết hôn; thai phụ thì xét nghiệm cẩn thận trước sinh, để góp phần giúp bé chào đời thật an toàn, mạnh khỏe".
Để giảm thiểu tỉ lệ mắc bệnh lặn đơn gen cho trẻ em Việt Nam, thời gian qua, Viện Di truyền Y học - Gene Solutions áp dụng mô hình tích hợp xét nghiệm triSure NIPT và triSure Carrier. Cụ thể, khi chọn sàng lọc các dị tật di truyền như Down, Edwards, Patau, Turner với triSure NIPT, thai phụ sẽ được thực hiện sàng lọc miễn phí 9 bệnh lặn đơn gen nguy hiểm. Tất cả chỉ cần một lần lấy máu ở mẹ.
Những thai phụ bỏ qua xét nghiệm NIPT cũng có thể chủ động thực hiện riêng xét nghiệm triSure Carrier. Ngoài ra, triSure Carrier cũng đặc biệt hữu ích với các cặp đôi chuẩn bị kết hôn hay mang thai.
Chỉ trong năm 2020, đã có hơn 30.000 thai phụ được sàng lọc bệnh lặn đơn gen với xét nghiệm triSure Carrier, qua đó giúp hạn chế đáng kể số lượng trẻ sơ sinh mắc Thalassemia và các bệnh di truyền phổ biến và nguy hiểm khác.
Một bé song sinh chào đời trong bọc ối 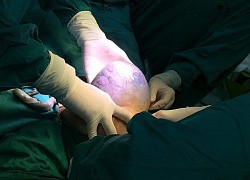 Sản phụ mang song thai tuần 37, sinh một gái một trai, trong đó bé trai vẫn còn nguyên trong bọc ối. Ca sinh được các bác sĩ đánh giá là hy hữu. Hai bé chào đời ngày 16/7 tại Bệnh viện Phụ sản Hà Nội. Thông thường, những bé chào đời nằm nguyên trong túi ối là rất ít, chiếm 1/80.000 ca...
Sản phụ mang song thai tuần 37, sinh một gái một trai, trong đó bé trai vẫn còn nguyên trong bọc ối. Ca sinh được các bác sĩ đánh giá là hy hữu. Hai bé chào đời ngày 16/7 tại Bệnh viện Phụ sản Hà Nội. Thông thường, những bé chào đời nằm nguyên trong túi ối là rất ít, chiếm 1/80.000 ca...
 Clip nghi phạm đốt quán hát khiến 11 người chết ở Hà Nội01:29
Clip nghi phạm đốt quán hát khiến 11 người chết ở Hà Nội01:29 Lý do quán 'Hát cho nhau nghe' bị phóng hỏa khiến 11 người tử vong ở Hà Nội02:17
Lý do quán 'Hát cho nhau nghe' bị phóng hỏa khiến 11 người tử vong ở Hà Nội02:17 Tìm thấy thi thể nữ tài xế, xuyên đêm trục vớt ô tô rơi sông Đồng Nai01:29
Tìm thấy thi thể nữ tài xế, xuyên đêm trục vớt ô tô rơi sông Đồng Nai01:29 Nội bộ Mỹ mâu thuẫn về Ukraine?08:24
Nội bộ Mỹ mâu thuẫn về Ukraine?08:24 Nga liên lạc với 'lực lượng mạnh nhất' ở Syria14:18
Nga liên lạc với 'lực lượng mạnh nhất' ở Syria14:18 Diễn biến vụ nghi phạm đốt quán 'Hát cho nhau nghe' làm 11 người tử vong01:02
Diễn biến vụ nghi phạm đốt quán 'Hát cho nhau nghe' làm 11 người tử vong01:02 Nga phóng gần 300 tên lửa và UAV, Ukraine điều F-16 ứng phó?08:24
Nga phóng gần 300 tên lửa và UAV, Ukraine điều F-16 ứng phó?08:24 Vụ cướp giả cảnh sát hình sự: Dàn dựng ly kỳ như phim hành động09:21
Vụ cướp giả cảnh sát hình sự: Dàn dựng ly kỳ như phim hành động09:21 Vụ Mercedes-Benz dừng giữa làn ngược chiều: Xe đang "treo" 5 lỗi phạt nguội01:39
Vụ Mercedes-Benz dừng giữa làn ngược chiều: Xe đang "treo" 5 lỗi phạt nguội01:39 Chính phủ mới Syria muốn Nga 'xem xét lại' hiện diện quân sự08:31
Chính phủ mới Syria muốn Nga 'xem xét lại' hiện diện quân sự08:31 Chàng trai 20 tuổi kể lại khoảnh khắc lao vào cứu hộ trong vụ cháy quán cà phê02:26
Chàng trai 20 tuổi kể lại khoảnh khắc lao vào cứu hộ trong vụ cháy quán cà phê02:26Tiêu điểm
Tin đang nóng
Tin mới nhất

Nhiều chị em hỏng mặt, vỡ mộng đẹp cấp tốc đón Tết

Hà Nội: Người đàn ông thủng tim vì ngã từ tầng 3, bệnh viện "báo động đỏ"

Căn bệnh hành hạ nhiều người Việt, ngày một trầm trọng vì ô nhiễm không khí

Chi 5 triệu đồng để được làm học sinh trong một ngày ở Nhật Bản

Ăn những loại thực phẩm này có thể giúp bạn ngủ ngon hơn

Liệu pháp mới điều trị ung thư

Thời điểm dễ khiến bệnh tim trở nặng

5 thói quen ảnh hưởng xấu đến cột sống

Suy giảm trí nhớ và cách khắc phục

Mẹo hay giúp quý ông cai nghiện rượu dễ dàng hơn

Cảnh báo chữa bỏng bằng mẹo dân gian

Thủng dạ dày vì lạm dụng thuốc giảm đau
Có thể bạn quan tâm

Người phụ nữ gửi tiết kiệm 3 tỷ đồng, 5 năm sau đi rút tài khoản chỉ còn 3 nghìn: Cảnh sát vào cuộc vạch trần thủ đoạn tinh vi, ngân hàng cũng không ngờ tới
Netizen
23:42:53 19/12/2024
Diệp Lâm Anh bạc cả tóc sau khi chạm mặt chồng cũ một cách "sượng trân"
Nhạc việt
23:15:11 19/12/2024
Phú bà quyền lực nhất showbiz đóng phim Chị dâu: "Ca sĩ trẻ sao dám lấy cây đập lên đầu tôi"
Sao việt
23:09:53 19/12/2024
Vụ cháy 11 người chết: Hà Nội truy trách nhiệm tổ chức, cá nhân liên quan
Pháp luật
23:07:20 19/12/2024
Quyền Linh vỡ òa khi bố đơn thân chinh phục được cô giáo tiểu học
Tv show
23:06:38 19/12/2024
Về quê bạn gái, tôi sững sờ khi nhìn thấy bức ảnh treo trên tường nhà
Góc tâm tình
23:05:05 19/12/2024
Tìm cách giải cứu khỉ mắc bẫy "hàm của quỷ" trên núi Sơn Trà
Tin nổi bật
23:02:41 19/12/2024
6 lỗi thiết kế nội thất khiến nhà bạn luôn bừa bộn, luộm thuộm
Trắc nghiệm
23:00:17 19/12/2024
'Mufasa': Phần tiền truyện 'Vua sư tử' nặng hình thức, yếu nội dung
Phim âu mỹ
22:57:32 19/12/2024
'Nữ hoàng ngoại hình' của các nhóm nhạc nữ Kpop thế hệ mới là ai?
Sao châu á
22:54:47 19/12/2024
 Lý do bất ngờ khiến càng tập luyện nặng càng nhiều mỡ bụng
Lý do bất ngờ khiến càng tập luyện nặng càng nhiều mỡ bụng 3 triệu chứng sớm cảnh báo ung thư tiền liệt tuyến
3 triệu chứng sớm cảnh báo ung thư tiền liệt tuyến




 Hứng trọn "combo tác dụng phụ" sau khi cấy que tránh thai, mẹ bỉm sữa ở Hà Nội tháo que vội sau 5 tháng
Hứng trọn "combo tác dụng phụ" sau khi cấy que tránh thai, mẹ bỉm sữa ở Hà Nội tháo que vội sau 5 tháng Bác sĩ chỉ cách khắc phục chứng khô hạn sau sinh
Bác sĩ chỉ cách khắc phục chứng khô hạn sau sinh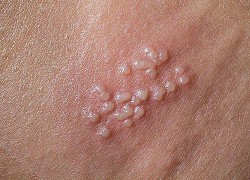 Vừa trao cái 'ngàn vàng' cho bạn trai, cô gái đã nhiễm sùi mào gà
Vừa trao cái 'ngàn vàng' cho bạn trai, cô gái đã nhiễm sùi mào gà Mổ đẻ tới 6 lần: Giới hạn nào cho chị em phụ nữ
Mổ đẻ tới 6 lần: Giới hạn nào cho chị em phụ nữ Nguy cơ vô sinh do mắc quai bị
Nguy cơ vô sinh do mắc quai bị CSGT dùng xe đặc chủng kịp thời đưa bé trai 2 tháng tuổi đi cấp cứu
CSGT dùng xe đặc chủng kịp thời đưa bé trai 2 tháng tuổi đi cấp cứu Ngâm chân bằng nước gừng hằng ngày giúp cải thiện sức khỏe
Ngâm chân bằng nước gừng hằng ngày giúp cải thiện sức khỏe Chớ dại hâm lại 3 loại đồ ăn này, nguy cơ rước độc vào người
Chớ dại hâm lại 3 loại đồ ăn này, nguy cơ rước độc vào người Ung thư đại trực tràng gia tăng ở người dưới 50 tuổi
Ung thư đại trực tràng gia tăng ở người dưới 50 tuổi 5 thói quen cần tránh trong mùa lạnh để không hại xương khớp
5 thói quen cần tránh trong mùa lạnh để không hại xương khớp Vaccine ung thư có giúp ngăn mắc bệnh?
Vaccine ung thư có giúp ngăn mắc bệnh? Dấu hiệu cơ thể thiếu Omega-3
Dấu hiệu cơ thể thiếu Omega-3 Táo đỏ sấy có 'thần thánh' như lời đồn, ai nên hạn chế?
Táo đỏ sấy có 'thần thánh' như lời đồn, ai nên hạn chế? Danh tính 11 nạn nhân tử vong trong vụ cháy quán cà phê
Danh tính 11 nạn nhân tử vong trong vụ cháy quán cà phê Vào tiệm tạp hóa hỏi mua dao rồi bất ngờ tấn công nữ chủ tiệm
Vào tiệm tạp hóa hỏi mua dao rồi bất ngờ tấn công nữ chủ tiệm
 Showbiz có 1 nam ca sĩ huyền thoại "chạy" 100 show mỗi năm cứu vợ diễn viên vỡ nợ 7.000 tỷ đồng
Showbiz có 1 nam ca sĩ huyền thoại "chạy" 100 show mỗi năm cứu vợ diễn viên vỡ nợ 7.000 tỷ đồng Chị đẹp đạp gió: Rộ tin Châu Tuyết Vân bị loại, hành động của chính chủ gây nghi ngờ
Chị đẹp đạp gió: Rộ tin Châu Tuyết Vân bị loại, hành động của chính chủ gây nghi ngờ Việt Hương lên tiếng thông tin xích mích với Hoài Linh
Việt Hương lên tiếng thông tin xích mích với Hoài Linh Bức ảnh "bóc trần" style hẹn hò bất ngờ của thái tử tài phiệt và siêu sao Kpop Lisa (BLACKPINK)
Bức ảnh "bóc trần" style hẹn hò bất ngờ của thái tử tài phiệt và siêu sao Kpop Lisa (BLACKPINK) Vợ cũ 1 sao Vbiz nhận "bão" chỉ trích khi tiếp tục đăng ảnh Hoa hậu Khánh Vân kèm lời lẽ thô thiển
Vợ cũ 1 sao Vbiz nhận "bão" chỉ trích khi tiếp tục đăng ảnh Hoa hậu Khánh Vân kèm lời lẽ thô thiển Cháy quán cà phê 11 người tử vong: Lời khai của nghi phạm
Cháy quán cà phê 11 người tử vong: Lời khai của nghi phạm 4 người sống "phông bạt" ồn ào nhất Việt Nam năm 2024, top 1 đang cố tẩy trắng
4 người sống "phông bạt" ồn ào nhất Việt Nam năm 2024, top 1 đang cố tẩy trắng Diễn biến mới nhất vụ ca sĩ Đàm Vĩnh Hưng kiện tỉ phú Mỹ
Diễn biến mới nhất vụ ca sĩ Đàm Vĩnh Hưng kiện tỉ phú Mỹ Vụ cháy 11 người tử vong: Nạn nhân không có cơ hội thoát bằng cửa chính
Vụ cháy 11 người tử vong: Nạn nhân không có cơ hội thoát bằng cửa chính Dịch lạ tại Công-gô phức tạp, Hà Nội tăng cường kiểm dịch sân bay
Dịch lạ tại Công-gô phức tạp, Hà Nội tăng cường kiểm dịch sân bay Nhanh chóng xác định danh tính các nạn nhân vụ cháy quán cafe
Nhanh chóng xác định danh tính các nạn nhân vụ cháy quán cafe Nhật Kim Anh lên tiếng trả lời "bố đứa bé là ai?" sau khi công bố mang bầu gần 9 tháng
Nhật Kim Anh lên tiếng trả lời "bố đứa bé là ai?" sau khi công bố mang bầu gần 9 tháng